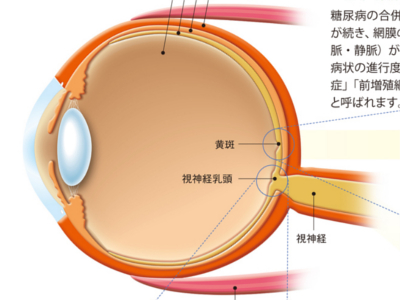
目の病気の仕組み(糖尿病網膜症/網膜静脈閉塞症/網膜剥離)
目の病気のなかでも、網膜に何らかの異常を引き起こす病気は、視覚に大きなダメージを与えます。眼底(主に網膜)に出血がおきる「糖尿病網膜症」や「網膜静脈閉塞症」、網膜がはがれてしまう「網膜剥離」がその代表です。 糖尿病の合併症の一つで、高血糖が続き、網膜の細かな血管(細小動脈・静脈)が障害された状態です。病状の進行度により、「非増殖網膜症」「前増殖網膜症」「増殖網膜症」と呼ばれます。 ・第1段階 非増殖網膜症 障害された血管にコブのようなもの(毛細血管瘤)ができます。このコブから血液中の成分がもれると網膜がむくみます。また、網膜に白いシミのようなもの(白斑)ができたり、傷んだ血管から出血することもあります。 ・第2段階 前増殖網膜症 細小動脈血管に血栓ができると血流が途絶え、神経線維が壊死して、白い斑点(軟性白斑)が出現します。また、血管の太さが不規則になり、不完全でもろい血管(新生血管)が新たにでき始めます。 ・第3段階 増殖網膜症 酸欠状態を切り抜けようと新生血管が硝子体内へ出現します。新生血管はもろいため、出血をおこします。また、新生血管の周囲に膜状の組織(増殖膜)がつくられ、網膜や硝子体を足場に成長。成長過程で増殖膜が収縮し、網膜を引っ張った場合、網膜剥離がおきます。 網膜の静脈が詰まってしまう病気です。平行して走行する動脈が硬化したために静脈が圧迫され、詰まるケースがほとんどです。多くの場合、視神経乳頭のあたりから枝分かれして網膜全体に広がっている網膜動脈・静脈の交差している部分で詰まります。詰まったのちに静脈から出血して網膜に血液があふれてくると、その部分の網膜は光を感知できず、視野が欠損します。 何らかのきっかけで網膜に穴があき、そこから液化した硝子体が流入して、網膜がはがれてしまう病気です。 網膜の穴には、何かのはずみで硝子体に網膜が引っ張られて破れた「裂孔」と、網膜に自然に生じた「円孔」の2種類があります。 図は後部硝子体剥離によって生じた裂孔から網膜剥離へと至る過程を表したものです。 裂孔原性網膜剥離の経過 ①加齢とともに、ゼリー状の硝子体内部が液化して流れ出したり、収縮をおこすと、硝子体が網膜からはがれて前方へ移動する(後部硝子体剥離) ②硝子体が前方へ移動するため、網膜が引っ張られて穴(裂孔)があく ③液化した硝子体が裂孔に流れ込み、神経網膜が色素上皮層からはがれて浮き上がる 「牽引性網膜剥離」と「浸出性網膜剥離」の2つのタイプがあります。 ・牽引性網膜剥離 網膜の血管(新生血管)が硝子体中にのび、硝子体と網膜が癒着し、硝子体は液化する。新生血管の周囲にできた増殖膜が収縮して網膜を引っ張り、剥離させる。糖尿病網膜症に多い ・浸出性網膜剥離 脈絡膜に腫瘍や炎症が生じ、その部分からしみ出た水分(浸出液)が神経網膜と色素上皮層・脈絡膜の間にたまり、網膜を剥離させる

目・耳の検査の目的
視力・眼底・眼圧の検査は、目の異常や病気を調べるための検査です。 聴力検査は、耳の聞こえを調べる検査です。主に耳の病気や聞こえの機能の不調などを早期に発見するために行われますが、外耳から脳までのトラブルをチェックできます。 視力検査の基準値は、左右ともに0.7以上です。0.6以下になると、矯正が必要になります。 眼底検査は、0~4までの5段階で程度を分類しています。基準値は0です。 眼圧検査の基準値は、10~21mmHgです。高い眼圧が続くときは、早期に治療をしないと失明するおそれがあります。 聴力検査は、1000Hz・30dB、4000Hz・40dBの音の両方が聴取可能であれば、正常とされます。 眼に入った光は、角膜で大きく屈折し、水晶体で屈折を調節されてから、網膜で像を結びます。この時、屈折率が正常であれば、網膜でぴったりと像を結び、ピントが合うのですが、屈折率が弱過ぎたり、強過ぎたりすると、ピントが合いません。これを屈折異常といい、近視や乱視、遠視などが疑われます。 眼底検査の異常には、緑内障や白内障、網膜剥離、加齢黄斑変性症、糖尿病性網膜症など眼の病気のほか、高血圧や動脈硬化、糖尿病、膠原病、感染症、血液疾患、脳腫瘍、くも膜下出血、硬膜下出血などもかかわっています。 眼圧検査が基準値を超える場合は、高眼圧症や緑内障が疑われます。
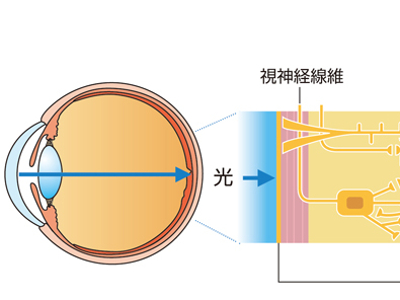
ものを見るメカニズム
人間がものを見るしくみは、カメラを想像すると理解しやすいかもしれません。 カメラは、レンズを通過した光が屈折し、この屈折した光が画像素子(フイルム)上に集まって、被写体を映し出します。 人の眼には「黒目」と呼ばれる角膜があります。角膜は肉眼では黒く見えますが、下の虹彩が透けて見えているだけで、実は透明な組織です。 この角膜と、角膜の後ろにある水晶体という透明な組織は、カメラでいうところのレンズの役割を果しています。 角膜と水晶体を通過した光(視覚情報)は屈折し、さらに硝子体という透明な組織を通り、網膜に象を結びます。 網膜は画像素子(フイルム)のような役割を果たす組織です。 網膜に光が達すると明暗・形・色が感知され、その情報が視神経を経由して脳に伝わります。そして、私たちは"見る"という行為を通じて、外界を認識するわけです。 屈折率(屈折の角度)が正常ならば、光は網膜でピントが合って、ぴったりと像を結びます。これを「正視」といいます。しかし、屈折率が強すぎたり、弱すぎたりすると、網膜の手前や後方で像を結ぶため、ピントが合いません。このような「正視」以外の屈折状態が「屈折異常」いいます。 屈折異常には、「近視」「遠視」「乱視」があります。 近視の多くは、眼球が前後に長くなる「眼軸長」や、光の屈折力が強すぎることによっておこります。網膜の手前でピントが合うため、近くのものはよく見えますが、遠くのものがぼやけてしまいます。 遠視は近視とは逆に、眼球の眼軸が前後に短くなることや、光の屈折力が弱すぎるためにおこります。網膜より後方でピントが合うため、遠いものも、近いものも、はっきり見えにくくなります。 乱視は眼球の表面にゆがみがあり、光が屈折するときにいろいろな方向に行ってしまうためにおこります。目に入ってきた光が、一点で像を結ばないので網膜上にはっきりとした像ができません。軽度ではあまり自覚症状がありませんが、ひどくなると、遠くのものも近くのものもぼやけて見え、片目で見るとものが2重、3重にずれて見えることもあります。 網膜には色を識別する細胞である「錐体」と、光の明暗を感知する「杆体」があります。 錐体の細胞は、赤、青、緑を感じる3種類あり、この細胞が感知する光の割合によって視神経から大脳への信号が送られます。 この情報を元に大脳で色が認識されますが、錐体の機能に異常がある場合、色覚異常といって、色を正しく識別できない状態になることがあります。
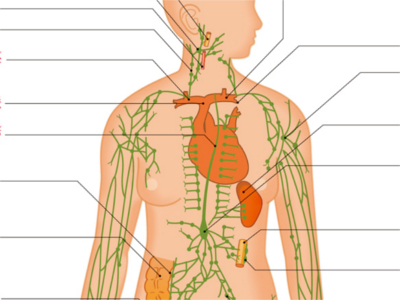
リンパ系の構造とはたらき
からだのなかには、リンパ管という細い管のネットワークが張り巡らされています。 リンパ管は、全身に網の目のように広がっている細いリンパ管(毛細リンパ管)が、合流しながら太くなっていきます。 右側上半身のリンパ管は、合流を繰り返しながら、右リンパ本幹(右胸管)へ、それ以外は左リンパ胸管(胸管)につながります。最終的には右リンパ本幹は内頸静脈へ、左リンパ胸管は鎖骨下静脈へと合流し、血液に戻ります。 毛細リンパ管の壁は内被細胞でできていて、随所に細胞の間が開いている所があり、その隙間からリンパ球を含む組織液がしみ出てリンパ液となります。リンパ管を通って静脈に戻るリンパ液は、心臓から動脈を通り、毛細血管から再びしみ出してリンパ管に入り、循環します。 リンパ管の合流地点の要所には、リンパ節(リンパ腺)と呼ばれる豆状にふくらんだ器官があります。1~20mmという大きさで、数は全身に約800個。首、わき、ひじ、ひざ、足の付け根となる鼠径部など、四肢や頭と体幹をつなぐ関節部に集中しています。 リンパ節は、ケガなどをして細菌などが体内に入った場合、それらをせき止める場所です。細菌が血液に混入するのを防ぐため、傷を負った部位から近いリンパ節で細菌を捕え、その場にとどめます。 そのため、傷口とは別に"リンパ節が腫れる"などの炎症をおこしますが、リンパ節より先に細菌を通さない"関所"の役割を担っているのです。 リンパ液の成分は、血漿とほぼ同じです。しかし、たんぱく質量は少なく、白血球の一部であるリンパ球が含まれています。 リンパ球には、ヘルパーT細胞、キラーT細胞、B細胞、ナチュラルキラー細胞など複数の種類があります。これらは、侵入してきた病原体を攻撃するというはたらきは同じですが、複数の菌に対処できるように、それぞれ攻撃相手となる外敵を違えています。 また、B細胞やT細胞、マクロファージ、樹状細胞などの免疫細胞は、胸腺、脾臓、リンパ節、パイエル板、扁桃、虫垂、赤色骨髄といった付随的なリンパ組織を足場に使って、からだを循環しています。