あお‐あざ【青痣/青黶】
打撲(だぼく)による皮下出血などで生じた青黒い斑紋(はんもん)。
あざ【痣/黶】
皮膚に生じた赤や青などの斑紋の俗称。先天性のものは母斑(ぼはん)で、後天性のものは皮下出血や紫斑。
い‐かいよう【胃潰瘍】
胃壁に潰瘍ができる疾患。みぞおちの痛み、胸焼け、吐血などがみられ、大出血や胃穿孔(いせんこう)を起こすこともある。
いじょう‐ぶんべん【異常分娩】
母体や胎児の状態に何らかの問題があり正常分娩とならないこと。母子の生命と安全を確保するため、分娩経過において薬剤・器具などによる医学的介入を要するもの。流産・早産・微弱陣痛・過強陣痛・児頭骨盤不...
いっ‐けつ【溢血】
[名](スル)身体の組織内などに起こる、点状または斑状の内出血。「脳—」
エボラ出血熱
Ebola hemorrhagic fever
眼底
the fundus of the eye; the eyeground; the fundus oculi眼底出血(a) cerebral hemorrhage of the eye
期間
a period (of time);〔限定された期間〕a term期間を延長するextend the time [period]一定の期間内にwithin a fixed [certain/s...
蜘蛛膜
the arachnoid (membrane)蜘蛛膜下出血(a) subarachnoid hemorrhage
死期
the time [hour] of death出血が彼の死期を早めたThe loss of blood hastened his death.死期が近付いているHe is on the bri...
しゅっけつ【出血】
[共通する意味] ★血液が血管の外に出ること。[英] to bleed[使い方]〔出血〕スル▽出血が止まらない▽出血多量〔内出血〕スル▽内出血のために皮膚が紫色になった▽打ち身で内出血した〔溢血...
ないしゅっけつ【内出血】
[共通する意味] ★血液が血管の外に出ること。[英] to bleed[使い方]〔出血〕スル▽出血が止まらない▽出血多量〔内出血〕スル▽内出血のために皮膚が紫色になった▽打ち身で内出血した〔溢血...
いっけつ【溢血】
[共通する意味] ★血液が血管の外に出ること。[英] to bleed[使い方]〔出血〕スル▽出血が止まらない▽出血多量〔内出血〕スル▽内出血のために皮膚が紫色になった▽打ち身で内出血した〔溢血...
ちどめ【血止め】
[共通する意味] ★出血を止めること。[英] arrest of bleeding[使い方]〔血止め〕▽血止めの薬を塗る▽血止めをつける〔止血〕スル▽止血のために包帯で腕をしばる▽止血剤[使い分...
しけつ【止血】
[共通する意味] ★出血を止めること。[英] arrest of bleeding[使い方]〔血止め〕▽血止めの薬を塗る▽血止めをつける〔止血〕スル▽止血のために包帯で腕をしばる▽止血剤[使い分...
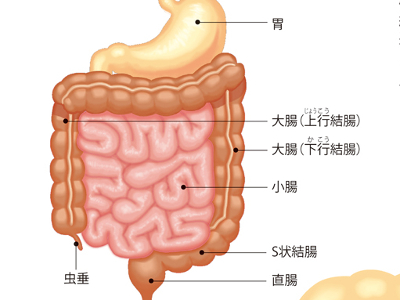
胃腸検査の目的
便潜血は、食道や胃などの消化管の潰瘍やポリープ、がんなど、出血を伴う消化管の病気を調べる検査です。胃や腸などの消化管に出血があると、便に血が混じります。便潜血では、採取した便に試薬を使い、その変化から出血しているかどうかを判定します。 腹部単純X線検査では、横隔膜や腹部のガスの状態、腎臓や腰椎、骨盤の形状などを調べ、病変をチェックします。上部消化管X線造影撮影と上部消化管内視鏡検査は、いずれも食道、胃、十二指腸の病変を調べるための検査です。 便潜血は、潜血が確認されなければ「陰性」と判定されます。 腹部単純X線検査、上部消化管X線造影撮影、上部消化管内視鏡検査は、病変が確認されなければ「異常所見なし」と判定されます。 便潜血で陽性となる要因には、消化管の潰瘍やポリープ、がんなどが考えられます。 腹部単純X線検査で異常がみられる場合は、ガスのたまる腸閉塞、腹水のたまる腹膜炎などが疑われます。腎結石や胆石のときは、結石の病変がはっきりした白い陰影として映ります。 上部消化管X線造影撮影と上部消化管内視鏡検査では、食道炎、食道がん、食道静脈瘤など食道の病気、胃炎、胃潰瘍、胃がん、胃ポリープなど胃の病気、十二指腸潰瘍など十二指腸の病気があると、異常所見がみられます。

血糖値検査の目的
糖尿病の有無をチェック 血液中に含まれる血糖の量を示す値を血糖値といいます。血糖を調べる検査にはいくつかの種類がありますが、一般の健康診断や人間ドックで調べられるのは、「空腹時血糖値」と「HbA1c」です。いずれも高血糖、すなわち、糖尿病の有無を調べるために行われます。 空腹時血糖値は、その名のとおり、空腹の状態のときの血糖値を調べる検査です。食後は食事の影響を受けて、誰しも血糖値が上昇します。その後、インスリンが働いて、通常、食前などの空腹時には血糖値は下がります。しかし、糖尿病でインスリンの作用が低下していると、ブドウ糖が代謝されず、血糖値が高い状態がいつまでも続きます。そこで、空腹時血糖値の検査を受けるときは、9時間以上絶食したのちの空腹時に血液を採取し、血糖値を測定します。通常は、検査前日の夜から飲食を控え、翌日の朝に採血します。 血糖の状態を調べるもう一つの検査が、「HbA1c(ヘモグロビン・エーワンシー)」です。血糖値が高い状態が長く続くと、血液中の赤血球の成分であるヘモグロビンにグルコースが結合し、グリコヘモグロビンを形成します。これが、HbA1cです。 赤血球の寿命は約4カ月といわれ、その間ヘモグロビンは体内を巡り、血液中のブドウ糖と少しずつ結びついていきます。つまり、血糖値が高い状態が長く続いていればいるほど、HbA1cも多くなるということです。 血液中のHbA1cは、赤血球の寿命の約半分くらいにあたる時期の血糖値を反映するといわれ、過去1~2カ月の血糖の状態を推定できることになります。HbA1cは、空腹時血糖値同様、採血して調べますが、食事の影響を受けないので、いつでも検査することができます。 血糖値が範囲を超えて上昇する要因としては、インスリンの分泌不足、あるいはインスリンの作用低下があげられます。健康な人では、一定濃度のインスリンが常に分泌されており、作用も安定しています。食後は血糖値が少し上昇しますが、インスリンの分泌も増加し、その働きによって血糖値は正常範囲を超えて上がらないようになっています。 ところが、インスリンの分泌量が少なかったり、分泌されるタイミングが悪かったり、インスリン抵抗性といって、分泌されたインスリンがうまく働かなかったりすると、血糖値は正常範囲を保てなくなります。このような状態はⅡ型糖尿病といい、日本人の糖尿病のほとんどがこのⅡ型糖尿病です。Ⅱ型糖尿病の原因には、遺伝的素因に加えて過食、運動不足、肥満、ストレスなどの生活習慣が大きくかかわっているといわれています。 また、糖尿病には、インスリンがほとんど分泌されないⅠ型糖尿病というものもあり、こちらは一種の自己免疫疾患であり、遺伝的体質が深く関係していると考えられています。 高血糖や糖尿病は、それ自体は命にかかわる病気ではありませんが、糖尿病のもっとも大きな問題点は合併症です。糖尿病の合併症は、細小血管合併症と大血管合併症の2つに大きく分けられます。 細小血管合併症には、「糖尿病性網膜症」、「糖尿病性神経障害」、「糖尿病性腎症」の3つがあり、高血糖によって細い血管の壁が破壊されておこります。いずれも糖尿病特有の合併症で、三大合併症と呼ばれています。 大血管合併症は、動脈硬化に由来するものです。糖尿病は動脈硬化の危険因子の一つであり、高血圧や脂質異常症、肥満などと相まって、動脈硬化を促進します。 結果、脳梗塞や脳出血などの脳血管障害、心筋梗塞や狭心症などの虚血性心疾患の引き金となります。 さらに、糖尿病で血糖コントロールの悪い人は、肺炎、腎盂腎炎、壊疽などのさまざまな感染症にもかかりやすくなります。 また、糖尿病の領域には至らなくとも、境界域にある人も合併症には要注意です。とくに食後2時間血糖値(ブドウ糖負荷試験)が境界域にある人(IGT=耐糖能異常)は、動脈硬化が進みやすく、脳卒中や心筋梗塞のリスクが高まります。
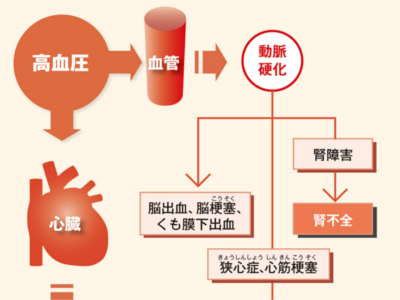
血圧検査の目的
高血圧の有無をチェック 血圧検査は、高血圧の有無や高血圧をもたらす病気を調べるための検査です。心臓がもっとも強いポンプ力で血液を送り出す"収縮期"の血圧と、心臓、静脈から血液を戻す"拡張期"の血圧を測定します。 医療機関の血圧測定では、正確な数値が得られる「水銀血圧計」を用いて、上腕動脈の血圧を測定します。 上腕動脈は心臓に近く、心臓に直結する大動脈起始部の血圧が反映されるため、心臓の状態を知る重要な手がかりになるからです。 実際の検査では、上腕部にカフ(駆血帯)を巻き、カフに空気を送って締め付け、空気を抜きながら測定します。 血圧は"心拍出量"と"血管抵抗"によって決められます。 たとえば、激しい運動をしているときは、心臓は心拍数を上げて大量の血液を送り出すため、血圧が上昇します。 また、気温が低いときや精神的に緊張したときなどは、末梢血管が収縮し、血管の抵抗性が高まるため、心臓は強い圧力で血液を送り出します。結果、やはり血圧は上昇します。 逆に、睡眠中やリラックスしているときは、それほどたくさんの血液を必要としませんから、心拍数も血圧も下がっています。 こうした心臓のはたらきや血圧は、自律神経によって自動的に調節されています。運動時や興奮状態にあるときは、交感神経が優位に働き、血圧が上がります。一方、安静時には副交感神経が優位となり、血圧は下がります。 日内変動 血圧は1日のなかで数値が変動します。 一般的には起床時に大きく上昇し、昼食時にピークとなります。夕方以降はゆるやかに低下し、睡眠時はもっとも低い状態で安定します。 日常の動作、行動、生活習慣など 血圧は食事、入浴、排泄、運動時などのほか、ストレスや喜怒哀楽などの興奮状態のときに上昇します。また、喫煙や飲酒などの生活習慣も、血圧を上昇させる大きな要因となります。 環境 血圧は、寒暖の差が激しいとき(10度以上の温度差)、季節の変わり目、冬の寒さなどのストレスによって上昇します。季節では、春から夏にかけては比較的低く、秋から冬にかけて高くなります。 ほかの病気との関連 血圧は脂質異常症、糖尿病、高尿酸血症、肥満、腎臓病、ホルモンの病気などと深い関連があります。 正常範囲を超えた血圧を長期間放置していると、血圧の負担のかかる血管や臓器が障害され、さまざまな合併症がおこってきます。 合併症をもたらす代表は、動脈硬化です。動脈硬化が進行すると、とくに脳、心臓、腎臓に深刻な合併症を引き起こします。 脳の血管の動脈硬化が進むと、脳出血や脳梗塞、くも膜下出血などの危険が高まります。また、心臓では、狭心症や心筋梗塞をおこしやすくなります。 いずれも命にかかわる重大な病気です。また、腎臓の細動脈や糸球体が硬化する腎硬化症では、腎機能の低下から腎不全に至ることもあります。 日本高血圧学会では、収縮期血圧140mmHg以上、拡張期血圧90mmHg以上を高血圧とし、治療の対象とされています。しかし、メタボリックシンドロームの診断基準では、収縮期血圧130mmHg以上、拡張期血圧85mmHg以上(いずれか、あるいは両方)であれば、内臓脂肪蓄積の改善をはじめとする生活改善が必要とされています。