クレアチニン検査の目的
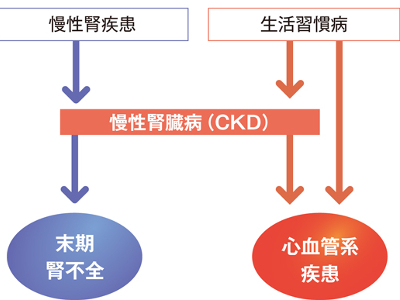
腎機能低下の有無をチェック 血液中のクレアチニンの測定は、腎機能の低下を調べるために重要な検査の一つです。 クレアチニンの尿への排泄が障害されると、血液中のクレアチニンが上昇します。 クレアチニンが高値になるということは、腎臓の排泄機能が低下しているということです。 検査値が高ければ高いほど、腎臓の障害の程度も高いことを示します。 クレアチニンは採血するだけで測定できる簡便な検査なので、腎機能や腎糸球体機能のスクリーニング検査としてよく用いられます。 ただし、高齢者や筋ジストロフィー、長期間病気で休んでいる人などで筋肉量が落ちていると、腎機能が低下していてもクレアチニンが基準値範囲内になることがあります。 また、初期の腎機能低下の場合は、血中クレアチニン値だけでは不十分です。 診断にあたっては、腎糸球体機能をよりくわしく調べるクレアチニン・クリアランスを行います。 クレアチニンは筋肉量に比例するため、男性は女性に比べてやや高めの数値となります。 男性で1.1~1.2mg/dl、女性で0.8~0.9mg/dlになると経過観察が必要とされ、男性で1.3mg/dl、女性で1.0mg/dlを超えると、精密検査または治療を要します。 クレアチニンが基準値を超えて高値になる場合は、急性腎炎、慢性腎炎や糖尿病腎症など腎実質障害が疑われます。 そのほかにも、前立腺肥大や腎結石、腎盂腎炎などによる尿路閉塞性疾患、尿管結腸吻合、火傷や脱水などで血液が濃縮されたときに高値を示します。 一方、尿崩症、妊娠、筋ジストロフィーなどでは、基準値を下回る低値になります。 腎臓病で定期的に透析を受けている患者は年々増加する傾向にあり、今やその数は29万人以上にものぼっています。 原因を疾患別に見てみると、もっとも多いのは糖尿病性腎症と慢性糸球体腎炎で、この2つの疾患で全体の7割以上を占めています。そのほかにも、慢性腎盂腎炎や腎硬化症などの患者が透析を受けています。 透析とは、腎不全に陥り機能が低下した腎臓の代わりに、血液中の老廃物を除去する療法です。1回の治療に3~5時間を要し、1週間に2~3回の治療を受けなければなりません。 腎不全とは、腎機能が正常の30%以下に低下した状態をいい、数時間から数日で発症する"急性腎不全"と、数カ月から数年かけてゆっくり進行する"慢性腎不全"があります。 慢性腎不全は、慢性腎炎や糖尿病性腎症、慢性腎盂腎炎などが進行しておこります。 慢性腎炎や糖尿病腎症で障害された腎機能は、元に戻ることはなく、治療は病気の進行を遅らせることを目的に行われます。 しかし、腎機能が正常の10%以下になると、透析治療を余儀なくされます。 近年は、生活習慣病が背景となって腎機能の低下が持続する慢性腎臓病(CKD:ChronicKidneyDisease)が増えています。 糖尿病や高血圧、肥満、脂質異常症、高尿酸血症などの生活習慣は、脳血管や心血管だけでなく、腎臓や腎臓の血管にも負担をかけます。

血中脂質検査の目的
脂質異常症(高脂血症)の有無をチェック 血液検査によって、血液中の「総コレステロール」「中性脂肪」「LDLコレステロール」「HDLコレステロール」を測定し、脂質異常症の有無を調べます。脂質異常症は、LDLコレステロールが過剰になる「高LDLコレステロール血症」、HDLコレステロールが少なすぎる「低HDLコレステロール血症」、中性脂肪が過剰になる「高中性脂肪血症」の3つに分類されます。 血中脂質が基準値から外れるもっとも大きな要因は、やはり生活習慣にあるといえます。高カロリーの食事、コレステール・脂肪・糖分を多く含む食品の食べ過ぎやアルコールの飲み過ぎは、コレステロールや中性脂肪を増加させます。また、運動不足は脂質の代謝能力を低下させ、中性脂肪の蓄積につながります。さらに、喫煙はHDLコレステロールを減らして、LDLコレステロールを優位にするといわれています。 そのほかの要因としては、ほかの病気が原因で、二次的に脂質異常を来す場合です。脂質異常の原因となる病気には、甲状腺機能低下症、糖尿病、クッシング症候群、ネフローゼ症候群、尿毒症、原発性胆汁性肝硬変、閉塞性黄疸、膠原病などがあげられます。また、遺伝性の高コレステロール血症や高中性脂肪血症もあります。 服用中の薬が原因で脂質異常症になることもあります。なかでも服用者がとくに多いのが高血圧に用いられる降圧薬です。そのほかにも、副腎皮質ホルモン薬、向精神薬、女性では経口避妊薬(ピル)や、更年期障害などに用いられる女性ホルモン薬などが原因となります。 高LDLコレステロール血症、低HDLコレステロール血症、高中性脂肪血症といった脂質異常は、動脈硬化を促進して、脳卒中や心臓病のリスクを高めます。 LDLそのものは、全身に必要なコレステロールを供給するという重要な役目を担っており、決して悪玉ではありません。しかし、血液中のLDLが過剰になると、LDLは動脈の内膜の傷から内部に侵入し、動脈壁に蓄積していきます。結果、動脈壁は厚く硬くなり、粥状動脈硬化が進んで行くのです。 一方、HDLは余分なコレステロールを回収してくれるので、動脈硬化を抑制します。しかし、HDLが少ないと、余分なコレステロールが十分に回収されず、たまったままになります。つまり、LDLとHDLのバランスがとれていれば、動脈硬化にはなりにくく、両者のバランスが崩れてLDLが優位になると、動脈硬化を促進してしまうということです。 また、中性脂肪が過剰になると、それに反比例するように、HDLが減ることがわかっています。さらに、中性脂肪が高くなると、LDLが小型化したLDL、「スモール・デンス・LDL」が増加します。小型化したLDLは、もっているコレステロールは少なくなるものの、動脈壁に侵入しやすくなっています。このことから、小型化したLDLは"超悪玉コレステロール"とも呼ばれており、通常のLDLよりもさらに質が悪くなっているということです。また、同じコレステロール量でも、小型化したLDLをもっている人は、心筋梗塞に3倍かかりやすいといわれています。 動脈硬化に直接悪影響を及ぼすのはLDLですが、中性脂肪も間接的に動脈硬化促進に働きます。また、HDLは低下することでLDLを野放しにし、動脈硬化を間接的に促進します。

血糖値検査の目的
糖尿病の有無をチェック 血液中に含まれる血糖の量を示す値を血糖値といいます。血糖を調べる検査にはいくつかの種類がありますが、一般の健康診断や人間ドックで調べられるのは、「空腹時血糖値」と「HbA1c」です。いずれも高血糖、すなわち、糖尿病の有無を調べるために行われます。 空腹時血糖値は、その名のとおり、空腹の状態のときの血糖値を調べる検査です。食後は食事の影響を受けて、誰しも血糖値が上昇します。その後、インスリンが働いて、通常、食前などの空腹時には血糖値は下がります。しかし、糖尿病でインスリンの作用が低下していると、ブドウ糖が代謝されず、血糖値が高い状態がいつまでも続きます。そこで、空腹時血糖値の検査を受けるときは、9時間以上絶食したのちの空腹時に血液を採取し、血糖値を測定します。通常は、検査前日の夜から飲食を控え、翌日の朝に採血します。 血糖の状態を調べるもう一つの検査が、「HbA1c(ヘモグロビン・エーワンシー)」です。血糖値が高い状態が長く続くと、血液中の赤血球の成分であるヘモグロビンにグルコースが結合し、グリコヘモグロビンを形成します。これが、HbA1cです。 赤血球の寿命は約4カ月といわれ、その間ヘモグロビンは体内を巡り、血液中のブドウ糖と少しずつ結びついていきます。つまり、血糖値が高い状態が長く続いていればいるほど、HbA1cも多くなるということです。 血液中のHbA1cは、赤血球の寿命の約半分くらいにあたる時期の血糖値を反映するといわれ、過去1~2カ月の血糖の状態を推定できることになります。HbA1cは、空腹時血糖値同様、採血して調べますが、食事の影響を受けないので、いつでも検査することができます。 血糖値が範囲を超えて上昇する要因としては、インスリンの分泌不足、あるいはインスリンの作用低下があげられます。健康な人では、一定濃度のインスリンが常に分泌されており、作用も安定しています。食後は血糖値が少し上昇しますが、インスリンの分泌も増加し、その働きによって血糖値は正常範囲を超えて上がらないようになっています。 ところが、インスリンの分泌量が少なかったり、分泌されるタイミングが悪かったり、インスリン抵抗性といって、分泌されたインスリンがうまく働かなかったりすると、血糖値は正常範囲を保てなくなります。このような状態はⅡ型糖尿病といい、日本人の糖尿病のほとんどがこのⅡ型糖尿病です。Ⅱ型糖尿病の原因には、遺伝的素因に加えて過食、運動不足、肥満、ストレスなどの生活習慣が大きくかかわっているといわれています。 また、糖尿病には、インスリンがほとんど分泌されないⅠ型糖尿病というものもあり、こちらは一種の自己免疫疾患であり、遺伝的体質が深く関係していると考えられています。 高血糖や糖尿病は、それ自体は命にかかわる病気ではありませんが、糖尿病のもっとも大きな問題点は合併症です。糖尿病の合併症は、細小血管合併症と大血管合併症の2つに大きく分けられます。 細小血管合併症には、「糖尿病性網膜症」、「糖尿病性神経障害」、「糖尿病性腎症」の3つがあり、高血糖によって細い血管の壁が破壊されておこります。いずれも糖尿病特有の合併症で、三大合併症と呼ばれています。 大血管合併症は、動脈硬化に由来するものです。糖尿病は動脈硬化の危険因子の一つであり、高血圧や脂質異常症、肥満などと相まって、動脈硬化を促進します。 結果、脳梗塞や脳出血などの脳血管障害、心筋梗塞や狭心症などの虚血性心疾患の引き金となります。 さらに、糖尿病で血糖コントロールの悪い人は、肺炎、腎盂腎炎、壊疽などのさまざまな感染症にもかかりやすくなります。 また、糖尿病の領域には至らなくとも、境界域にある人も合併症には要注意です。とくに食後2時間血糖値(ブドウ糖負荷試験)が境界域にある人(IGT=耐糖能異常)は、動脈硬化が進みやすく、脳卒中や心筋梗塞のリスクが高まります。
血圧検査の目的
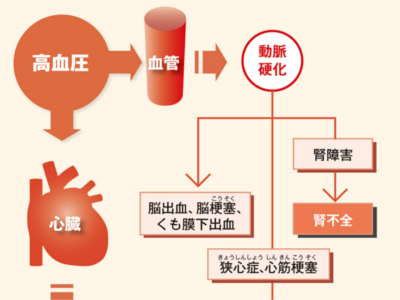
高血圧の有無をチェック 血圧検査は、高血圧の有無や高血圧をもたらす病気を調べるための検査です。心臓がもっとも強いポンプ力で血液を送り出す"収縮期"の血圧と、心臓、静脈から血液を戻す"拡張期"の血圧を測定します。 医療機関の血圧測定では、正確な数値が得られる「水銀血圧計」を用いて、上腕動脈の血圧を測定します。 上腕動脈は心臓に近く、心臓に直結する大動脈起始部の血圧が反映されるため、心臓の状態を知る重要な手がかりになるからです。 実際の検査では、上腕部にカフ(駆血帯)を巻き、カフに空気を送って締め付け、空気を抜きながら測定します。 血圧は"心拍出量"と"血管抵抗"によって決められます。 たとえば、激しい運動をしているときは、心臓は心拍数を上げて大量の血液を送り出すため、血圧が上昇します。 また、気温が低いときや精神的に緊張したときなどは、末梢血管が収縮し、血管の抵抗性が高まるため、心臓は強い圧力で血液を送り出します。結果、やはり血圧は上昇します。 逆に、睡眠中やリラックスしているときは、それほどたくさんの血液を必要としませんから、心拍数も血圧も下がっています。 こうした心臓のはたらきや血圧は、自律神経によって自動的に調節されています。運動時や興奮状態にあるときは、交感神経が優位に働き、血圧が上がります。一方、安静時には副交感神経が優位となり、血圧は下がります。 日内変動 血圧は1日のなかで数値が変動します。 一般的には起床時に大きく上昇し、昼食時にピークとなります。夕方以降はゆるやかに低下し、睡眠時はもっとも低い状態で安定します。 日常の動作、行動、生活習慣など 血圧は食事、入浴、排泄、運動時などのほか、ストレスや喜怒哀楽などの興奮状態のときに上昇します。また、喫煙や飲酒などの生活習慣も、血圧を上昇させる大きな要因となります。 環境 血圧は、寒暖の差が激しいとき(10度以上の温度差)、季節の変わり目、冬の寒さなどのストレスによって上昇します。季節では、春から夏にかけては比較的低く、秋から冬にかけて高くなります。 ほかの病気との関連 血圧は脂質異常症、糖尿病、高尿酸血症、肥満、腎臓病、ホルモンの病気などと深い関連があります。 正常範囲を超えた血圧を長期間放置していると、血圧の負担のかかる血管や臓器が障害され、さまざまな合併症がおこってきます。 合併症をもたらす代表は、動脈硬化です。動脈硬化が進行すると、とくに脳、心臓、腎臓に深刻な合併症を引き起こします。 脳の血管の動脈硬化が進むと、脳出血や脳梗塞、くも膜下出血などの危険が高まります。また、心臓では、狭心症や心筋梗塞をおこしやすくなります。 いずれも命にかかわる重大な病気です。また、腎臓の細動脈や糸球体が硬化する腎硬化症では、腎機能の低下から腎不全に至ることもあります。 日本高血圧学会では、収縮期血圧140mmHg以上、拡張期血圧90mmHg以上を高血圧とし、治療の対象とされています。しかし、メタボリックシンドロームの診断基準では、収縮期血圧130mmHg以上、拡張期血圧85mmHg以上(いずれか、あるいは両方)であれば、内臓脂肪蓄積の改善をはじめとする生活改善が必要とされています。
血液(血球)のプロフィール
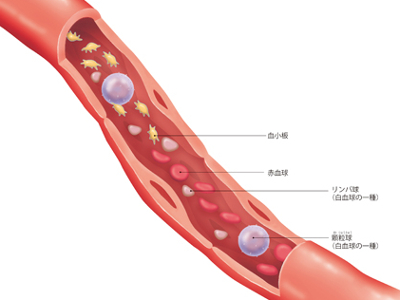
血液は赤血球、白血球、リンパ球、血小板を含めた有形成分(細胞)が40~45%、液体成分の血漿が55~60%で構成されています。有形成分は、ほとんどが赤血球であり、白血球やリンパ球、血小板は1%程度しか含まれていません。 血液は心臓から血管を流れて、からだのすみずみまで酸素と栄養を運び、二酸化炭素や老廃物を回収して、再び心臓へ戻ってきます。 また、血液は体内に侵入してきたウイルスや細菌を白血球で撃退したり(免疫構造)、血管壁が破損したときに凝固して破損個所を修復したりします。さらには、各器官のはたらきを調整するための"情報伝達"の役目も担っています。 血液成分の約半分を占める赤血球は、直径6~9μm(1μm=1000分の1mm)。中央がへこんだ円盤状の細胞です。 その名のとおり赤色で、核をもたず柔軟性に富み、簡単に変形可能なため、毛細血管の薄い壁を通過できます。 からだ全体の血液中には、20~25兆個もの赤血球が存在し、酸素を運び、二酸化炭素を回収する工程を繰り返しています。主成分はヘモグロビンという鉄を含む色素です。 赤血球は約4カ月で寿命を迎え、時期がくると肝臓や脾臓で破壊されますが、ヘモグロビンは胆汁の成分、ビリルビンとして再利用されます。 白血球は無色で細胞内に核をもっています。 白血球には「顆粒球」「リンパ球」「単球」の3つの種類があります。1m3に6000個程度存在し、血流にのり全身を巡ります。 顆粒球は、好塩基球、好中球、好酸球に分かれ、それぞれが殺菌物質を放出します。 リンパ球にはヘルパーT細胞、キラーT細胞、B細胞、ナチュラルキラー細胞があり、B細胞は体内に侵入した病原体を攻撃する抗体をつくります。 単球は不要になった細胞を取り込み、マクロファージとなって破壊するなど、外敵の侵入を感知し、攻撃します。 血小板は核のない細胞で、骨髄のなかにある細胞、巨核球の一部がちぎれた断片からできています。通常は円形をしていますが、活動するときには突起を出して形を変化させます。 血小板は損傷部分から血液の流出(出血)があると損傷部位に集まり、一時的に傷口をふさぎます。 その後、血液中のたんぱく質である"フィブリノーゲン"が糸状のフィブリンに変化し、そこに赤血球や白血球がからみついて、血液のかたまりをつくります。さらに血漿のなかにある凝固因子に働きかけて止血します。 血漿は、淡黄色をした血液の液体成分です。約9割が水分であり、そのほかは血液の浸透圧(水分)を調整するアルブミン、外敵を攻撃するグロブリン、血液凝固を助けるフィブリノーゲンなどのたんぱく質、ブドウ糖、アミノ酸、脂肪、塩化ナトリウム、イオンなどで構成されています。 主に、水分、塩分、無機質などの栄養やホルモンを溶かし込み、必要な場所まで運んで栄養として与え、そこから老廃物を引き取るはたらきをします。
血液検査の目的
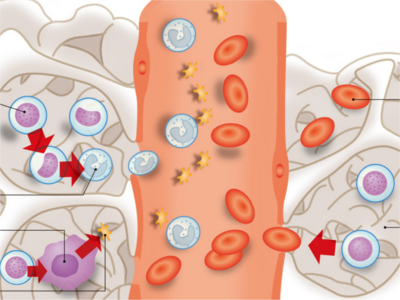
血液一般検査では、血球成分を構成する赤血球や白血球、血小板などの状態を調べます。 赤血球数 血液中の赤血球の数を調べる検査です。貧血や脱水症状があると赤血球の数に変化が現れます。 血色素測定(ヘモグロビン) 赤血球による酸素運搬は、このヘモグロビンが行っています。血色素測定とは、ヘモグロビンの量を調べる検査です。貧血や脱水症状があるとヘモグロビンの数が変化します。 ヘマトクリット値 ヘマトクリット値とは、一定量の血液に含まれる赤血球の容積の割合を調べる検査です。貧血や脱水症状があると異常値を示します。 白血球数 免疫機能で重要な役割を果たしているのが白血球です。炎症や感染、外傷、あるいは白血病などがあると白血球の数が増加します。ただし、ストレスや筋肉運動、食後、妊娠など、生理的な原因で増加することもあります。 血小板数 血小板には、粘着力と凝集力があり、出血時には血管壁にくっつき、出血を止めるはたらきをしています。血小板の数によって出血傾向を確認することができます。 血清には、体内で行われる生命活動を支えるためにたんぱくやコレステロール、糖、電解質が一定量含まれています。これらの量を調べるのが血液生化学検査です。 血清総たんぱく 血清総たんぱくは、たんぱくの量を調べる検査です。血清中のたんぱくは、ほとんどが肝臓でつくられているため、肝臓が正常に機能しているかを知ることができます。また、腎機能の低下も調べることができます。 血清鉄 からだの各組織へ酸素を運搬するヘモグロビンを構成する成分の一つに、血清鉄があります。血清鉄の量を調べることで貧血の原因が出血あるいは鉄の摂取不足によるということが推測できます。 アルブミン 血清総たんぱくの成分のうち約60%がアルブミンです。アルブミンはあらゆる病気で減少し、その減少の具合から病気の程度がわかります。 血清学検査では、体内でおこっている炎症が感染症によるものなのか、あるいは免疫異常によるものなのかなどがわかります。そのため、アレルギー性疾患、自己免疫疾患、ウイルス感染による病気などの診断に用いられます。 検査項目としては炎症反応があるかどうかを調べる「CRP」、B型肝炎を調べる「HBs抗原」、C型肝炎を調べる「HCV抗体」、梅毒の有無を調べる「梅毒反応」などがあります。
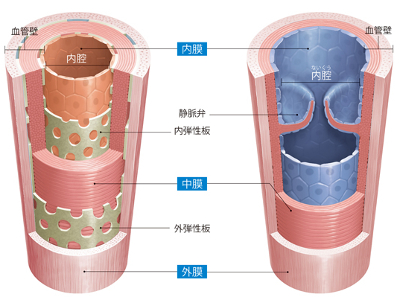
血液循環と血管の構造
血液循環を構成する2つのルート―。その1つは、心臓の左心室から大動脈に拍出された血液が、中動脈→小動脈→細動脈→微細動脈→毛細血管の順に進んで全身を流れ、微細静脈→細静脈→小静脈→中静脈→上大静脈・下大静脈へと合流を繰り返しながら右心房に戻ってくる「体循環」です。 体循環で血液がからだを一周する時間は、約20秒といわれています。このわずかな時間で、血液は左心室を出発し、からだ中を巡りながら必要な部位でガス交換、すなわち酸素を届け、不要な二酸化炭素を引き取って右心房に戻ってきます。 もう一方のルートは、右心房→右心室→肺動脈を経由して肺に入り、肺静脈を通って左心房に戻ってくる「肺循環」です。このコースは、右心房を出てから3~4秒という短時間で血液が心臓に戻ってきます。 肺循環では、体循環のルートを通って心臓に戻ってきた血液から、二酸化炭素や老廃物などを取り除いて、再度、酸素を多く含んだ新鮮な血液に再生するため、肺のなかでガス交換を行ったのち、心臓へと戻します。 肺循環を終えた血液は左心房、左心室を経由して大動脈から再び体循環のルートへと進みます。 血液は、常に体循環、肺循環を交互に繰り返して体内を循環しているのです。 血管は血液が流れるパイプラインであり、パイプの内側にあたる"内腔"と、パイプの外壁となる"血管壁"からできています。 動脈と静脈では構造的な差異が若干あり、まず動脈は内腔が狭く、内側から、薄い「内膜」、厚い「中膜」、「外膜」の3層の膜が重なる厚い血管壁に囲まれ、弾力性に富んだ構造になっています。 また、太い動脈と細い動脈では、それぞれ役割が異なります。大動脈のように太い動脈は、弾力性に富んで心臓からの強い血流を受け止めて、血流を和らげる役割を担います。俗に"弾性血管"と呼ばれています。 細い動脈は"抵抗血管"とも呼ばれ、心臓からの圧力に抵抗して血液量を調整しています。心臓から送られてきた血液を、どこにどれだけ流すのかを分配します。 一方、静脈は体循環から心臓に戻る血液のラインで、体内の二酸化炭素や老廃物を吸収した血液が流れています。動脈同様に3層の膜で血管壁を形成していますが、内膜、中膜ともに薄く、平滑筋や弾性線維も少ないため、血管壁の弾力が強くありません。 静脈を流れる血液は体内の約75%。血管の数も動脈より多く、太いため、逆流を防ぐために弁がついています。さらに手足の筋肉の動きを"血液の流れをサポートするポンプ"として利用し、ゆるやかなスピードで心臓に血液を戻します。 これら動脈と静脈の間には、直径1mmにも満たない(約1/100mm)毛細血管が無数にあり、両者間を網の目状に走っています。 毛細血管の血管壁は、動脈や静脈に比べて薄く、内皮細胞、基底膜、周皮細胞などからできています。平滑筋はありません。
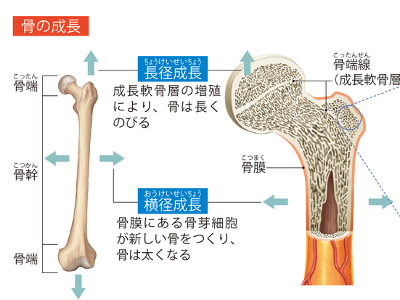
血液を生み出す骨の作用
骨の中心部には、骨髄腔(脊柱管)と呼ばれる空洞があります。この骨髄腔のまわりには、スポンジのような隙間のある組織があり、そこに赤い色をした骨髄が詰まっています。これが血液の生成にかかわり、別名造血器官と呼ばれる、「赤色骨髄」です。なお、骨髄には黄色い骨髄、すなわち黄色骨髄というものもあります。これは、赤色骨髄が脂肪の増加により黄色くなり、造血機能を失った骨髄です。 赤色骨髄が血液の生成にかかわる所以は、"血球芽細胞"がつくられているからです。 血液中には、酸素を運搬する赤血球をはじめ、止血を担う血小板、体内に侵入したウイルスなどを排除するしくみ-免疫を担当する白血球などの血液細胞が含まれていますが、血球芽細胞は将来、これらすべての血液細胞になりうる能力をもった細胞です。 血球芽細胞はさまざまな因子の作用を受け、赤血球、血小板、白血球などに変化し、血液中に流れ出ていきます。 骨は成分の約6割をリン酸カルシウムや炭酸カルシウム、リン酸マグネシウムなどの無機塩類で占めていますが、発育に伴って長く太く成長していきます。 骨の端を「骨端」、上と下の骨端に挟まれた部分を「骨幹」といいます。子どもの骨には上下両方の骨端と骨幹の境目あたりに、軟骨が集まった成長軟骨層が存在します。この部位の軟骨は増殖しながら、やがて骨に置き換わります。これによって骨が長くなるのです。 一方、骨膜にある骨芽細胞は、骨膜の内側に新しい骨をつくり、骨を太くしていきます。 この2つのメカニズムにより、常に新しい骨がつくられ成長していくのが骨の新生です。 では、骨の新生以前にあった古い骨はどうなるのかというと、破骨細胞という細胞が破壊します。 骨の新生と破壊、相反する細胞がバランスよく働くことで骨は新陳代謝を図り、常に再構築されています。成長期においては新生が上まわるため骨を成長させているわけです。 骨折の直後には、骨の血管から出血した血液が固まり、折れた骨の隙間を一時的に埋めます。その後、折れた部分の骨膜に骨芽細胞が集まり、増殖して網目状になり、仮骨(線維組織)をつくります。この仮骨がカルシウムの沈着で徐々に硬くなり、破骨細胞により再吸収され、元の形状に修復されます。
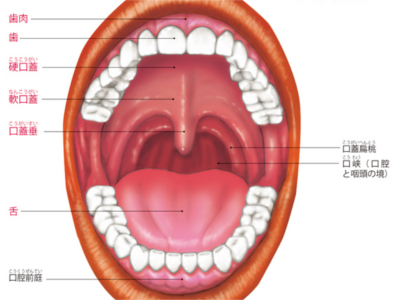
口腔の構造と役割
口腔(口)は、上唇、下唇、歯、歯肉、舌、口蓋、口蓋垂からなっています。 上唇と下唇に分かれる口唇は、表情筋によって動きます。 舌は、柔軟な横紋筋である内舌筋と外舌筋でできており、舌下神経によって動きがコントロールされます。 舌の周囲には、唾液を分泌する唾液腺(耳下腺、舌下腺、顎下腺)があります。 口腔内に食べ物が入ると同時に、唾液腺から唾液が分泌されます。奥歯で噛み砕かれた食べ物は唾液と混ぜ合わされ、舌などの働きによって、咽頭、食道へ送り込まれます。 舌の表面には"味蕾"という器官があり、味覚を感知しています。 食べ物の味は、舌にある「味蕾」という器官から大脳へ伝達されます。 味蕾では味孔(小さな孔)にある微絨毛という突起が食物の味を感知し、電気信号に変換して感覚神経から大脳の味覚野へ送ります。 大脳では、「甘い」「苦い」「塩辛い」「すっぱい」のみならず、「うまい」も判断しています。 歯には表面に露出している部分と、歯肉(歯茎)で隠れている部分があります。 見えている部分を歯冠、隠れている部分を歯根といいます。また、歯根を支えているのが歯槽骨と呼ばれる部分です。 歯冠の表面は、硬いエナメル質であり、歯冠全体をコーティングしています。一方、歯根の表面は、骨と同じセメント質で覆われています。 エナメル質やセメント質の内側は、やや柔らかい象牙質という組織でできています。 象牙質のなかには、象牙細管という細い管が走り、その奥に歯髄という神経や血管の入った組織があります。一般に〝神経〟と呼ばれるのは、この歯髄です。 歯には、食べ物を噛み切る"切歯"、食べ物を引き裂く"犬歯"、噛み切られた食べ物を細かく噛み砕く"小臼歯"と"大臼歯"という4種類の形があります。 これらの歯は、上顎、下顎それぞれ前歯を中心に、左右対称に並んでいます。 歯は、上下32本生えてくる人もいます。 そのうち、もっとも奥にある上下4本の第3臼歯は、通称「親知らず」と呼ばれる歯です。 親知らずは、約7割の人にしか生えてきませんので、通常は第3臼歯を除いた28本を永久歯として数えます。
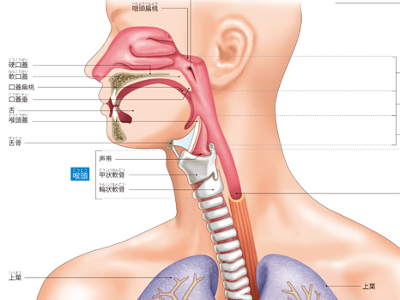
呼吸器のしくみ
通常「のど」と呼ばれている部分は、口腔、鼻腔、食道上部の咽頭、気管上部の喉頭までを指します。 のどは、呼吸器官としては外気との出入口にあたり、酸素を取り入れ、二酸化炭素を排出するはたらきをしています。また、食べ物の通り道、声を出すための器官という複数の役割も担っています。そして、外気から取り込まれた空気は、喉頭からさらに気管の奥へ送られます。 気管は、のどと肺をつなぐ管状の部分で、軟骨と筋肉でできています。気管は下端が2本に分岐しており、分岐から先を「気管支」と呼びます。 気管支は、左右の肺まで続く主気管支、肺の中で細かく分岐する細気管支からなります。 肺は、脊椎、肋骨、胸骨でつくられた鳥かご状の胸郭で囲まれている、リーフ型をした袋状の呼吸器官です。左右の肺は対称ではなく、右肺は上葉、中葉、下葉の3つに分かれているのに対し、左肺は近くに心臓があることから上葉、下葉のみで、右肺に比べて小さめにできています。内部では、気管支、肺動脈、肺静脈がすみずみまでのびています。 呼吸器経路で運ばれてきた空気は、肺の中の呼吸細気管支と呼ばれるいちばん末端の気管支から、酸素と二酸化炭素の交換を行う肺胞まで到達します。