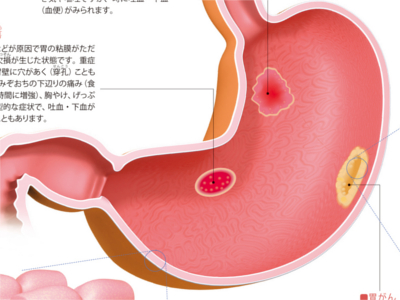
胃と大腸の病気(胃がん/急性胃炎/胃潰瘍/大腸ポリープ/結腸がん/虫垂炎/直腸がん)
胃と大腸の内側は表面を粘膜で覆われていますが、異変には非常にデリケートにできています。 そのため、胃は暴飲暴食などの刺激で胃粘膜が傷つきやすく、病的な変化をおこすと、痛みが生じたり、胸やけや吐き気など不快な症状が現れます。また、大腸は腹痛をはじめ、下痢や便秘、お腹が張った感じ、下血(血便)などの症状が現れます。 しかし、胃、大腸ともにがんやポリープなどができた場合、早期には自覚症状が現れにくく、病気を進行させてしまう恐れがあります。普段、異変を感じないからといって、胃や腸が丈夫だと過信はせずに定期的に検診を受けるよう心がけましょう。 胃壁の最も内側にある粘膜内の細胞が、何らかの原因でがん細胞となり、無秩序に増殖を繰り返すのが胃がんです。 がんは、はじめは30~60μm(1μmは1000分の1mm)の大きさから出発し、5㎜程度の大きさになったころから発見が可能になります。 がんは胃壁の外に向かって、粘膜下層、筋層、漿膜下層(しょうまくかそう)、漿膜へと徐々に深く広がり始めます。がんの深さが粘膜下層までのものを「早期胃がん」、粘膜下層を超えて筋層より深くに及ぶものを「進行胃がん」といいます。 早期胃がんは、診断・治療上の必要から、その病変部の表面の形状によって隆起型、表面隆起型、表面陥凹(かんおう)型、陥凹型に分類されます。 早期胃がんに特有の症状はありません(多くの場合、無症状です)。胸やけやげっぷ、食欲不振など胃炎とよく似た症状がでるケースもありますが、これは粘膜の炎症に関係したものです。 暴飲暴食や香辛料など刺激の強い食品、薬、ストレスなどが原因で胃粘膜に急性の炎症がおきた状態です。主な症状はみぞおちの下辺りの痛み、吐き気や嘔吐ですが、時に吐血・下血(血便)がみられます。 ストレスなどが原因で胃の粘膜がただれ、深い欠損が生じた状態です。重症になると胃壁に穴があく(穿孔(せんこう))こともあります。みぞおちの下辺りの痛み(食後1~2時間に増強)、胸やけ、げっぷなどが典型的な症状で、吐血・下血がみられることもあります。 結腸に発生するがんで、発生部位により右側結腸がん(上行結腸がん)、左側結腸がん(下行結腸がん、S状結腸がん)と呼ばれます。とくにS状結腸にはがんができやすく、直腸がんと合わせて大腸がん全体の約7割を占めます。 多くの場合、初期には無症状です。この部位にある内容物(便)は液状であり、比較的腸管が太いため、がんができても閉塞することはあまりありません。ただし、進行すると右下腹部のしこり、便秘や下痢、黒色便、貧血などの症状がみられます。 初期症状は下血(血便あるいは血液と粘液が混じった粘血便)です。この部位にある内容物(便)は固形で腸管も細いため、がんができると狭くなったり閉塞することがよくあります。そうなると便秘と下痢を繰り返したり、腹痛がしたり、便とガスが出なくなったりします。 盲腸の下にある腸管の一部・虫垂が細菌やウイルスに感染して炎症をおこし、化膿した状態です。主な症状は腹痛(初期にみぞおちやへその辺りから痛みだし、右下腹部へと移動)、吐き気、嘔吐です。炎症が進むにつれ、37~38℃の発熱がみられます。 大腸の粘膜から発生する隆起した突出物(腫瘤)を大腸ポリープといいます。 大腸ポリープは、がん化することはない"非腫瘍性ポリープ"とがん化する"腫瘍性ポリープ"に大別されます。 非腫瘍性ポリープには、若年性ポリープ(幼児、小児の直腸にできる)、炎症性ポリープ(大腸炎が治る過程でできる)、過形成ポリープ(高齢者の直腸にできる)があります。 腫瘍性ポリープは腺腫ともいいます。大腸ポリープの約8割は腺腫です。腺腫のほとんどが1cm以下の大きさですが、2cm以上に成長するとがん化の可能性が高くなります。大腸がんの多くはこの腺腫から発生すると考えられています。 大腸ポリープの形状は、茎のあるものや扁平なものまでさまざまです。加齢とともに増加する病気で、多くは無症状ですが、まれに下血がみられます。 大腸の終末部・直腸にできるがんです。固形状になった便が病変部を刺激するため、早期に下血(血便、粘血便)がみられることがよくあります。がんが大きくなって腸管を詰まらせると便秘と下痢を繰り返したり、排出された便が普段より細くなります。また、がんがあるため、排便しても腸に便が残っている感じがします。
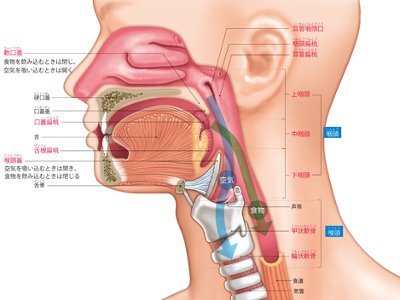
咽頭・喉頭の3つのはたらき
鼻腔、口腔から食道の上端までを咽頭と呼びます。 咽頭は、食物を食道に送る通路と、空気を気管に送る通路が交差する場所です。 咽頭の中ほどにある軟口蓋と、喉頭の上部にある喉頭蓋を使って、鼻腔から運ばれた酸素を気管へ、口腔から運ばれた食物を食道へと、それぞれ振り分けています。 口や鼻から酸素を取り入れる際に侵入する病原菌に対し、その防御機構として、のどにはリンパ球の集合組織である扁桃があります。 扁桃には、咽頭扁桃、耳管扁桃、口蓋扁桃、舌根扁桃の4種類があります。俗に"扁桃腺"と呼ばれるのは口蓋扁桃のこと。口を開けたときに喉の奥、両側に見える部分です。 喉頭は、咽頭の下、気管への入り口付近にあり、甲状軟骨、輪状軟骨などの軟骨に囲まれています。 成人男性では、甲状軟骨の一部が突起して首の全面に飛び出しており、"のどぼとけ"と呼ばれています。 哺乳類は喉頭をもちますが、その形状は咽頭のなかに高く飛び出す形で鼻腔の後ろにはまりこんでおり、空気を通すだけのはたらきです。 人間の喉頭は低く、咽頭のなかにわずかに飛び出している形状になっています。そのため、通常、人間の喉頭は咽頭のなかで開いており、食物が通るときだけ喉頭蓋によってふさがれるというしくみになっています。空気と食物の通り道で、その交通整理をするのが喉頭というわけです。 声帯は、喉頭の中央にあるひだ状(声帯ひだ)の器官で、弾力性の高い筋肉からできています。 前方は甲状軟骨、後方は披裂軟骨につながっています。左右の声帯ひだの隙間が声門です。 喉頭筋が声帯を開閉させて、声門が伸縮します。呼吸時には大きく開き、声を出すときにはゆるやかに開閉します。肺から吐き出された空気がゆるやかに開閉される声門を通るとき、声帯に振動を与え、声となって発せられます。 声は、出すときに声帯が振動する数やその大きさにより、高低、大小の違いがあります。 声帯の長さは男性およそ20mmに対し、女性はおよそ16mm。その厚みも若干男性のほうが厚く、女性が薄くなっています。女性のほうが声帯は振動しやすく、高い声になります。思春期以降の男性はのどぼとけができることから、より声帯が長く、厚くなり、振動しにくくなるため、声が低くなります。 声門が閉じて、声帯の振幅が大きいと声は大きく、声門を少し開いて、振幅が小さいと声は小さくなります。 カラオケで熱唱したり、大声で怒鳴ったり……。そんな声の酷使が粘膜の充血をまねきます。 粘膜が充血した状態のまま、さらに大声を張り上げるなどして、声帯に激しい刺激が加わると、粘膜下の血管が傷害されて血腫ができます。 安静にしていれば、血腫が吸収される可能性もありますが、そのまま声帯を酷使し続けるとポリープ(良性腫瘍)になります。 声帯ポリープの症状は、主に声がれですが、同時にのどや発声時の違和感などの症状が出る場合もあります。 治療法としては、一般的には、喉頭顕微鏡下手術(ラリンゴマイクロサージェリー)が用いられますが、手術を希望しない場合や、全身麻酔が不可能な場合は、外来でファイバースコープを用いた摘出術を行います。 手術後は、声帯の傷の安静のため、1週間前後の沈黙期間が必要になります。 予防法としては、声をなるべく使わないようにし、声やのどに違和感があるときは、のどの安静を心がけます。また、お酒やたばこも控えるようにします。 のどを安静にしてから2週間たっても改善されないようなら、耳鼻咽喉科を受診し、喉頭がんなどほかの病気がないか、検査が必要です。
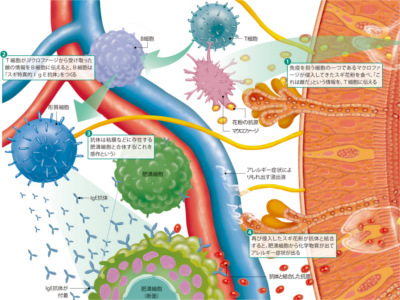
花粉症の仕組みと人体への影響(スギ花粉皮膚炎)
免疫が花粉に対して過敏に反応し(アレルギー反応)、多彩な症状が現れるのが花粉症です。さまざまな植物の花粉で花粉症がおきますが、代表格は"スギ花粉"です。 スギ花粉症がわが国で初めて報告されたのは昭和30年代終盤。以来、毎春、スギ花粉に悩まされる人(とくに小児)が増加しているといわれます。その要因の一つとして、国産木材の利用低迷などにより伐採が進まず、花粉を多くつける樹齢30年以上のスギ林が増加―。スギ花粉飛散量が増えたことがあげられます。 花粉症は、アトピー性皮膚炎などのアレルギー疾患をもつ人、あるいは家族に何らかのアレルギーがある人がなりやすいと考えられています。 また、今まで花粉症になったことがない人でも、大量の花粉にさらされると免疫が花粉に過敏に反応するようになり、花粉症を発症しやすくなります。 花粉症は、まず体内で以前侵入した花粉を"悪者"と記憶する「感作(かんさ)」という状態がつくられたところへ、新たに花粉が侵入してきた際に発症します。鼻の粘膜に花粉がつくと、くしゃみや鼻水、鼻づまりなどの症状が現れます。目(結膜)の粘膜に花粉がつくと、目のかゆみや涙目、充血などの症状が現れます。大半はこのような目や鼻の症状を訴えるため、「花粉症は目や鼻の病気」と思われがちです。しかし近年、前述の症状以外に、咳や頭痛、全身倦怠感、発熱などを伴うことがあることが知られるようになり、現在、「花粉症は全身性疾患だ」と考えられています。 花粉症の多彩な症状のなかで、最近、とくに注目されているのが"スギ花粉皮膚炎"です。目の周りや頬、あるいは首の皮膚がカサカサして赤い斑点ができ、かゆみが現れます。多くの場合、ジュクジュクした湿疹にはならず、軽症のまま軽快します。また、春以外の季節には見られないことも特徴です。 スギ花粉皮膚炎は、皮膚に花粉が触れることによって発症します。本来、皮膚の一番外側にある角層が花粉などの異物を通さないバリアとして機能し、健康な皮膚が保たれていますが、乾燥などで角層のバリア機能が弱まってしまうと花粉が角層の奥へ侵入してアレルギー反応が出現、スギ花粉皮膚炎がおきる、と考えられています。 ①免疫を担う細胞の一つであるマクロファージが侵入してきたスギ花粉を食べ、「これは敵だ」という情報を、T細胞に伝える ②T細胞が、マクロファージから受け取った敵の情報をB細胞に伝えると、B細胞は「スギ特異的IgE抗体」をつくる ③抗体は粘膜などに存在する肥満細胞と合体する(これを感作という) ④再び侵入したスギ花粉が抗体と結合すると、肥満細胞から化学物質が出てアレルギー症状が出る
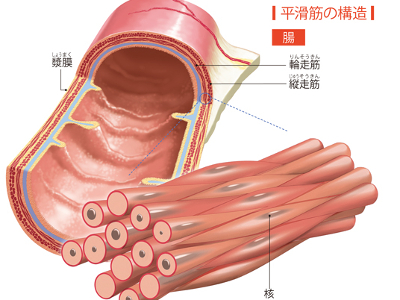
筋肉のはたらき
細い筋原線維が集まって、一つの集合体となったものを筋線維(筋細胞)といいます。さらに、その筋線維の束の集まりが筋肉です。 筋原線維のなかには、たんぱく質の細い線維と、太い線維が対に並んでいます。骨格筋は脳からの指令を受けた運動神経のはたらきにより、互いに引き合ったり、離れたりします。この収縮と弛緩の繰り返しにより、からだや臓器を動かしているのです。 骨格筋は中枢神経、心筋・平滑筋は自律神経からの指令で動いています。 骨格筋は自分の意思で動かせる随意筋です。 骨格筋の重量は、成人男性では体重の約3分の1を占めています。その主成分はたんぱく質で、ミオシンという太い線維と、アクチンという細い線維の2種類から成り立っています。 骨格筋には、収縮する速さにより「遅筋」と「速筋」があります。 遅筋は、酸素を運ぶ赤いたんぱく質を多く含み、からだの深層部で持続的な運動をします。 一方、速筋は、赤い色のたんぱく質が少なく、からだの表面に近い部分で、瞬発的な運動を担います。 また、2つの筋では、収縮をおこす分子(ミオシン)の種類が異なることがわかっています。 心筋は、心臓を形づくり動かす筋肉です。筋線維が結びついた構造をしています。 自らの意思で動かすことはできない不随意筋であり、自律神経やホルモンによってコントロールされています。 心臓は血液の入口となる「心房」と出口の「心室」から成り立っています。心室には右心室と左心室があります。そのうち左心室の心筋は、全身に血液を送り出す役割があるため、肺に送り出す右心室の3倍の厚さがあるなど、とくに強い力に耐えられる構造になっています。 心筋が休むことなく心臓を動かすことで、私たちの生命は維持されています。こうした理由から、心筋は、全身のなかでもっとも丈夫な筋肉といえます。 平滑筋は、心臓以外の内臓や血管の外壁となり、それらを動かすための筋肉です。短く細い紡錘形の筋線維から形成されています。 内臓の多くは内腔側から「輪走筋」、「縦走筋」の2層の平滑筋がついて、その外側を「漿膜」が覆う構造になっています。 「心筋」と同じく、私たちが自らの意思で動かすことのできない不随意筋であり、自律神経やホルモンによってコントロールされています。

血糖値検査の目的
糖尿病の有無をチェック 血液中に含まれる血糖の量を示す値を血糖値といいます。血糖を調べる検査にはいくつかの種類がありますが、一般の健康診断や人間ドックで調べられるのは、「空腹時血糖値」と「HbA1c」です。いずれも高血糖、すなわち、糖尿病の有無を調べるために行われます。 空腹時血糖値は、その名のとおり、空腹の状態のときの血糖値を調べる検査です。食後は食事の影響を受けて、誰しも血糖値が上昇します。その後、インスリンが働いて、通常、食前などの空腹時には血糖値は下がります。しかし、糖尿病でインスリンの作用が低下していると、ブドウ糖が代謝されず、血糖値が高い状態がいつまでも続きます。そこで、空腹時血糖値の検査を受けるときは、9時間以上絶食したのちの空腹時に血液を採取し、血糖値を測定します。通常は、検査前日の夜から飲食を控え、翌日の朝に採血します。 血糖の状態を調べるもう一つの検査が、「HbA1c(ヘモグロビン・エーワンシー)」です。血糖値が高い状態が長く続くと、血液中の赤血球の成分であるヘモグロビンにグルコースが結合し、グリコヘモグロビンを形成します。これが、HbA1cです。 赤血球の寿命は約4カ月といわれ、その間ヘモグロビンは体内を巡り、血液中のブドウ糖と少しずつ結びついていきます。つまり、血糖値が高い状態が長く続いていればいるほど、HbA1cも多くなるということです。 血液中のHbA1cは、赤血球の寿命の約半分くらいにあたる時期の血糖値を反映するといわれ、過去1~2カ月の血糖の状態を推定できることになります。HbA1cは、空腹時血糖値同様、採血して調べますが、食事の影響を受けないので、いつでも検査することができます。 血糖値が範囲を超えて上昇する要因としては、インスリンの分泌不足、あるいはインスリンの作用低下があげられます。健康な人では、一定濃度のインスリンが常に分泌されており、作用も安定しています。食後は血糖値が少し上昇しますが、インスリンの分泌も増加し、その働きによって血糖値は正常範囲を超えて上がらないようになっています。 ところが、インスリンの分泌量が少なかったり、分泌されるタイミングが悪かったり、インスリン抵抗性といって、分泌されたインスリンがうまく働かなかったりすると、血糖値は正常範囲を保てなくなります。このような状態はⅡ型糖尿病といい、日本人の糖尿病のほとんどがこのⅡ型糖尿病です。Ⅱ型糖尿病の原因には、遺伝的素因に加えて過食、運動不足、肥満、ストレスなどの生活習慣が大きくかかわっているといわれています。 また、糖尿病には、インスリンがほとんど分泌されないⅠ型糖尿病というものもあり、こちらは一種の自己免疫疾患であり、遺伝的体質が深く関係していると考えられています。 高血糖や糖尿病は、それ自体は命にかかわる病気ではありませんが、糖尿病のもっとも大きな問題点は合併症です。糖尿病の合併症は、細小血管合併症と大血管合併症の2つに大きく分けられます。 細小血管合併症には、「糖尿病性網膜症」、「糖尿病性神経障害」、「糖尿病性腎症」の3つがあり、高血糖によって細い血管の壁が破壊されておこります。いずれも糖尿病特有の合併症で、三大合併症と呼ばれています。 大血管合併症は、動脈硬化に由来するものです。糖尿病は動脈硬化の危険因子の一つであり、高血圧や脂質異常症、肥満などと相まって、動脈硬化を促進します。 結果、脳梗塞や脳出血などの脳血管障害、心筋梗塞や狭心症などの虚血性心疾患の引き金となります。 さらに、糖尿病で血糖コントロールの悪い人は、肺炎、腎盂腎炎、壊疽などのさまざまな感染症にもかかりやすくなります。 また、糖尿病の領域には至らなくとも、境界域にある人も合併症には要注意です。とくに食後2時間血糖値(ブドウ糖負荷試験)が境界域にある人(IGT=耐糖能異常)は、動脈硬化が進みやすく、脳卒中や心筋梗塞のリスクが高まります。
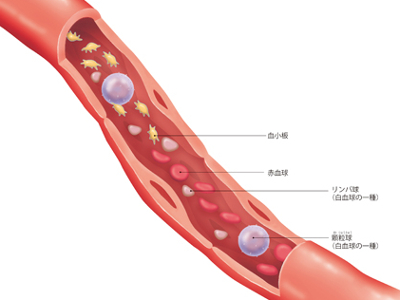
血液(血球)のプロフィール
血液は赤血球、白血球、リンパ球、血小板を含めた有形成分(細胞)が40~45%、液体成分の血漿が55~60%で構成されています。有形成分は、ほとんどが赤血球であり、白血球やリンパ球、血小板は1%程度しか含まれていません。 血液は心臓から血管を流れて、からだのすみずみまで酸素と栄養を運び、二酸化炭素や老廃物を回収して、再び心臓へ戻ってきます。 また、血液は体内に侵入してきたウイルスや細菌を白血球で撃退したり(免疫構造)、血管壁が破損したときに凝固して破損個所を修復したりします。さらには、各器官のはたらきを調整するための"情報伝達"の役目も担っています。 血液成分の約半分を占める赤血球は、直径6~9μm(1μm=1000分の1mm)。中央がへこんだ円盤状の細胞です。 その名のとおり赤色で、核をもたず柔軟性に富み、簡単に変形可能なため、毛細血管の薄い壁を通過できます。 からだ全体の血液中には、20~25兆個もの赤血球が存在し、酸素を運び、二酸化炭素を回収する工程を繰り返しています。主成分はヘモグロビンという鉄を含む色素です。 赤血球は約4カ月で寿命を迎え、時期がくると肝臓や脾臓で破壊されますが、ヘモグロビンは胆汁の成分、ビリルビンとして再利用されます。 白血球は無色で細胞内に核をもっています。 白血球には「顆粒球」「リンパ球」「単球」の3つの種類があります。1m3に6000個程度存在し、血流にのり全身を巡ります。 顆粒球は、好塩基球、好中球、好酸球に分かれ、それぞれが殺菌物質を放出します。 リンパ球にはヘルパーT細胞、キラーT細胞、B細胞、ナチュラルキラー細胞があり、B細胞は体内に侵入した病原体を攻撃する抗体をつくります。 単球は不要になった細胞を取り込み、マクロファージとなって破壊するなど、外敵の侵入を感知し、攻撃します。 血小板は核のない細胞で、骨髄のなかにある細胞、巨核球の一部がちぎれた断片からできています。通常は円形をしていますが、活動するときには突起を出して形を変化させます。 血小板は損傷部分から血液の流出(出血)があると損傷部位に集まり、一時的に傷口をふさぎます。 その後、血液中のたんぱく質である"フィブリノーゲン"が糸状のフィブリンに変化し、そこに赤血球や白血球がからみついて、血液のかたまりをつくります。さらに血漿のなかにある凝固因子に働きかけて止血します。 血漿は、淡黄色をした血液の液体成分です。約9割が水分であり、そのほかは血液の浸透圧(水分)を調整するアルブミン、外敵を攻撃するグロブリン、血液凝固を助けるフィブリノーゲンなどのたんぱく質、ブドウ糖、アミノ酸、脂肪、塩化ナトリウム、イオンなどで構成されています。 主に、水分、塩分、無機質などの栄養やホルモンを溶かし込み、必要な場所まで運んで栄養として与え、そこから老廃物を引き取るはたらきをします。
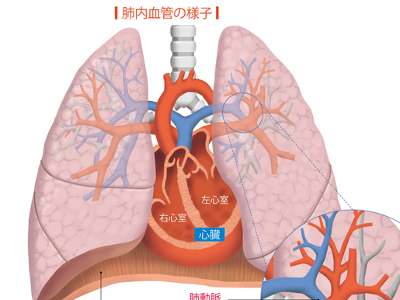
呼吸をつかさどる気管・気管支・肺
喉頭から肺へのびる気管は、直径約15mm、長さ約10㎝―。軟骨と筋肉でつくられている管状の器官です。 私たちは、呼吸が止まると生命を維持することができません。そのため空気の通り道となる気管は、管をガードするように気管軟骨というU字形の軟骨が積み重なり、気管が狭まらないよう確保されています。 気管から枝分かれした2本の気管支(主気管支)は、右肺と左肺に分かれ、さらに肺のなかで20回ほど分岐を繰り返して肺のなかに広がっています。 分岐した気管支は先端から末端へ向かって、細気管支、終末気管支、呼吸気管支、肺胞管となり、終点は肺胞がブドウの房のようにつながった形状になっています。 呼吸筋の作用による肺の拡張で、鼻や口から空気を吸い込むと、空気は咽頭で合流し、気管から左右の肺へ運ばれ、最終的に肺胞へ送られます。 途中、気管や気管支の内面の粘膜や線毛が、通過する空気中の異物、細菌などを捕らえます。このように気管や気管支は、空気清浄機のように空気中の異物をろ過しつづけ、清浄な空気を肺へ送るのです。途中で捕らえられた異物や細菌は、咳やくしゃみ、痰と共に口や鼻から排出されます。 肺は脊椎、肋骨、胸骨で囲まれた臓器です。 灰は呼吸を通じて、空気から酸素を体内に取り込むという、大切な役割を担っています。 しかし、肺は自らの力で空気の出し入れはできず、胸壁の拡大・縮小にしたがって空気の吸入・排出を行っています。 また、肺の表面を覆う胸膜という軟らかい膜が、胸壁と肺との間で起こる衝撃を緩和しています。 肺の構成は上葉、中葉、下葉、の3つに分かれた「右肺」、上葉、下葉に分かれた「左肺」の2つで1対になります。 左肺が右肺よりも少し小さいのは、心臓が近くにあるためです。 肺のなかは気管支と心臓からつながる肺動脈、肺静脈がすみずみまでのびていて、それぞれが肺胞に入り込んでいます。 気管支が分岐した呼吸細気管支の末端に、ブドウの房のように複数ある小さな袋が肺胞です。 一つ一つの肺胞の外側には、肺動脈、肺静脈からそれぞれ分岐した肺胞毛細血管が走っていて、この毛細血管内の血液中二酸化炭素と、肺胞内の酸素がガス交換を行っています。 一つひとつの肺胞は微小ですが、左右2つの肺に約6億もの肺胞が広がり、その表面積は60㎡にも及ぶといわれます。 肺には2種類の血管があります。1つは血液ガス交換をするための「機能血管」で、心臓の右心室から出ている肺動脈から肺胞までをつないでいます。ガス交換をしたのちに肺静脈となり、心臓の左心室へつながります。 もう1つは、肺そのものを養っている「栄養血管」です。栄養血管へは直接大動脈から血液が送られ、大静脈へ戻っていきます。 肺の役割は、血液に酸素を送り、血液から二酸化炭素を受け取るという、血液中の"ガス交換"です。 ガス交換を行うのは、気管支の末端とつながる"肺胞"です。 安静時、直径約0.2mmの袋状の肺胞は、壁も非常に薄く、表面を網の目のように走る肺胞毛細血管と肺胞との間で、酸素と二酸化炭素の交換を行います。 このガス交換時、赤血球に含まれるヘモグロビンのはたらきが重要となります。 ヘモグロビンは、血中の酸素が濃いところでは酸素と結合し、薄いところでは酸素を放出します。 また、二酸化炭素が濃いと二酸化炭素と結合し、薄いと放出するはたらきも併せもっています。 全身から肺に戻ってきた二酸化炭素を多く含んだヘモグロビンは、肺のなかで二酸化炭素を放出し、新しい酸素を取り入れて、再び全身へと出ていきます。 そして、酸素を必要とする細胞をみつけると、ヘモグロビンは間質液という組織間液のなかに酸素をうつし、細胞はそこから酸素を受け取ります。 逆に細胞からは間質液中に不要となった二酸化炭素が排出され、それが血液に取り込まれて肺に運ばれていきます。 肺胞内のガス交換を「外呼吸」、全身の細胞とのガス交換を「内呼吸」といいます。 全身から心臓に戻された二酸化炭素を含んだ血液は、肺内で新たな酸素を受け取り、再び勢いよく全身に送り出されていきます。
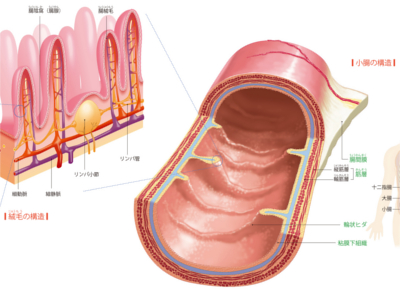
小腸のはたらき
小腸は十二指腸・空腸・回腸からなる臓器ですが、ここでは空腸と回腸を中心に解説します。 小腸は、消化における最終段階の作業を担うとともに、栄養素の吸収を行っています。 スムーズに栄養素を吸収するため、小腸はとても長く(6~7m)、その内壁を覆う粘膜には輪状のヒダがあるなど、表面積を大きくする構造になっています。 小腸は、十二指腸から先の前半約5分の2が空腸、後半約5分の3を回腸が占めています。 空腸と回腸は、解剖学的にはほとんど同じ構造をしており、生理学的に回腸のほうが腸液の分泌がやや多いという違いがありますが、両者のはたらきもほぼ同じです。 回腸と大腸の境には回盲弁という弁があり、これによって大腸の内容物が逆流しないようになっています。 小腸の直径は約4㎝あり、小腸の壁は外側の縦走筋と内側の輪状筋からなる2層構造になっています。これらの筋肉層のはたらきによって蠕動運動を行い、消化物を先へ先へと送り出します。 小腸の内壁は、表面を覆う粘膜が輪状のヒダになっていることに加え、粘膜が500万個もの絨毛に覆われています。この構造によって小腸全体の表面積は約200㎡と広くなり、効率よい栄養素の吸収を可能にしています。 絨毛の長さは約1mmで、表面は小腸上皮細胞(「栄養吸収細胞」ともいう)に覆われています。さらにその表面には微絨毛という細かい突起があり、この突起部分を刷子縁といいます。最終的な消化は、この刷子縁で行われています。 また、絨毛のなかには毛細血管網と1本のリンパ管が通っており、脂質はリンパ管に吸収されて静脈へ、脂質以外の栄養素は小腸上皮細胞に吸収され、毛細血管の血液に溶け込んで肝臓へと運ばれます。
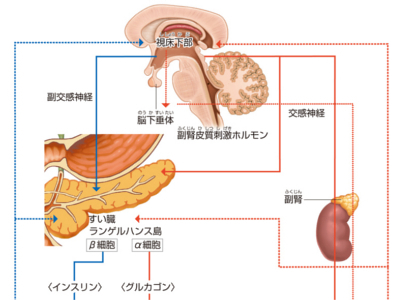
すい臓から分泌されるホルモン
消化・吸収を助けるすい液は、無色透明、無臭、わずかに粘り気をおびた液体で、三大栄養素である糖質、たんぱく質、脂肪を分解する消化酵素が含まれています。 糖質は、消化酵素によって「単糖」に分解・吸収されます。すい液に含まれる糖質分解酵素である、「アミラーゼ」は、でんぷんをまず二糖類(単糖類が2つ結合した物資。麦芽糖、ショ糖、乳糖など)に分解します。 さらに小腸でブドウ糖などの単糖類に分解されて吸収されます。 また小腸ではラクターゼが二糖類の乳糖を、ブドウ糖やガラクトースといった単糖類に分解します。 たんぱく質は、数種類のアミノ酸が数個~数十個つながった「ペプチド」という物質でできています。 すい液にはトリプシン、キモトリプシン、エラスターゼなどのたんぱく質分解酵素が含まれており、それぞれ独自にペプチドを切り離します。 切り離されたペプチドは、小腸でさらに分解されて吸収されます。また、エラスターゼには、線維を分解する作用もあります。 脂肪は、すい液に含まれるリパーゼなどの脂肪分解酵素によって、脂肪酸とグリセリンに分解・吸収されます。 また、すい液には消化酵素以外にも、すい管から分泌されるアルカリ性物質の重炭酸塩が多量に含まれています。これによってすい液は弱アルカリ性となり、強い酸性の胃酸を中和しています。 するホルモンを分泌 すい臓から分泌されるホルモンは、インスリンやグルカゴンなどで、血液中のブドウ糖の濃度(血糖値という)をコントロールするはたらきがあります。 インスリンは、血液中のブドウ糖を筋肉や肝臓のなかに取り込んだり、ブドウ糖からグリコーゲンをつくって肝臓に貯蔵するなどして、血糖値を下げます。 また、インスリンには、脂肪の分解を抑えて体内に蓄積するはたらきもあります。 グルカゴンは、血糖値が著しく低下したときに分泌されます。 肝臓に蓄えられたグリコーゲンからブドウ糖をつくって血液中に送り込んだり、体内のアミノ酸や脂肪から新たにブドウ糖をつくるなどして、血糖値を上昇させます。 また、脂肪細胞を刺激して、中性脂肪の分解を促す作用もあります。 さらにすい臓では、「ソマトスタチン」といって、インスリンやグルカゴンの分泌を抑制するホルモンも分泌されています。
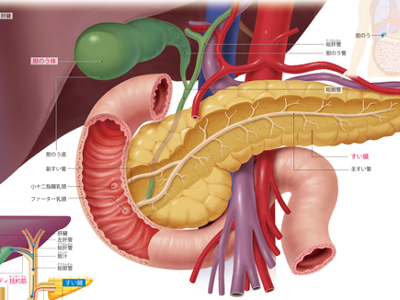
胆のう・胆道のはたらき
胆のうは、脂肪の消化・吸収を助ける胆汁を濃縮して、一時的に蓄えておくための器官です。 胆のうは、右上腹部のやや右寄り、肝臓の下側に位置する袋状の器官です。長さ7~10㎝、幅2.5~4㎝、容積は30~50mlほどで、洋なしのような形をしています。 胆のうの下には十二指腸とすい臓があり、これらは胆のう管、総胆管、主すい管を通してつながっています。 胆汁は肝臓の肝細胞でつくられています。肝臓内には胆汁が流れる管がいくつもあり、その管が合流して、総肝管と呼ばれる太い管になります。 総肝管を流れてきた胆汁は、胆のう管を通って胆のうへ運ばれ、一時的に貯蔵されます。そして、十二指腸に脂肪分の多い食物が入ってくると、胆汁は胆のうから排出され、胆のう管、総胆管を流れ、十二指腸乳頭部から放出されます。 総胆管と十二指腸がつながるところには、「オッディ括約筋」と呼ばれる筋肉があります。 オッディ括約筋は、必要に応じて閉じたり、開いたりするようになっています。胆のうが収縮して胆汁を絞り出すタイミングに合わせて、オッディ括約筋がゆるみ、胆汁が放出されるしくみになっています。 このように胆汁が流れる経路全体を胆道といいます。