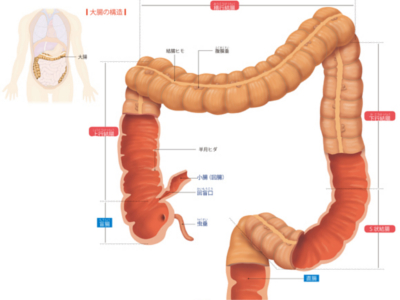
大腸のプロフィール
大腸は小腸から続く腸の最後にあたる部分で、小腸の外側を囲むようにして存在しています。 太さは小腸の約2倍、長さは成人で約1.5mあり、大部分は結腸が占めています 結腸は、盲腸から上へ向かう「上行結腸」、横へ伸びる「横行結腸」、上から下へ向かう「下行結腸」、下行結腸と直腸をS字で結ぶように伸びる「S状結腸」-の4つの部位からなります。 結腸の内壁は粘膜の層で覆われており、粘膜にある腸腺から粘液などが分泌されています。 小腸で消化・吸収が終わった消化物の残滓(かす)は、結腸の蠕動運動によって直腸へと運ばれます。その間に水分が吸収され、粘液などが混ざり合って便が形成されます。 S状結腸と肛門をつなぐ直腸は、長さ20㎝ほどの器官です。直腸には消化・吸収といった機能はなく、結腸でつくられた便が肛門から排出されるまで、一時ためておく場所として機能しています。 盲腸は小腸から続く部分です。小腸との境目の回盲口には弁があり、内容物の逆流を防いでいます。鳥や草食動物では、盲腸は消化機能をもつ器官として発達していますが、人における盲腸には、とくに役割はありません。 また、盲腸の先端には、「虫垂」といって、長さ数㎝、直径0.5~1㎝ほどの袋状の器官がついています。俗にいう"盲腸"という病気は、この虫垂に炎症がおこる病気で、正しくは"虫垂炎"といいます。虫垂はリンパ組織が発達しているため、免疫機能に関係するはたらきをしているのではないかと考えられていますが、炎症がおきて虫垂を切除しても内臓機能に影響はありません。
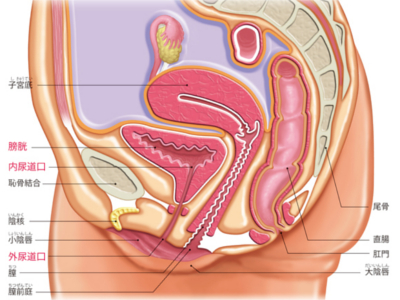
男性の尿道、女性の尿道
男性の尿道は長さが16~25㎝ほどあり、尿道外括約筋より膀胱側を「後部尿道」、前方を「前部尿道」といいます。 後部尿道は、周囲を「前立腺」に囲まれています。前立腺の先には、「尿道球腺(カウパー腺)」があり、多数の側管から粘液を分泌しています。 後面には「精丘」という部分が突出しており、そこに2本の「射精管」がつながっています。精丘の両側には、前立腺排泄管が多く開口しています。 男性の尿道は、膀胱にたまった尿を排出するための通路であると同時に、射精時の精液の通り道でもあります。 睾丸でつくられた精子は、精管を通って前立腺の内側から尿道に入り、前立腺から分泌された前立腺液とともに射精されます。このように、1つの器官が異なる2つの機能を担っているというのが、男性の尿道の大きな特徴です。 さらに、前立腺は加齢とともに肥大し、「前立腺肥大症」になる場合もあります。 女性の尿道は、長さが約3~4㎝と、男性にくらべ短いのが特徴です。尿道は、「膀胱頸部」から「膣前壁」の前面に沿うように走り、「膣前庭」につながります。 女性の場合、膀胱出口から尿道の途中にかけて内括約筋と外括約筋があり、ここで排尿をコントロールしています。 女性の尿道は、膀胱にたまった尿を体外に排泄するためだけの通路です。 女性の尿道は男性にくらべて短いので、構造上どうしても尿道口から細菌が侵入しやすくなっています。 そのため、膀胱に細菌が感染しておこる膀胱炎などがおこりやすいといえます。 健康な膀胱であれば、からだの防除機構が働いて、感染を防いでくれますが、抵抗力が弱っていると、「膀胱炎」をおこしやすくなります。
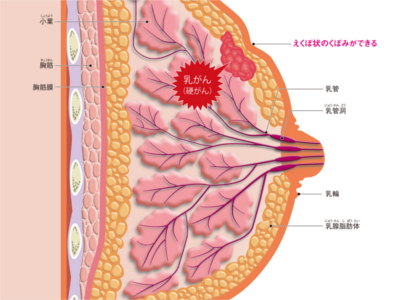
乳がん
女性に多くみられるがんの代表格―乳がん。その約90%は乳腺の乳管から、約5~10%は腺小葉から発生します。乳がんはしだいに乳腺の外に広がっていきます(浸潤がん)。また、リンパ管や血管を通ってわきの下のリンパ節(腋窩リンパ節)やその周辺のリンパ節に転移することもあります。 非浸潤(ひしんじゅん)がん 発がんしたものの、がんが乳腺内にとどまっているもの。極めて早期の乳がん 浸潤がんⅠ期 腫瘤の大きさが2㎝以下で、同じ側の腋窩(えきか)リンパ節に転移がないもの Ⅱ期 触っても腫瘤がわからない、または2㎝以下の大きさでも同じ側の腋窩リンパ節に転移があってさわると硬い。あるいは、同じ側の腋窩リンパ節転移の有無にかかわらず、腫瘤が2.1~5㎝のもの Ⅲa期 腫瘤が2㎝以下の大きさでも同じ側の腋窩リンパ節に転移があり周囲の組織に癒着している。あるいは、腋窩のリンパ節転移はないが胸骨内側のリンパ節膨張のあるもの Ⅲb期 腫瘤の触知や大きさにかかわらず、同じ側の鎖骨下または鎖骨上リンパ節への転移や上腕部にむくみがある。または腫瘤の大きさ、同じ側の腋窩・鎖骨下・鎖骨上リンパ節の転移、上腕部のむくみの有無にかかわらず、腫瘤が胸郭に達するか、同じ側の乳房の皮膚にむくみ、浸潤、潰瘍などの病変がみられるもの Ⅳ期 乳房以外の皮膚への浸潤、反対側の乳房やリンパ節、肺、胸膜などの遠隔転移があるもの
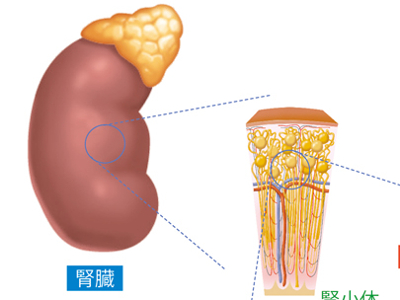
ネフロンのしくみ
腎臓の主なはたらきは、血液をろ過して尿をつくることですが、その中枢ともいえるシステムが「ネフロン」です。 ネフロンとは、糸球体とボーマンのうからなる腎小体と、腎小体から続く尿細管までを一つの単位として表わす言葉です。 腎臓はネフロンの集合体であり、左右の腎臓にはそれぞれ約100万個、合計約200万個ものネフロンが存在するといわれています。 ただし、常に働いているのは、ネフロン全体の6~10%ほどです。ネフロンは交代で働くようになっており、かなりの余裕をもって機能しているといえます。 そのため、腎炎などの病気でネフロンの機能の一部が失われても、残りのネフロンによって機能はカバーされます。 ネフロンの糸球体は、毛細血管が糸玉のように丸く集まってできています。大きさは0.2mmほどで、かろうじて肉眼で見ることができます。 腎臓に流れ込んだ血液は、糸球体の毛細血管を通過する間にろ過されます。毛細血管の壁は3層構造になっており、内側から「毛細血管内皮細胞」「糸球体基底膜」「足細胞」といいます。 毛細血管内皮細胞には、直径50~100mmほどの孔がたくさん開いているため、透過性が高くなっています。糸球体基底膜は、細かな線維が絡み合っており、また、足細胞には約5~10mmの小さな孔があるため、赤血球・白血球・血小板やたんぱく質などの大きな分子は通過できません。 糸球体は、血液を段階的にろ過するシステムになっています。 糸球体でろ過された原尿は、皮質と髄質のなかを複雑に走る尿細管で再吸収されます。 尿細管は、糸球体を出て皮質から髄質に向かう「近位尿細管」「下行脚」、Uターンして皮質に向かう「上行脚」「遠位尿細管」と続きますが、ここまではほかの尿細管との分岐や合流が一切ない1本道です。 遠位尿細管の最後は集合管に合流します。 集合管では、ホルモンなどの作用を受けて、最終的な尿の成分調整が行われます。たとえば、脳下垂体から分泌されるバソプレシンというホルモンは、集合管の細胞膜に働きかけて、水を通しやすくします。結果、水が再吸収され、尿が濃縮されて濃い尿がつくられます。 こうして原尿の約1%が尿として腎杯に注がれ、腎盂を通って尿管へと運ばれます。
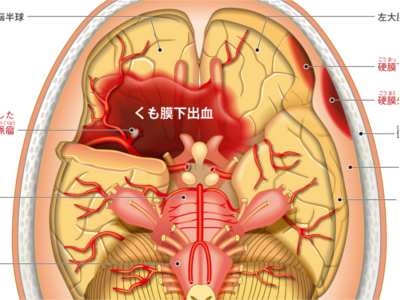
脳の病気の仕組み(脳梗塞・脳卒中・脳血栓症)
脳は全血液の約15%にも及ぶ大量の血液を必要とします。脳の血管が詰まって血流がとどこおったり、血管が破裂して出血するなどのトラブルが生じると、その部分の脳細胞は破壊され、意識障害や麻痺など、さまざまな症状が突然現れる「脳卒中」が引き起こされます。 脳は硬膜、くも膜、軟膜の3つの膜に覆われています。これらの膜と膜の間で出血がおきたり、俗にいう脳ミソ(脳実質)のなかでおきた出血を総称して「頭蓋内出血」といいます。頭蓋内出血は"外傷性"と"非外傷性"に分けられます。 頭蓋内出血に陥ると、突然からだの左右いずれかに運動麻痺や感覚麻痺が生じ、多くの場合は意識障害を伴います。症状が進行性の場合には、大量の出血があり、脳のヘルニアをおこして呼吸停止に至ります。図は、くも膜の下で出血した(くも膜下出血)脳の底面の様子です。 脳の血管が著しく狭くなったり、詰まるなどして血流がとどこおり、とどこおった先の脳細胞が壊死した状態を「脳梗塞」といいます。脳梗塞には、「脳血栓症」と「脳塞栓症」の2つのタイプがあります。 脳梗塞は前兆なしに突然おこることもありますが、前兆があるケースも少なくありません。「片方の手足がしびれる」、「急に手の力が抜けてものを落としてしまう」、「めまいでまっすぐに歩けない」、「ろれつが回らない」、「人の話をよく理解できない」、「文字が思うように書けない」、「一時的に物が見えにくくなる」などは、脳梗塞の前兆でおこることがあります。 動脈硬化により脳に血栓ができ、脳の血管が詰まったもの 心臓など脳以外の部位でできた"血栓"が流れてきて、脳の血管を詰まらせたもの
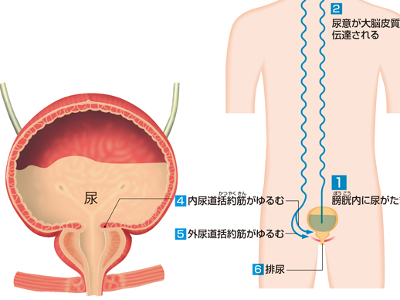
排尿のしくみ
膀胱は、腎臓から送られてきた尿を一時的に蓄えておく器官ですが、蓄えた尿を排泄する役目も担っています。 成人の膀胱は、300~500mlの尿を蓄えることができます。しかし、通常は200~300mlほど尿がたまると、尿意を感じます。 膀胱に尿がたまると、その情報は知覚神経や脊髄を通って大脳へ伝えられます。すると、大脳では排尿の指令が下り、膀胱の壁の平滑筋が反射的に収縮して膀胱の内圧が高まります。また、自分の意思とは無関係に働く内括約筋も自然にゆるみ、排尿の準備が整います。これを「排尿反射」といいます。 しかし、これだけで排尿がおこるわけではありません。尿意をもよおしてもトイレが見つからない場合などは、排尿をがまんしなければなりません。がまんを可能にしているのが、外括約筋です。 外括約筋は意思によってコントロールできる横紋筋です。この外括約筋を自力でゆるめることで、尿はからだの外へ排泄されます。 外括約筋はふだんは閉じたままになっているため、睡眠中などに膀胱がいっぱいになっても、勝手に排尿されることはありません。ただ、膀胱の壁や内括約筋の運動は、反射的に行われます。その反射中枢は脊髄の下部に存在しており、そこに出入りする神経が損傷されると、尿がもれ出す「尿失禁」になってしまいます。 また、乳幼児は脊髄の仙髄という部分での反射だけで排尿がおこりますが、脳の排尿中枢が発達するにしたがって、意思でこの反射をコントロールできるようになります。
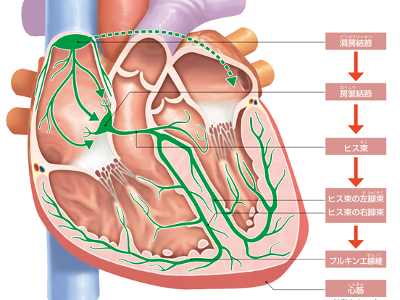
拍動のメカニズム
心臓は、心筋が規則的に収縮と弛緩を繰り返すことによって、一定のリズムで拍動を続けています。 心臓が休むことも大きく乱れることもなく、規則正しく拍動を続けていられるのは、"刺激伝導系"というメカニズムのおかげです。 刺激伝導系の発端は、心臓の運動の司令塔である"洞房結節(右心房の上端にある)"から「動け」という電気刺激の信号が発せられることです。 その信号は右心房の壁を通り、右心室との境界周辺にある房室結節に伝わります。さらに、そこからヒス束→プルキンエ線維(拍動の刺激を伝達する最終部分)に伝わり、最終的に信号に反応した心筋が収縮して拍動が生じます。 この電気信号は、房室結節でとてもゆっくりと伝えられるため、心房と心室では収縮に時間差ができます。 この時間差があることで、心房が収縮し、血液を心室に充満させ、次いで心室が収縮して血液を排出するという流れがスムーズに行われるのです。 血液の循環にあたって、避けなければならないのが血液の逆流です。そこで、血液が一方向だけに流れるように働いているのが、心臓内にある4つの弁です。右心房と右心室の間にある「三尖弁」、左心房と左心室の間にある「僧帽弁」、そして肺動脈への出口にある「肺動脈弁」、大動脈への出口にある「大動脈弁」がそれです。 心臓が静脈から血液を取り込むときには三尖弁と僧帽弁が開き、肺動脈弁と大動脈弁が閉じます。逆に、血液を送り出すときは三尖弁と僧帽弁が閉じ、肺動脈弁と大動脈弁が開くというように、交互に開閉を繰り返して血液の逆流を防いでいます。 安静時と運動時では、心拍数や心拍出量を調節する必要があります。 調節機能としては、心筋が引き伸ばされる力に比例して、心筋細胞自体が収縮力を増すこと。また、自律神経(交感神経、副交感神経)から発せられるシグナルによって、心筋がその時々に必要な心拍をおこし、血液を全身に送り出すことなどがあげられます。 からだの各部位に必要なだけの血液を送る調節は、安静時では毎分の心拍数が70回、心拍出量は5.5L程度ですが、激しい運動を行った直後には、毎分の心拍数は200回以上、血液の拍出量は25Lにも達します。
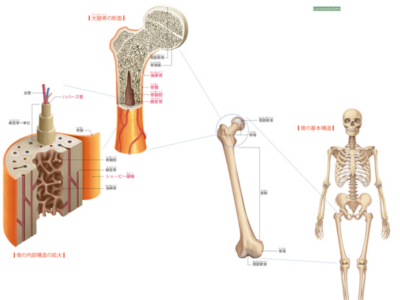
骨の構造
骨は、とても小さな骨細胞(骨芽細胞)の集合体が石灰質化したものです。よくみると複雑な構造をしていて、血管も無数に通っています。 骨の構造は、表面を覆う白色の結合組織である骨膜、その内側の硬い骨質からなる緻密骨、内部に骨髄を含む柔軟な骨質の海綿骨という3層からなります。 骨膜には、神経・血管・リンパ管が通っていて、刺激伝達や栄養の運搬という仕事を担い、骨の成長をつかさどります。 そして、骨膜と緻密骨は、シャーピー線維(結合線維)でしっかりと結合されています。 主成分のカルシウムやリンが厚く沈着した骨質をもつのが、緻密骨です。 緻密骨の中央には、ハバース管という血管を通す管があり、骨細胞に栄養を運ぶ役目を担っています。ハバース管を緻密質の骨が幾重にも包み込んで緻密骨の1単位となり、それが集合体となっています。 そして、緻密骨の集合体の内側には、マングローブの根っこのように密集した柔らかな海綿質でできた海綿骨があり、脊髄を覆っています。 中心にある骨髄腔は、骨はなく空洞になっています。 骨髄腔のなかは、血液をつくる成分の骨髄で満たされています。