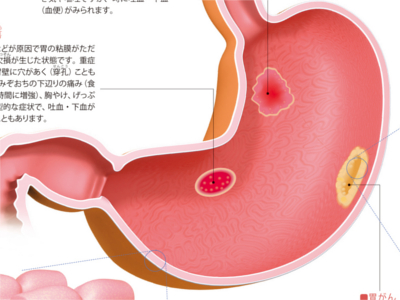
胃と大腸の病気(胃がん/急性胃炎/胃潰瘍/大腸ポリープ/結腸がん/虫垂炎/直腸がん)
胃と大腸の内側は表面を粘膜で覆われていますが、異変には非常にデリケートにできています。 そのため、胃は暴飲暴食などの刺激で胃粘膜が傷つきやすく、病的な変化をおこすと、痛みが生じたり、胸やけや吐き気など不快な症状が現れます。また、大腸は腹痛をはじめ、下痢や便秘、お腹が張った感じ、下血(血便)などの症状が現れます。 しかし、胃、大腸ともにがんやポリープなどができた場合、早期には自覚症状が現れにくく、病気を進行させてしまう恐れがあります。普段、異変を感じないからといって、胃や腸が丈夫だと過信はせずに定期的に検診を受けるよう心がけましょう。 胃壁の最も内側にある粘膜内の細胞が、何らかの原因でがん細胞となり、無秩序に増殖を繰り返すのが胃がんです。 がんは、はじめは30~60μm(1μmは1000分の1mm)の大きさから出発し、5㎜程度の大きさになったころから発見が可能になります。 がんは胃壁の外に向かって、粘膜下層、筋層、漿膜下層(しょうまくかそう)、漿膜へと徐々に深く広がり始めます。がんの深さが粘膜下層までのものを「早期胃がん」、粘膜下層を超えて筋層より深くに及ぶものを「進行胃がん」といいます。 早期胃がんは、診断・治療上の必要から、その病変部の表面の形状によって隆起型、表面隆起型、表面陥凹(かんおう)型、陥凹型に分類されます。 早期胃がんに特有の症状はありません(多くの場合、無症状です)。胸やけやげっぷ、食欲不振など胃炎とよく似た症状がでるケースもありますが、これは粘膜の炎症に関係したものです。 暴飲暴食や香辛料など刺激の強い食品、薬、ストレスなどが原因で胃粘膜に急性の炎症がおきた状態です。主な症状はみぞおちの下辺りの痛み、吐き気や嘔吐ですが、時に吐血・下血(血便)がみられます。 ストレスなどが原因で胃の粘膜がただれ、深い欠損が生じた状態です。重症になると胃壁に穴があく(穿孔(せんこう))こともあります。みぞおちの下辺りの痛み(食後1~2時間に増強)、胸やけ、げっぷなどが典型的な症状で、吐血・下血がみられることもあります。 結腸に発生するがんで、発生部位により右側結腸がん(上行結腸がん)、左側結腸がん(下行結腸がん、S状結腸がん)と呼ばれます。とくにS状結腸にはがんができやすく、直腸がんと合わせて大腸がん全体の約7割を占めます。 多くの場合、初期には無症状です。この部位にある内容物(便)は液状であり、比較的腸管が太いため、がんができても閉塞することはあまりありません。ただし、進行すると右下腹部のしこり、便秘や下痢、黒色便、貧血などの症状がみられます。 初期症状は下血(血便あるいは血液と粘液が混じった粘血便)です。この部位にある内容物(便)は固形で腸管も細いため、がんができると狭くなったり閉塞することがよくあります。そうなると便秘と下痢を繰り返したり、腹痛がしたり、便とガスが出なくなったりします。 盲腸の下にある腸管の一部・虫垂が細菌やウイルスに感染して炎症をおこし、化膿した状態です。主な症状は腹痛(初期にみぞおちやへその辺りから痛みだし、右下腹部へと移動)、吐き気、嘔吐です。炎症が進むにつれ、37~38℃の発熱がみられます。 大腸の粘膜から発生する隆起した突出物(腫瘤)を大腸ポリープといいます。 大腸ポリープは、がん化することはない"非腫瘍性ポリープ"とがん化する"腫瘍性ポリープ"に大別されます。 非腫瘍性ポリープには、若年性ポリープ(幼児、小児の直腸にできる)、炎症性ポリープ(大腸炎が治る過程でできる)、過形成ポリープ(高齢者の直腸にできる)があります。 腫瘍性ポリープは腺腫ともいいます。大腸ポリープの約8割は腺腫です。腺腫のほとんどが1cm以下の大きさですが、2cm以上に成長するとがん化の可能性が高くなります。大腸がんの多くはこの腺腫から発生すると考えられています。 大腸ポリープの形状は、茎のあるものや扁平なものまでさまざまです。加齢とともに増加する病気で、多くは無症状ですが、まれに下血がみられます。 大腸の終末部・直腸にできるがんです。固形状になった便が病変部を刺激するため、早期に下血(血便、粘血便)がみられることがよくあります。がんが大きくなって腸管を詰まらせると便秘と下痢を繰り返したり、排出された便が普段より細くなります。また、がんがあるため、排便しても腸に便が残っている感じがします。

血糖値検査の目的
糖尿病の有無をチェック 血液中に含まれる血糖の量を示す値を血糖値といいます。血糖を調べる検査にはいくつかの種類がありますが、一般の健康診断や人間ドックで調べられるのは、「空腹時血糖値」と「HbA1c」です。いずれも高血糖、すなわち、糖尿病の有無を調べるために行われます。 空腹時血糖値は、その名のとおり、空腹の状態のときの血糖値を調べる検査です。食後は食事の影響を受けて、誰しも血糖値が上昇します。その後、インスリンが働いて、通常、食前などの空腹時には血糖値は下がります。しかし、糖尿病でインスリンの作用が低下していると、ブドウ糖が代謝されず、血糖値が高い状態がいつまでも続きます。そこで、空腹時血糖値の検査を受けるときは、9時間以上絶食したのちの空腹時に血液を採取し、血糖値を測定します。通常は、検査前日の夜から飲食を控え、翌日の朝に採血します。 血糖の状態を調べるもう一つの検査が、「HbA1c(ヘモグロビン・エーワンシー)」です。血糖値が高い状態が長く続くと、血液中の赤血球の成分であるヘモグロビンにグルコースが結合し、グリコヘモグロビンを形成します。これが、HbA1cです。 赤血球の寿命は約4カ月といわれ、その間ヘモグロビンは体内を巡り、血液中のブドウ糖と少しずつ結びついていきます。つまり、血糖値が高い状態が長く続いていればいるほど、HbA1cも多くなるということです。 血液中のHbA1cは、赤血球の寿命の約半分くらいにあたる時期の血糖値を反映するといわれ、過去1~2カ月の血糖の状態を推定できることになります。HbA1cは、空腹時血糖値同様、採血して調べますが、食事の影響を受けないので、いつでも検査することができます。 血糖値が範囲を超えて上昇する要因としては、インスリンの分泌不足、あるいはインスリンの作用低下があげられます。健康な人では、一定濃度のインスリンが常に分泌されており、作用も安定しています。食後は血糖値が少し上昇しますが、インスリンの分泌も増加し、その働きによって血糖値は正常範囲を超えて上がらないようになっています。 ところが、インスリンの分泌量が少なかったり、分泌されるタイミングが悪かったり、インスリン抵抗性といって、分泌されたインスリンがうまく働かなかったりすると、血糖値は正常範囲を保てなくなります。このような状態はⅡ型糖尿病といい、日本人の糖尿病のほとんどがこのⅡ型糖尿病です。Ⅱ型糖尿病の原因には、遺伝的素因に加えて過食、運動不足、肥満、ストレスなどの生活習慣が大きくかかわっているといわれています。 また、糖尿病には、インスリンがほとんど分泌されないⅠ型糖尿病というものもあり、こちらは一種の自己免疫疾患であり、遺伝的体質が深く関係していると考えられています。 高血糖や糖尿病は、それ自体は命にかかわる病気ではありませんが、糖尿病のもっとも大きな問題点は合併症です。糖尿病の合併症は、細小血管合併症と大血管合併症の2つに大きく分けられます。 細小血管合併症には、「糖尿病性網膜症」、「糖尿病性神経障害」、「糖尿病性腎症」の3つがあり、高血糖によって細い血管の壁が破壊されておこります。いずれも糖尿病特有の合併症で、三大合併症と呼ばれています。 大血管合併症は、動脈硬化に由来するものです。糖尿病は動脈硬化の危険因子の一つであり、高血圧や脂質異常症、肥満などと相まって、動脈硬化を促進します。 結果、脳梗塞や脳出血などの脳血管障害、心筋梗塞や狭心症などの虚血性心疾患の引き金となります。 さらに、糖尿病で血糖コントロールの悪い人は、肺炎、腎盂腎炎、壊疽などのさまざまな感染症にもかかりやすくなります。 また、糖尿病の領域には至らなくとも、境界域にある人も合併症には要注意です。とくに食後2時間血糖値(ブドウ糖負荷試験)が境界域にある人(IGT=耐糖能異常)は、動脈硬化が進みやすく、脳卒中や心筋梗塞のリスクが高まります。
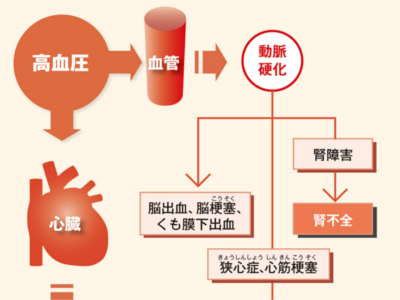
血圧検査の目的
高血圧の有無をチェック 血圧検査は、高血圧の有無や高血圧をもたらす病気を調べるための検査です。心臓がもっとも強いポンプ力で血液を送り出す"収縮期"の血圧と、心臓、静脈から血液を戻す"拡張期"の血圧を測定します。 医療機関の血圧測定では、正確な数値が得られる「水銀血圧計」を用いて、上腕動脈の血圧を測定します。 上腕動脈は心臓に近く、心臓に直結する大動脈起始部の血圧が反映されるため、心臓の状態を知る重要な手がかりになるからです。 実際の検査では、上腕部にカフ(駆血帯)を巻き、カフに空気を送って締め付け、空気を抜きながら測定します。 血圧は"心拍出量"と"血管抵抗"によって決められます。 たとえば、激しい運動をしているときは、心臓は心拍数を上げて大量の血液を送り出すため、血圧が上昇します。 また、気温が低いときや精神的に緊張したときなどは、末梢血管が収縮し、血管の抵抗性が高まるため、心臓は強い圧力で血液を送り出します。結果、やはり血圧は上昇します。 逆に、睡眠中やリラックスしているときは、それほどたくさんの血液を必要としませんから、心拍数も血圧も下がっています。 こうした心臓のはたらきや血圧は、自律神経によって自動的に調節されています。運動時や興奮状態にあるときは、交感神経が優位に働き、血圧が上がります。一方、安静時には副交感神経が優位となり、血圧は下がります。 日内変動 血圧は1日のなかで数値が変動します。 一般的には起床時に大きく上昇し、昼食時にピークとなります。夕方以降はゆるやかに低下し、睡眠時はもっとも低い状態で安定します。 日常の動作、行動、生活習慣など 血圧は食事、入浴、排泄、運動時などのほか、ストレスや喜怒哀楽などの興奮状態のときに上昇します。また、喫煙や飲酒などの生活習慣も、血圧を上昇させる大きな要因となります。 環境 血圧は、寒暖の差が激しいとき(10度以上の温度差)、季節の変わり目、冬の寒さなどのストレスによって上昇します。季節では、春から夏にかけては比較的低く、秋から冬にかけて高くなります。 ほかの病気との関連 血圧は脂質異常症、糖尿病、高尿酸血症、肥満、腎臓病、ホルモンの病気などと深い関連があります。 正常範囲を超えた血圧を長期間放置していると、血圧の負担のかかる血管や臓器が障害され、さまざまな合併症がおこってきます。 合併症をもたらす代表は、動脈硬化です。動脈硬化が進行すると、とくに脳、心臓、腎臓に深刻な合併症を引き起こします。 脳の血管の動脈硬化が進むと、脳出血や脳梗塞、くも膜下出血などの危険が高まります。また、心臓では、狭心症や心筋梗塞をおこしやすくなります。 いずれも命にかかわる重大な病気です。また、腎臓の細動脈や糸球体が硬化する腎硬化症では、腎機能の低下から腎不全に至ることもあります。 日本高血圧学会では、収縮期血圧140mmHg以上、拡張期血圧90mmHg以上を高血圧とし、治療の対象とされています。しかし、メタボリックシンドロームの診断基準では、収縮期血圧130mmHg以上、拡張期血圧85mmHg以上(いずれか、あるいは両方)であれば、内臓脂肪蓄積の改善をはじめとする生活改善が必要とされています。
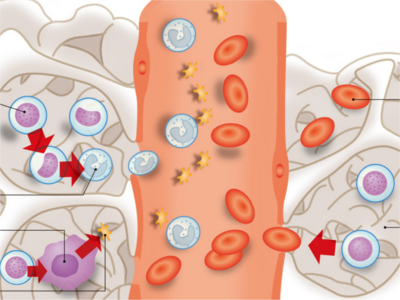
血液検査の目的
血液一般検査では、血球成分を構成する赤血球や白血球、血小板などの状態を調べます。 赤血球数 血液中の赤血球の数を調べる検査です。貧血や脱水症状があると赤血球の数に変化が現れます。 血色素測定(ヘモグロビン) 赤血球による酸素運搬は、このヘモグロビンが行っています。血色素測定とは、ヘモグロビンの量を調べる検査です。貧血や脱水症状があるとヘモグロビンの数が変化します。 ヘマトクリット値 ヘマトクリット値とは、一定量の血液に含まれる赤血球の容積の割合を調べる検査です。貧血や脱水症状があると異常値を示します。 白血球数 免疫機能で重要な役割を果たしているのが白血球です。炎症や感染、外傷、あるいは白血病などがあると白血球の数が増加します。ただし、ストレスや筋肉運動、食後、妊娠など、生理的な原因で増加することもあります。 血小板数 血小板には、粘着力と凝集力があり、出血時には血管壁にくっつき、出血を止めるはたらきをしています。血小板の数によって出血傾向を確認することができます。 血清には、体内で行われる生命活動を支えるためにたんぱくやコレステロール、糖、電解質が一定量含まれています。これらの量を調べるのが血液生化学検査です。 血清総たんぱく 血清総たんぱくは、たんぱくの量を調べる検査です。血清中のたんぱくは、ほとんどが肝臓でつくられているため、肝臓が正常に機能しているかを知ることができます。また、腎機能の低下も調べることができます。 血清鉄 からだの各組織へ酸素を運搬するヘモグロビンを構成する成分の一つに、血清鉄があります。血清鉄の量を調べることで貧血の原因が出血あるいは鉄の摂取不足によるということが推測できます。 アルブミン 血清総たんぱくの成分のうち約60%がアルブミンです。アルブミンはあらゆる病気で減少し、その減少の具合から病気の程度がわかります。 血清学検査では、体内でおこっている炎症が感染症によるものなのか、あるいは免疫異常によるものなのかなどがわかります。そのため、アレルギー性疾患、自己免疫疾患、ウイルス感染による病気などの診断に用いられます。 検査項目としては炎症反応があるかどうかを調べる「CRP」、B型肝炎を調べる「HBs抗原」、C型肝炎を調べる「HCV抗体」、梅毒の有無を調べる「梅毒反応」などがあります。
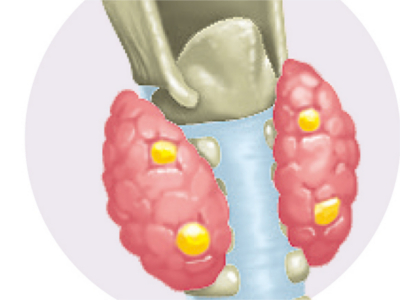
さまざまなホルモンのはたらき
甲状腺ホルモン 全身の細胞の活性化を促進する作用があります。主なはたらきは、以下の8つです。 ①基礎代謝と熱産生を上げて体温を上昇させる。 ②心拍数を上げて血圧を上昇させる。 ③交感神経のはたらきを高め、アドレナリン分泌を増加させる。 ④精神機能を高め、興奮した状態をつくり出す。 ⑤食後血糖を上昇させる。 ⑥血液中のコレステロール濃度を下げる。 ⑦成長ホルモンの合成を高めるとともに、作用を増強する。 ⑧成長期の中枢神経細胞の分化・成熟を促すなど。 カルシトニン 血液中のカルシウム濃度が増加することで分泌が促されます。血液中のカルシウムを骨に移動させて、骨の形成を促進します。 副甲状腺ホルモンは、骨のカルシウムを血液中に放出させるとともに、腎臓から尿へのカルシウムの排泄を抑制して、血液中のカルシウム濃度を高めます。また、腎臓でのビタミンDの活性化を促進することで、間接的に消化管からのカルシウム吸収を促します。 腎臓でつくられるエリスロポエチンは、アミノ酸165個からなるホルモンで、骨髄に作用し、赤血球の増殖・成熟を刺激します。 心臓からは、心房性ナトリウム利尿ホルモンが分泌され、高血圧などの心臓負担を和らげています。 胃から分泌されるグレリンは摂食亢進、成長ホルモン分泌促進、インスリン分泌抑制作用をもっています。 ガストリンは胃酸の分泌を促進します。 コレシストキニンは胆のうの収縮促進や腸管の運動を刺激します。 セクレチンはすい臓から水分と重炭酸の分泌の促進、胆汁分泌の促進、胃酸分泌と消化管運動の抑制をします。 副腎皮質ホルモン アルドステロン(ミネラルコルチコイド)は、腎臓から尿に排泄されるナトリウムを制限して、血中のナトリウム濃度を高めて血圧を上昇させ、水分の体内貯留を促進します。 コルチゾール(糖質コルチコイド)は、血液中のブドウ糖の供給を増加させる糖代謝作用です。またストレスを受けたり、感染がおこったときなどに大量に分泌されます。 デヒドロエピアンドロステロン(DHEA・副腎性性ホルモン)は、副腎皮質でつくられる男性ホルモンです。女性では、これがさらに女性ホルモンに変わります。性ホルモンは主に精巣や卵巣からつくられますが、副腎でもつくられています。 副腎髄質ホルモン アドレナリンとノルアドレナリンは、カテコールアミンと呼ばれるホルモンです。ともに突然の危機や非常時に直面したときなどに、交感神経の緊張により分泌が刺激されて、事態に対処するよう生体機能をコントロールするはたらきがあります。 すい臓にはランゲルハンス島と呼ばれる細胞の集合体が無数に散らばっており、インスリンやグルカゴンといったホルモンを分泌する内分泌腺として働いています。 グルカゴンは、肝臓内のグリコーゲンを分解、ブドウ糖の生産を促します。 インスリンは血液中の血糖値が過度に上昇するのを抑え、逆にグルカゴンは血糖値が下がり過ぎないように働きます。 男性は、黄体形成ホルモンが下垂体から分泌され、テストステロンを精巣の間質細胞が分泌します。このテストステロンの作用により、思春期に性器の成熟、声変わり、ひげが生えるなどの変化がおこります。卵胞刺激ホルモンから精子がつくられます。 女性は、卵胞や黄体が卵巣で発達し、生殖に必要なエストロゲン(卵胞ホルモン)、プロゲステロン(黄体ホルモン)が分泌されます。
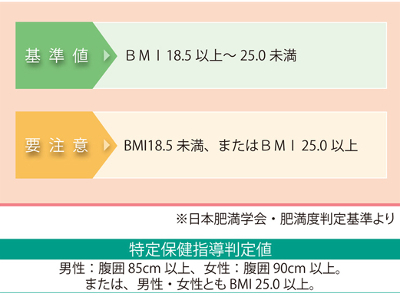
肥満度検査の目的
内臓脂肪蓄積・肥満の有無をチェック むかしは、体重測定だけで肥満の有無を判定していましたが、肥満と肥満がもたらす病気の関係が明らかになるにつれ、検査方法も変化してきました。 現在、肥満の判定に用いられているのは、「BMI」と「腹囲」です。BMIと腹囲を総合して、健康上問題となる肥満を判定します。 BMI(BodyMassIndex=ボディ・マス・インデックス)とは、国際的にも広く用いられている体格指数で、体重と身長からBMI値を割り出します。 肥満の定義上、本来は体脂肪量から判定すべきなのですが、BMIは体脂肪を反映することから、肥満を判定する一つの目安として用いられています。 腹囲は、とくに内臓脂肪の蓄積を知るのに有意な検査で、メタボリックシンドロームの診断基準項目の一つにもなっています。 正確には、腹部CT検査などで、内臓脂肪面積が100c㎡以上ある場合に、内臓脂肪型肥満と診断されるのですが、腹囲は内臓脂肪の蓄積(内臓脂肪面積)を反映することから、こちらも肥満判定に用いられています。 BMIや腹囲が基準値を外れる要因、つまりは肥満の要因には、遺伝的素因や性差も関与していますが、何よりも大きいのは生活習慣です。 食べ過ぎによる摂取エネルギーの過剰、運動不足による消費エネルギーの不足が、エネルギー収支のバランスを崩し、体脂肪や体重の増加をまねきます。 また、肥満をまねく生活習慣の下地にはストレス、睡眠不足、自律神経やホルモンバランスの乱れなども関係しています。これらが過食を招いたり、太りやすい体質をつくる場合も少なくありません。 中年以降に太りやすくなる原因としては、基礎代謝の低下があげられます。 基礎代謝とは、呼吸や睡眠、消化など、生命を維持するための活動に必要な最低限のエネルギーのことです。 年をとると活動量が減り、筋肉が落ち、また若い頃のように成長に必要なエネルギーもいらなくなります。 こうして基礎代謝は老化に伴い低下していくのですが、さらに運動不足などが加わると、基礎代謝の低下にも拍車がかかります。 基礎代謝は成人で平均1200kcalとされており、これより低下すればするほど、エネルギー収支のバランスが崩れて太りやすくなります。 肥満、とくに内臓脂肪の蓄積は、さまざまな生活習慣病を合併することで知られています。具体的には脂質異常症をはじめ、糖尿病、高血圧、高尿酸血症、脂肪肝、動脈硬化など。さらには脳卒中や心筋梗塞などの引き金となるといわれています。 また、近年はメタボリックシンドロームの概念からも、内臓脂肪型肥満が問題視されています。 脂肪細胞からは、アディポサイトカインと呼ばれる生理活性物質が分泌されています。 アディポサイトカインには、血糖値の上昇、脂質異常の促進、血圧の上昇にかかわる悪玉アディポサイトカインと、動脈硬化の抑制や糖代謝の改善に働く善玉アディポサイトカイン(アディポネクチンという)があり、健康な体内では善玉と悪玉のバランスが保たれています。 しかし、内臓脂肪が蓄積した状態では、善玉であるアディポネクチンの分泌が低下し、悪玉アディポサイトカインの分泌が過剰になるのです。 このアンバランスが生活習慣病の連鎖を引き起こし、動脈硬化を促進させると考えられています。 そのほかにも、内臓脂肪、皮下脂肪にかかわらず、肥満を放置していると、ひざや腰などに過剰な負荷がかかり続けるため、膝関節症などの運動器疾患をもたらします。 また、睡眠時無呼吸症候群や、女性では月経異常など婦人科系疾患との関連も指摘されています。
免疫機能不全による病気(膠原病、全身性エリテマトーデス)
膠原病とは全身の関節、血管、内臓など、広範囲に障害をおこす病気です。 血液中の抗体が、正常にはたらかず、自分の細胞に反応するなど異常な振るまいで自らの組織を攻撃し、発病すると考えられています。 発熱、倦怠感、関節痛や、手足の動脈に血流が不足して、冷感や皮膚の色が変化するレイノー現象などを伴います。 病状は慢性化し、一進一退を続けながら、重症の場合は死に至ることもあります。現在でも正確な原因の解明はされておらず、治療法などもみつけられていない難病です。 膠原病の一種として考えられている病気です。全身の臓器に原因不明の炎症がおこり、その独特の形から蝶形紅斑と呼ばれる頬から鼻にかけての紅斑や、全身にじんましん、紫斑、皮膚腫瘍などが現れます。 発生頻度は圧倒的に女性に多く、男女比は1:10程度。日本には約5~7万人くらいの患者がいます。また若年層に頻発し、20歳~30歳代の出産可能な若い年代での発症が多いことから、女性ホルモンとのかかわりがあると考えられています。 発症の原因はウイルス感染のほか、日光に当たること、外科手術、妊娠、ストレスなどです。