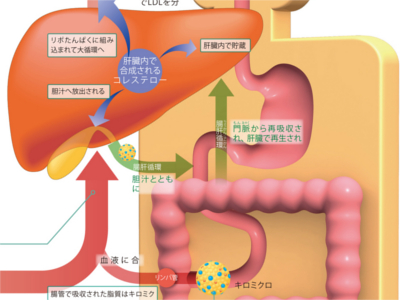
コレステロールの循環
コレステロールは、細胞膜の構成成分となったり、ホルモンや胆汁酸の材料となるなど、からだにとって有益なはたらきをしています。しかし、血液中のコレステロールが増えると動脈硬化を引き起こし、心筋梗塞・狭心症・脳梗塞など重大な病気を招く可能性が高まります。 血液中の脂質は、リポたんぱく(コレステロールや中性脂肪を芯とし、その表面が水に溶けやすいリン脂質などで覆われたもの)として存在している。その一種であるLDLは、主にコレステロールを全身に運ぶ役割を担っている。 細胞に取り込まれたLDLのコレステロールは、小胞体でACAT(アシルCoAコレステロールアシルトランスフェラーゼ)という酵素の作用でコレステリルエステルに変換され、貯蔵される。また、遊離コレステロールに変換されてホルモン合成に利用される。 利用されないコレステロールはHDL(リポたんぱくの一種)に取り込まれて肝臓に運ばれる。また、HDLは血中LDLからもコレステリルエステルを受け取る。 全身の細胞から運ばれてきたLDLとHDLは、肝臓の細胞内に取り込まれ、リポたんぱくとして再利用される。 腸管で吸収された脂質はキロミクロン(リポたんぱくの一種)としてリンパ液・血液を流れるが、その後、肝臓の細胞に取り込まれ、リポたんぱくとして再利用。
さまざまなホルモンのはたらき
甲状腺ホルモン 全身の細胞の活性化を促進する作用があります。主なはたらきは、以下の8つです。 ①基礎代謝と熱産生を上げて体温を上昇させる。 ②心拍数を上げて血圧を上昇させる。 ③交感神経のはたらきを高め、アドレナリン分泌を増加させる。 ④精神機能を高め、興奮した状態をつくり出す。 ⑤食後血糖を上昇させる。 ⑥血液中のコレステロール濃度を下げる。 ⑦成長ホルモンの合成を高めるとともに、作用を増強する。 ⑧成長期の中枢神経細胞の分化・成熟を促すなど。 カルシトニン 血液中のカルシウム濃度が増加することで分泌が促されます。血液中のカルシウムを骨に移動させて、骨の形成を促進します。 副甲状腺ホルモンは、骨のカルシウムを血液中に放出させるとともに、腎臓から尿へのカルシウムの排泄を抑制して、血液中のカルシウム濃度を高めます。また、腎臓でのビタミンDの活性化を促進することで、間接的に消化管からのカルシウム吸収を促します。 腎臓でつくられるエリスロポエチンは、アミノ酸165個からなるホルモンで、骨髄に作用し、赤血球の増殖・成熟を刺激します。 心臓からは、心房性ナトリウム利尿ホルモンが分泌され、高血圧などの心臓負担を和らげています。 胃から分泌されるグレリンは摂食亢進、成長ホルモン分泌促進、インスリン分泌抑制作用をもっています。 ガストリンは胃酸の分泌を促進します。 コレシストキニンは胆のうの収縮促進や腸管の運動を刺激します。 セクレチンはすい臓から水分と重炭酸の分泌の促進、胆汁分泌の促進、胃酸分泌と消化管運動の抑制をします。 副腎皮質ホルモン アルドステロン(ミネラルコルチコイド)は、腎臓から尿に排泄されるナトリウムを制限して、血中のナトリウム濃度を高めて血圧を上昇させ、水分の体内貯留を促進します。 コルチゾール(糖質コルチコイド)は、血液中のブドウ糖の供給を増加させる糖代謝作用です。またストレスを受けたり、感染がおこったときなどに大量に分泌されます。 デヒドロエピアンドロステロン(DHEA・副腎性性ホルモン)は、副腎皮質でつくられる男性ホルモンです。女性では、これがさらに女性ホルモンに変わります。性ホルモンは主に精巣や卵巣からつくられますが、副腎でもつくられています。 副腎髄質ホルモン アドレナリンとノルアドレナリンは、カテコールアミンと呼ばれるホルモンです。ともに突然の危機や非常時に直面したときなどに、交感神経の緊張により分泌が刺激されて、事態に対処するよう生体機能をコントロールするはたらきがあります。 すい臓にはランゲルハンス島と呼ばれる細胞の集合体が無数に散らばっており、インスリンやグルカゴンといったホルモンを分泌する内分泌腺として働いています。 グルカゴンは、肝臓内のグリコーゲンを分解、ブドウ糖の生産を促します。 インスリンは血液中の血糖値が過度に上昇するのを抑え、逆にグルカゴンは血糖値が下がり過ぎないように働きます。 男性は、黄体形成ホルモンが下垂体から分泌され、テストステロンを精巣の間質細胞が分泌します。このテストステロンの作用により、思春期に性器の成熟、声変わり、ひげが生えるなどの変化がおこります。卵胞刺激ホルモンから精子がつくられます。 女性は、卵胞や黄体が卵巣で発達し、生殖に必要なエストロゲン(卵胞ホルモン)、プロゲステロン(黄体ホルモン)が分泌されます。
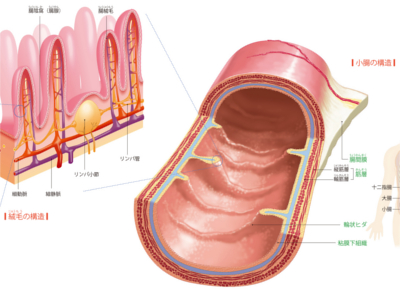
小腸のはたらき
小腸は十二指腸・空腸・回腸からなる臓器ですが、ここでは空腸と回腸を中心に解説します。 小腸は、消化における最終段階の作業を担うとともに、栄養素の吸収を行っています。 スムーズに栄養素を吸収するため、小腸はとても長く(6~7m)、その内壁を覆う粘膜には輪状のヒダがあるなど、表面積を大きくする構造になっています。 小腸は、十二指腸から先の前半約5分の2が空腸、後半約5分の3を回腸が占めています。 空腸と回腸は、解剖学的にはほとんど同じ構造をしており、生理学的に回腸のほうが腸液の分泌がやや多いという違いがありますが、両者のはたらきもほぼ同じです。 回腸と大腸の境には回盲弁という弁があり、これによって大腸の内容物が逆流しないようになっています。 小腸の直径は約4㎝あり、小腸の壁は外側の縦走筋と内側の輪状筋からなる2層構造になっています。これらの筋肉層のはたらきによって蠕動運動を行い、消化物を先へ先へと送り出します。 小腸の内壁は、表面を覆う粘膜が輪状のヒダになっていることに加え、粘膜が500万個もの絨毛に覆われています。この構造によって小腸全体の表面積は約200㎡と広くなり、効率よい栄養素の吸収を可能にしています。 絨毛の長さは約1mmで、表面は小腸上皮細胞(「栄養吸収細胞」ともいう)に覆われています。さらにその表面には微絨毛という細かい突起があり、この突起部分を刷子縁といいます。最終的な消化は、この刷子縁で行われています。 また、絨毛のなかには毛細血管網と1本のリンパ管が通っており、脂質はリンパ管に吸収されて静脈へ、脂質以外の栄養素は小腸上皮細胞に吸収され、毛細血管の血液に溶け込んで肝臓へと運ばれます。
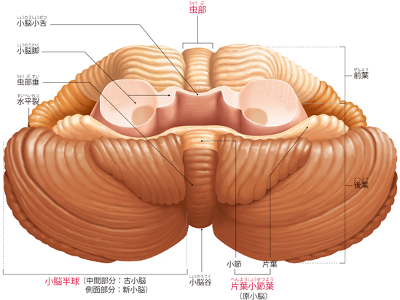
小脳・脳幹のはたらき
脳全体の約1割の重量をもつ小脳は、小脳虫部を中央に、左右一対の小脳半球で構成されています。 小脳は新小脳、古小脳、原小脳の3つに分けられ、新小脳は大脳から送られる運動指令を自動化して脳にフィードバックするはたらきを、古小脳と原小脳は、平衡感覚や筋からの情報を利用した姿勢の維持や、細かい運動調整に関与しています。 細かい溝が多数走っている小脳表面は、神経細胞が集まっている小脳皮質で覆われています。全身から届いた情報を整理、統合し、赤核や視床を経由して大脳皮質や全身に伝達しています。 また、手足、眼球などの運動動作は、大脳皮質に情報を送らず、小脳自らが脳幹や脊髄経由で直接筋肉に指令を送り、調整しています。 脳幹は、大脳の下方にある間脳に続く中脳、橋、延髄で構成されています。小脳は橋の背面にのるように位置することから、脳幹は大脳と脊髄を結ぶ通路の役割も果たしています。 間脳は、視床と視床下部に分けられます。視床は脊髄を通って送られてきた嗅覚以外の感覚情報を大脳に伝える中継点の役割があります。視床下部は、自律神経系と内分泌系の神経伝達の中枢です。 脳幹では、中脳が視覚・聴覚の反射、橋では呼吸リズム、嚥下などの反射運動の神経伝達を担当しています。さらに、延髄は代謝・血液循環の調節に関与しています。 生命の維持に重要な自律神経の中枢と関係するほか、呼吸、心拍、体温調節など、間脳・脳幹は生命維持に深くかかわる重要なはたらきを遂行する器官です。
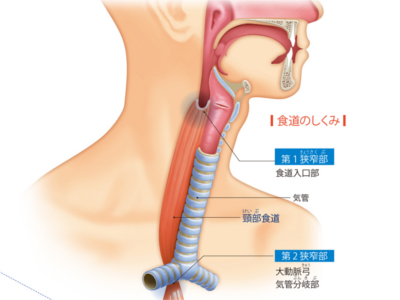
食道のはたらき・食道の構造
食道は、のどと胃をつなぐ細長い管状の器官です。胃や腸などと同じ消化器官の一つですが、消化の機能はなく、食べ物を胃へと運ぶための輸送路として働いています。 食道の長さは成人で25㎝~30㎝ほどあり、長径約2㎝、短径約1㎝の楕円形をしています。ふだん食道は前後につぶれて閉じており、食べ物が通るときにだけ、大きく広がります。 食べ物は、液体で1秒~10秒、固形物で30秒~60秒ほどで、食道を通過していきます。 食道は3つのセクションに分けられます。のどから鎖骨の辺りまでが「頸部食道」。「胸部食道」は最も長く、大動脈、気管支、心臓など重要な器官と隣り合っています。そして、横隔膜から食道・胃接合部(噴門部)までの最も短い部分が「腹部食道」です。 また、食道には生理的狭窄といって、もともとくびれて狭くなっている部分が3カ所あります。食道の入り口部分の「第1狭窄部」。「第2狭窄部」は気管支が交差する部分。「第3狭窄部」は、胃液が逆流しないよう狭くなっています。 これら狭窄部にはがんができやすく、"食べ物がつかえる"などの違和感がある場合は要注意です。 食道の壁は厚さが約4mm。一番内側は「粘膜」で覆われています。この粘膜は、食べ物が通過しやすいよう、また食道が食べ物で傷つかないよう丈夫で滑らかな「重層扁平上皮細胞」という組織でつくられています。 粘膜の外には、「粘膜筋板」という薄い筋肉の層があり、その外は「粘膜下層」といいます。 粘膜下層のさらに外には、「輪状筋」と「縦走筋」からなる固有筋層があり、食道の蠕動運動を担っているのがこれら筋肉の層です。そして、いちばん外側は「外膜」という膜状の結合組織で覆われています。
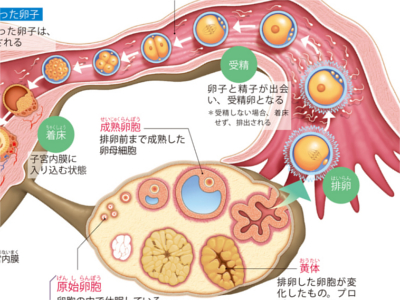
受精と排卵のメカニズム
思春期になると、脳の下垂体から"卵胞刺激ホルモン"と、"黄体ホルモン"が分泌され、卵巣内膜内の原始卵胞(成熟していない卵胞)が活動を始めます。 卵胞が成熟(成熟卵胞)すると卵胞の膜が破裂し、なかの卵子は卵巣の外に排出されます。この状態が「排卵」です。 卵巣からの排卵は月に一度、月経周期に合わせて、左右どちらかの卵巣から行われます。 排卵が終わった卵胞は黄体に変わり、プロゲステロン(黄体ホルモン)とエストロゲン(卵胞ホルモン)を分泌します。 このホルモン分泌で子宮内膜に厚みが増し、受精卵が着床しやすくなります。 排卵された卵細胞(卵子)は卵管に取り込まれ、厚みが増した内膜の子宮へと送られます。 受精はこの卵管内で行われ、受精卵となって子宮内膜に着床します。受精をしなかった場合、厚みを増した内膜ははがれ落ち、受精しなかった卵子や血液とともに、膣から"経血"として排出されます。 月経の周期には、個人差がありますが、平均28日周期で、5日間続きます。 月経後は次の排卵への準備が始まります。排卵日は次の月経開始日の14日前です。 卵子は、直径0.1~0.2mm。人体でもっとも大きな細胞です。卵子の外側は顆粒膜細胞が囲み、内側にはたんぱく質でできた透明帯という膜が張り、さらにその内側に、母親の遺伝子を伝える23本の染色体をもつ核が入った卵細胞質があります。 卵子の元となる始原生殖細胞は、胎児の頃から存在しています。始原生殖細胞は、胎児のうちから卵原細胞→卵祖細胞→卵母細胞へ姿を変えて、卵胞という袋のなかで休眠期に入ります。この状態が原始卵胞です。 やがて思春期になると、休眠していた卵母細胞が活動を再開し、数回の減数分裂を繰り返し、23個の染色体をもつ細胞になります。このうち、たった1つの細胞が卵子となり、それ以外は消滅します。
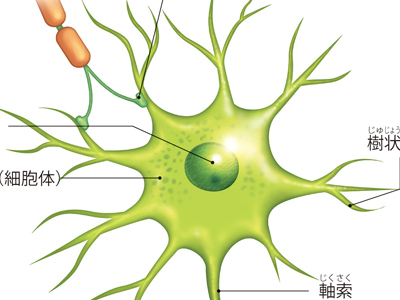
情報伝達のかなめ―神経細胞
体内の情報伝達を行う神経は、特殊な細胞の集まりによって組織されています。 この細胞はニューロン(神経細胞)と呼ばれ、核のある"神経細胞体"、神経細胞体からのびた"神経突起"で構成されます。 神経突起には、軸索(長いもの)と、樹状突起(短いもの)があり、軸索は細胞膜がキャッチした興奮(電気信号)を長い突起部にそって、先端方向へ伝えます。 一方、短いほうの樹状突起は、木の枝のように複数張り巡らされています。その先端部が他の神経細胞軸索や感覚器と接触し、接触した神経細胞から信号を受け取っています。この接触部は"シナプス"と呼ばれます。 大脳にあるニューロンは、約140億個と推定されています。無数のニューロンはシナプスを介してつながっているのです。 軸索の多くは、伝導速度を上げるために、随鞘で断続的に絶縁されています。 情報の伝達は神経細胞内では、電気信号として伝えられます。 細胞は細胞膜に覆われ、内側の液はカリウムイオンを多く含み、マイナスに荷電しています。細胞膜外側の液はナトリウムイオンを多く含み、プラスに荷電しています。 興奮が膜に伝わると、細胞内のナトリウムを通す部位が一瞬開かれます。プラス電流をもつナトリウムが細胞内に入ることにより電位変化をおこし、隣の膜に興奮を伝えます。 興奮が電気信号として軸索の先端のシナプスまで伝わるとシナプスの結合部のふくらみ(シナプス小頭)のなかにあるシナプス小胞が細胞膜に結合し中身の神経化学伝達物質をシナプス間隙に放出します。 化学伝達物質が次の細胞の樹状突起にある受容体へ結合することで新たにナトリウムチャンネルが開き、電気的な興奮が引き起こされ、さらに軸索先端へ伝達されていきます。
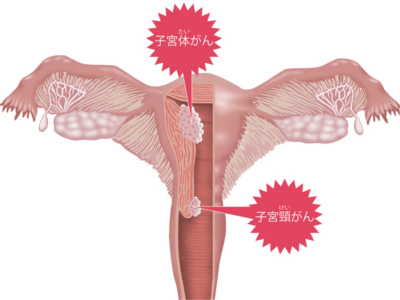
女性生殖器の病気の仕組み(子宮内膜症/子宮筋腫/子宮がん)
子宮は全長約7㎝、最大幅約4㎝、西洋なしを逆さにしたような臓器です。上3分の2を「子宮体部」といい、下3分の1を「子宮頸部」といいます。 子宮がんは、女性生殖器では、もっとも多くみられるがんです。子宮体部のがんである「子宮体がん」と子宮頸部の「子宮頸がん」の2種類があります。 また、子宮の壁は、内面を覆う「子宮内膜」とその下の「筋肉の層(筋層)」、さらに子宮の外側を覆う「漿膜(しょうまく)」からなります。「子宮筋腫」や「子宮内膜症」は、30歳代前後の女性によくみられる病気です。 本来、子宮の内面を覆っている子宮内膜が、ほかの場所で発生・増殖する病気を「子宮内膜症」といいます。異常な内膜は、子宮の筋層に発生する場合と子宮の外に発生する場合があります。前者は「子宮腺筋症」と呼ばれます。後者のタイプでは、卵巣、卵管、ダグラス窩(子宮と直腸の間のくぼみ)など子宮に近い部位で発生することが多いのですが、まれに肺やへそなど遠い場所に発生することもあります。 子宮の筋層から発生する良性の腫瘍が「子宮筋腫」です。子宮筋腫は筋腫の発育方向によって①「粘膜下筋腫」(子宮内膜に向かってできる)、②「漿膜(しょうまく)下筋腫」(漿膜に向かってできる)、③「壁内筋腫」(子宮筋層内にとどまる)に分類されます。また、①と②では、きのこのように茎をもった「有茎(ゆうけい)筋腫」というタイプもあります。さらに、「有茎粘膜下筋腫」(①でかつ有茎筋腫)が膣内に脱出したものは、「筋腫分娩」といいます。 子宮体部の内面を覆う子宮内膜から発生する悪性腫瘍です。女性ホルモン(エストロゲン)が、細胞のがん化に関与している種類と、関与していない種類があると考えられています。 子宮頸部に発生する悪性腫瘍で、とくに外子宮口付近に発生することが多いとされています。ヒトパピローマウイルス感染の関与が指摘されています。
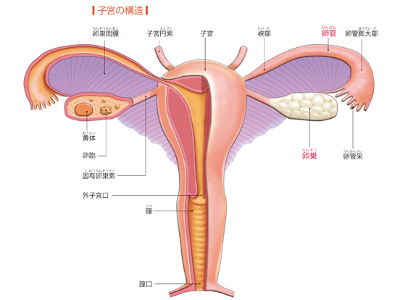
女性の生殖器のしくみ
女性の生殖器は、男性同様、外生殖器と内生殖器に分かれています。外生殖器(外陰部)は、大陰唇、小陰唇、陰核(クリトリス)、膣前庭で構成されます。 膣前庭は外尿道口と膣口が開いており、外尿道口の前方に陰核があります。陰核の内部にはスポンジ状に多数の空洞をもつ海綿体があり、性的な興奮が高まると、海綿体が血液で満たされ充血し、勃起します。 膣口は膣への入り口で、産道の最終地点であるとともに、性交時に陰茎を受け入れる部位です。左右には膣内に粘液を分泌させるためのバルトリン腺(大前庭腺)があり、性交をスムーズにさせています。 また、陰核からは小陰唇というひだが膣前庭を囲むようにのび、さらに小陰唇の外側を厚みのある大陰唇というひだが囲んでいます。 内生殖器は、腹部の下方にある骨盤のなかに膀胱、直腸とともに入っており、膣、子宮、卵管、卵巣で構成されています。 膣は、長さ8㎝くらいの外部と子宮をつなぐ器官で、性交時の交接器、出産時の産道の役割も果たす管状の器官です。 子宮は、膣の奥にあり膀胱の上にのるように位置した袋状の器官です。厚い平滑筋の壁でできた長さ7㎝、幅4㎝程の器官で、下端は膣につながっています。子宮の壁の内側は、粘膜と筋層でできていて、膣から運ばれた精子との受精に成功した卵子は、この壁に貼り付いて成熟し、ここで栄養を与えられながら胎児として育ちます。 卵巣は、子宮の両脇に左右1対であります。卵管という細い管で子宮とつながれているほか、卵管には卵管膨大と呼ばれる管の太くなった部位があり、ここで受精をします。
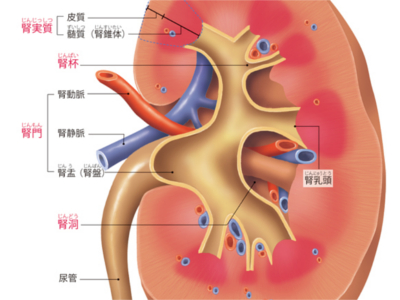
腎臓のはたらき
腎臓の役割は血液から老廃物や余分な水分、塩分などを取り出すことです。 腎臓は横隔膜の下、背骨をはさんで左右に1つずつあります。重さは約150g、握りこぶしよりやや大きく、縦の長さが約10㎝、幅約5~6㎝で、そら豆のような形をしています。 腎臓には、尿をつくるため、心臓から多量の血液が絶えず送り込まれています。そのため、色は暗赤色をしています。 腎臓を縦割にしてみると、実質(腎実質)と空洞(腎洞)からなっていることがわかります。実質の外側の領域を「皮質」、内側の領域を「髄質」といいます。 皮質には心臓から送られて来た血液をろ過する「腎小体」があります。腎小体でこされた成分のうち、有用なものは髄質で再吸収されます。 髄質は十数個の円錐状のかたまりが集まったもので、一つ一つのかたまりは、その形状から「腎錐体」と呼ばれています。 再吸収された尿は、腎錐体の先端にある「腎乳頭」から流れ出し、この尿を受け取るのが、「腎杯」という小さなコップ状の袋です。 腎杯は、根元のところで互いにつながりながら、やがて「腎盂」という一つの広い空間になります。 尿は腎盂から尿管を通って、膀胱へと運ばれます。 皮質には、左右の腎臓に約100万個ずつといわれるほど膨大な数の腎小体があります。 1個の腎小体は、「糸球体」と「ボーマンのう」からなっています。糸球体は毛細血管が球状に集まったもので、糸球体を囲んでいるのが、ボーマンのうという袋状の器官です。 糸球体でろ過された尿はボーマンのうに排泄され、ボーマンのうに続く尿細管に流れ込みます。尿細管は皮質と髄質のなかをあちこち走りながら、最後は「集合管」に合流します。 心臓から排出された血液は、大動脈を経て、左右の腎動脈から腎臓へ流れ込みます。心臓が送り出す全血液の約4分の1が、常に腎臓へ送られています。 腎動脈は腎臓のなかでいくつか枝分かれしながら、最後は「糸球体」の毛細血管に収斂されます。