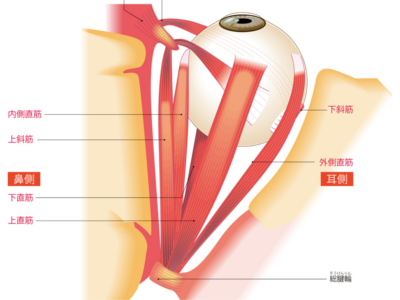
目のしくみ
目は光によって物の色、形や遠近、動きなどを感じる感覚器です。 眼球の黒目を角膜、白目を強膜といいます。角膜の後方には眼球内に光を入れる瞳孔と、入る光の量を調整する虹彩があります。 瞳孔から入ってきた光は、水晶体とゼリー状の物質でできた硝子体を通って、いちばん奥の網膜に達します。網膜では映し出された明暗・形・色を視細胞が感知し、視神経を通して大脳に伝達します。 また、網膜の周囲には、脈絡膜、強膜など複数の膜があり、眼球を保護したり、栄養や酸素を与える役目を果たしています。 眼球は、6つの外眼筋という筋肉のはたらきにより、見たいと思う方向へ視線を制御しています。 視覚をつかさどり、人間が外界からキャッチする情報全体の約80%を処理する目は、感覚器のなかでもっとも重要な役目を担っています。そのため、目の周りには、眼球を保護するためのまぶた(眼瞼)や、まつげがあります。 眼球の表面を保護するまぶたは、数秒間に1回程度まばたきをして上眼瞼の裏側にある涙腺から分泌される涙で眼球の表面をうるおし、ほこりなどを洗い流します。 さらに、まつげも眼球に異物が入らないようガードし、根元のマイボーム腺(まぶたの裏にある皮脂腺)から油分を分泌して、角膜の表面を乾燥から守っています。
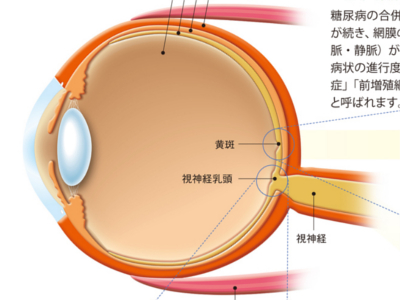
目の病気の仕組み(糖尿病網膜症/網膜静脈閉塞症/網膜剥離)
目の病気のなかでも、網膜に何らかの異常を引き起こす病気は、視覚に大きなダメージを与えます。眼底(主に網膜)に出血がおきる「糖尿病網膜症」や「網膜静脈閉塞症」、網膜がはがれてしまう「網膜剥離」がその代表です。 糖尿病の合併症の一つで、高血糖が続き、網膜の細かな血管(細小動脈・静脈)が障害された状態です。病状の進行度により、「非増殖網膜症」「前増殖網膜症」「増殖網膜症」と呼ばれます。 ・第1段階 非増殖網膜症 障害された血管にコブのようなもの(毛細血管瘤)ができます。このコブから血液中の成分がもれると網膜がむくみます。また、網膜に白いシミのようなもの(白斑)ができたり、傷んだ血管から出血することもあります。 ・第2段階 前増殖網膜症 細小動脈血管に血栓ができると血流が途絶え、神経線維が壊死して、白い斑点(軟性白斑)が出現します。また、血管の太さが不規則になり、不完全でもろい血管(新生血管)が新たにでき始めます。 ・第3段階 増殖網膜症 酸欠状態を切り抜けようと新生血管が硝子体内へ出現します。新生血管はもろいため、出血をおこします。また、新生血管の周囲に膜状の組織(増殖膜)がつくられ、網膜や硝子体を足場に成長。成長過程で増殖膜が収縮し、網膜を引っ張った場合、網膜剥離がおきます。 網膜の静脈が詰まってしまう病気です。平行して走行する動脈が硬化したために静脈が圧迫され、詰まるケースがほとんどです。多くの場合、視神経乳頭のあたりから枝分かれして網膜全体に広がっている網膜動脈・静脈の交差している部分で詰まります。詰まったのちに静脈から出血して網膜に血液があふれてくると、その部分の網膜は光を感知できず、視野が欠損します。 何らかのきっかけで網膜に穴があき、そこから液化した硝子体が流入して、網膜がはがれてしまう病気です。 網膜の穴には、何かのはずみで硝子体に網膜が引っ張られて破れた「裂孔」と、網膜に自然に生じた「円孔」の2種類があります。 図は後部硝子体剥離によって生じた裂孔から網膜剥離へと至る過程を表したものです。 裂孔原性網膜剥離の経過 ①加齢とともに、ゼリー状の硝子体内部が液化して流れ出したり、収縮をおこすと、硝子体が網膜からはがれて前方へ移動する(後部硝子体剥離) ②硝子体が前方へ移動するため、網膜が引っ張られて穴(裂孔)があく ③液化した硝子体が裂孔に流れ込み、神経網膜が色素上皮層からはがれて浮き上がる 「牽引性網膜剥離」と「浸出性網膜剥離」の2つのタイプがあります。 ・牽引性網膜剥離 網膜の血管(新生血管)が硝子体中にのび、硝子体と網膜が癒着し、硝子体は液化する。新生血管の周囲にできた増殖膜が収縮して網膜を引っ張り、剥離させる。糖尿病網膜症に多い ・浸出性網膜剥離 脈絡膜に腫瘍や炎症が生じ、その部分からしみ出た水分(浸出液)が神経網膜と色素上皮層・脈絡膜の間にたまり、網膜を剥離させる
免疫機能不全による病気(膠原病、全身性エリテマトーデス)
膠原病とは全身の関節、血管、内臓など、広範囲に障害をおこす病気です。 血液中の抗体が、正常にはたらかず、自分の細胞に反応するなど異常な振るまいで自らの組織を攻撃し、発病すると考えられています。 発熱、倦怠感、関節痛や、手足の動脈に血流が不足して、冷感や皮膚の色が変化するレイノー現象などを伴います。 病状は慢性化し、一進一退を続けながら、重症の場合は死に至ることもあります。現在でも正確な原因の解明はされておらず、治療法などもみつけられていない難病です。 膠原病の一種として考えられている病気です。全身の臓器に原因不明の炎症がおこり、その独特の形から蝶形紅斑と呼ばれる頬から鼻にかけての紅斑や、全身にじんましん、紫斑、皮膚腫瘍などが現れます。 発生頻度は圧倒的に女性に多く、男女比は1:10程度。日本には約5~7万人くらいの患者がいます。また若年層に頻発し、20歳~30歳代の出産可能な若い年代での発症が多いことから、女性ホルモンとのかかわりがあると考えられています。 発症の原因はウイルス感染のほか、日光に当たること、外科手術、妊娠、ストレスなどです。

目・耳の検査の目的
視力・眼底・眼圧の検査は、目の異常や病気を調べるための検査です。 聴力検査は、耳の聞こえを調べる検査です。主に耳の病気や聞こえの機能の不調などを早期に発見するために行われますが、外耳から脳までのトラブルをチェックできます。 視力検査の基準値は、左右ともに0.7以上です。0.6以下になると、矯正が必要になります。 眼底検査は、0~4までの5段階で程度を分類しています。基準値は0です。 眼圧検査の基準値は、10~21mmHgです。高い眼圧が続くときは、早期に治療をしないと失明するおそれがあります。 聴力検査は、1000Hz・30dB、4000Hz・40dBの音の両方が聴取可能であれば、正常とされます。 眼に入った光は、角膜で大きく屈折し、水晶体で屈折を調節されてから、網膜で像を結びます。この時、屈折率が正常であれば、網膜でぴったりと像を結び、ピントが合うのですが、屈折率が弱過ぎたり、強過ぎたりすると、ピントが合いません。これを屈折異常といい、近視や乱視、遠視などが疑われます。 眼底検査の異常には、緑内障や白内障、網膜剥離、加齢黄斑変性症、糖尿病性網膜症など眼の病気のほか、高血圧や動脈硬化、糖尿病、膠原病、感染症、血液疾患、脳腫瘍、くも膜下出血、硬膜下出血などもかかわっています。 眼圧検査が基準値を超える場合は、高眼圧症や緑内障が疑われます。
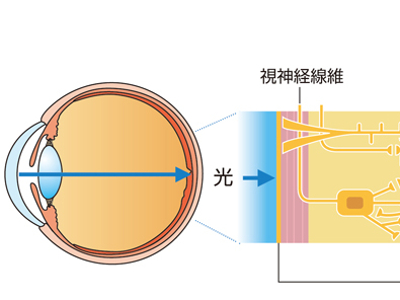
ものを見るメカニズム
人間がものを見るしくみは、カメラを想像すると理解しやすいかもしれません。 カメラは、レンズを通過した光が屈折し、この屈折した光が画像素子(フイルム)上に集まって、被写体を映し出します。 人の眼には「黒目」と呼ばれる角膜があります。角膜は肉眼では黒く見えますが、下の虹彩が透けて見えているだけで、実は透明な組織です。 この角膜と、角膜の後ろにある水晶体という透明な組織は、カメラでいうところのレンズの役割を果しています。 角膜と水晶体を通過した光(視覚情報)は屈折し、さらに硝子体という透明な組織を通り、網膜に象を結びます。 網膜は画像素子(フイルム)のような役割を果たす組織です。 網膜に光が達すると明暗・形・色が感知され、その情報が視神経を経由して脳に伝わります。そして、私たちは"見る"という行為を通じて、外界を認識するわけです。 屈折率(屈折の角度)が正常ならば、光は網膜でピントが合って、ぴったりと像を結びます。これを「正視」といいます。しかし、屈折率が強すぎたり、弱すぎたりすると、網膜の手前や後方で像を結ぶため、ピントが合いません。このような「正視」以外の屈折状態が「屈折異常」いいます。 屈折異常には、「近視」「遠視」「乱視」があります。 近視の多くは、眼球が前後に長くなる「眼軸長」や、光の屈折力が強すぎることによっておこります。網膜の手前でピントが合うため、近くのものはよく見えますが、遠くのものがぼやけてしまいます。 遠視は近視とは逆に、眼球の眼軸が前後に短くなることや、光の屈折力が弱すぎるためにおこります。網膜より後方でピントが合うため、遠いものも、近いものも、はっきり見えにくくなります。 乱視は眼球の表面にゆがみがあり、光が屈折するときにいろいろな方向に行ってしまうためにおこります。目に入ってきた光が、一点で像を結ばないので網膜上にはっきりとした像ができません。軽度ではあまり自覚症状がありませんが、ひどくなると、遠くのものも近くのものもぼやけて見え、片目で見るとものが2重、3重にずれて見えることもあります。 網膜には色を識別する細胞である「錐体」と、光の明暗を感知する「杆体」があります。 錐体の細胞は、赤、青、緑を感じる3種類あり、この細胞が感知する光の割合によって視神経から大脳への信号が送られます。 この情報を元に大脳で色が認識されますが、錐体の機能に異常がある場合、色覚異常といって、色を正しく識別できない状態になることがあります。