
血中脂質検査の目的
脂質異常症(高脂血症)の有無をチェック 血液検査によって、血液中の「総コレステロール」「中性脂肪」「LDLコレステロール」「HDLコレステロール」を測定し、脂質異常症の有無を調べます。脂質異常症は、LDLコレステロールが過剰になる「高LDLコレステロール血症」、HDLコレステロールが少なすぎる「低HDLコレステロール血症」、中性脂肪が過剰になる「高中性脂肪血症」の3つに分類されます。 血中脂質が基準値から外れるもっとも大きな要因は、やはり生活習慣にあるといえます。高カロリーの食事、コレステール・脂肪・糖分を多く含む食品の食べ過ぎやアルコールの飲み過ぎは、コレステロールや中性脂肪を増加させます。また、運動不足は脂質の代謝能力を低下させ、中性脂肪の蓄積につながります。さらに、喫煙はHDLコレステロールを減らして、LDLコレステロールを優位にするといわれています。 そのほかの要因としては、ほかの病気が原因で、二次的に脂質異常を来す場合です。脂質異常の原因となる病気には、甲状腺機能低下症、糖尿病、クッシング症候群、ネフローゼ症候群、尿毒症、原発性胆汁性肝硬変、閉塞性黄疸、膠原病などがあげられます。また、遺伝性の高コレステロール血症や高中性脂肪血症もあります。 服用中の薬が原因で脂質異常症になることもあります。なかでも服用者がとくに多いのが高血圧に用いられる降圧薬です。そのほかにも、副腎皮質ホルモン薬、向精神薬、女性では経口避妊薬(ピル)や、更年期障害などに用いられる女性ホルモン薬などが原因となります。 高LDLコレステロール血症、低HDLコレステロール血症、高中性脂肪血症といった脂質異常は、動脈硬化を促進して、脳卒中や心臓病のリスクを高めます。 LDLそのものは、全身に必要なコレステロールを供給するという重要な役目を担っており、決して悪玉ではありません。しかし、血液中のLDLが過剰になると、LDLは動脈の内膜の傷から内部に侵入し、動脈壁に蓄積していきます。結果、動脈壁は厚く硬くなり、粥状動脈硬化が進んで行くのです。 一方、HDLは余分なコレステロールを回収してくれるので、動脈硬化を抑制します。しかし、HDLが少ないと、余分なコレステロールが十分に回収されず、たまったままになります。つまり、LDLとHDLのバランスがとれていれば、動脈硬化にはなりにくく、両者のバランスが崩れてLDLが優位になると、動脈硬化を促進してしまうということです。 また、中性脂肪が過剰になると、それに反比例するように、HDLが減ることがわかっています。さらに、中性脂肪が高くなると、LDLが小型化したLDL、「スモール・デンス・LDL」が増加します。小型化したLDLは、もっているコレステロールは少なくなるものの、動脈壁に侵入しやすくなっています。このことから、小型化したLDLは"超悪玉コレステロール"とも呼ばれており、通常のLDLよりもさらに質が悪くなっているということです。また、同じコレステロール量でも、小型化したLDLをもっている人は、心筋梗塞に3倍かかりやすいといわれています。 動脈硬化に直接悪影響を及ぼすのはLDLですが、中性脂肪も間接的に動脈硬化促進に働きます。また、HDLは低下することでLDLを野放しにし、動脈硬化を間接的に促進します。
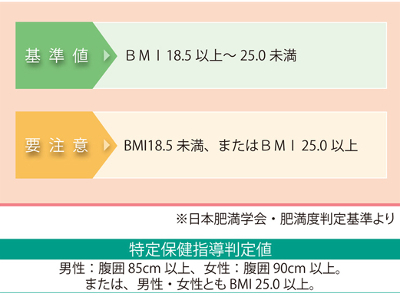
肥満度検査の目的
内臓脂肪蓄積・肥満の有無をチェック むかしは、体重測定だけで肥満の有無を判定していましたが、肥満と肥満がもたらす病気の関係が明らかになるにつれ、検査方法も変化してきました。 現在、肥満の判定に用いられているのは、「BMI」と「腹囲」です。BMIと腹囲を総合して、健康上問題となる肥満を判定します。 BMI(BodyMassIndex=ボディ・マス・インデックス)とは、国際的にも広く用いられている体格指数で、体重と身長からBMI値を割り出します。 肥満の定義上、本来は体脂肪量から判定すべきなのですが、BMIは体脂肪を反映することから、肥満を判定する一つの目安として用いられています。 腹囲は、とくに内臓脂肪の蓄積を知るのに有意な検査で、メタボリックシンドロームの診断基準項目の一つにもなっています。 正確には、腹部CT検査などで、内臓脂肪面積が100c㎡以上ある場合に、内臓脂肪型肥満と診断されるのですが、腹囲は内臓脂肪の蓄積(内臓脂肪面積)を反映することから、こちらも肥満判定に用いられています。 BMIや腹囲が基準値を外れる要因、つまりは肥満の要因には、遺伝的素因や性差も関与していますが、何よりも大きいのは生活習慣です。 食べ過ぎによる摂取エネルギーの過剰、運動不足による消費エネルギーの不足が、エネルギー収支のバランスを崩し、体脂肪や体重の増加をまねきます。 また、肥満をまねく生活習慣の下地にはストレス、睡眠不足、自律神経やホルモンバランスの乱れなども関係しています。これらが過食を招いたり、太りやすい体質をつくる場合も少なくありません。 中年以降に太りやすくなる原因としては、基礎代謝の低下があげられます。 基礎代謝とは、呼吸や睡眠、消化など、生命を維持するための活動に必要な最低限のエネルギーのことです。 年をとると活動量が減り、筋肉が落ち、また若い頃のように成長に必要なエネルギーもいらなくなります。 こうして基礎代謝は老化に伴い低下していくのですが、さらに運動不足などが加わると、基礎代謝の低下にも拍車がかかります。 基礎代謝は成人で平均1200kcalとされており、これより低下すればするほど、エネルギー収支のバランスが崩れて太りやすくなります。 肥満、とくに内臓脂肪の蓄積は、さまざまな生活習慣病を合併することで知られています。具体的には脂質異常症をはじめ、糖尿病、高血圧、高尿酸血症、脂肪肝、動脈硬化など。さらには脳卒中や心筋梗塞などの引き金となるといわれています。 また、近年はメタボリックシンドロームの概念からも、内臓脂肪型肥満が問題視されています。 脂肪細胞からは、アディポサイトカインと呼ばれる生理活性物質が分泌されています。 アディポサイトカインには、血糖値の上昇、脂質異常の促進、血圧の上昇にかかわる悪玉アディポサイトカインと、動脈硬化の抑制や糖代謝の改善に働く善玉アディポサイトカイン(アディポネクチンという)があり、健康な体内では善玉と悪玉のバランスが保たれています。 しかし、内臓脂肪が蓄積した状態では、善玉であるアディポネクチンの分泌が低下し、悪玉アディポサイトカインの分泌が過剰になるのです。 このアンバランスが生活習慣病の連鎖を引き起こし、動脈硬化を促進させると考えられています。 そのほかにも、内臓脂肪、皮下脂肪にかかわらず、肥満を放置していると、ひざや腰などに過剰な負荷がかかり続けるため、膝関節症などの運動器疾患をもたらします。 また、睡眠時無呼吸症候群や、女性では月経異常など婦人科系疾患との関連も指摘されています。
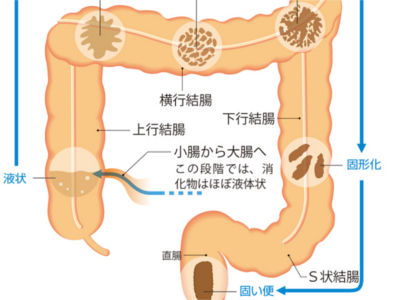
便が形成されるしくみ
大腸には、1日約1.5Lから2Lの液状の消化物が運び込まれます。大腸は、結腸の蠕動運動によって直腸へと消化物を運ぶ過程で、消化物から水分を吸収し、適度な固さの便をつくります。 まず、上行結腸では水分が吸収されて液状の消化物が半流動状になります。横行結腸で粥状に、下行結腸で半粥状になり、S状結腸では半固形まで水分が吸収されます。直腸で適度な固さのかたまりとなり、最終的に1日あたり約100~250gの便として排出されます。 直腸の便は、約75%が水分で、残り約25%が固形成分です。水分が80%を超えると下痢になります。 大腸でつくられた便には、消化物の残りかすのほか、脂肪、小腸で吸収されなかった繊維、たんぱく質、消化酵素、粘液、腸の粘膜からはがれ落ちた上皮細胞、そして"腸内細菌"などが含まれています。 大腸のなかには、1000種類100兆個以上もの腸内細菌がすみついています。 腸内細菌には、いわゆる"善玉菌"と"悪玉菌"があり、善玉菌は糖の未消化物を分解し、発酵させます。また、ビフィズス菌や乳酸菌なども善玉菌の一つで、腸の蠕動運動を促して便通をよくしたり、悪玉菌の繁殖を抑えたり、免疫力を高めたりなどといったはたらきを担っています。 一方、大腸菌や腸球菌、ウェルッシュ菌などの悪玉菌はアミノ酸を分解しますが、こちらは発酵ではなく、腐敗です。 腐敗によって生じる有毒ガスには、インドールやスカトールなどが含まれており、これらは便の悪臭の原因となります。臭気は便やおならとして排出されるほか、吸収されて血液に溶け込み、有毒成分は肝臓で解毒されます。