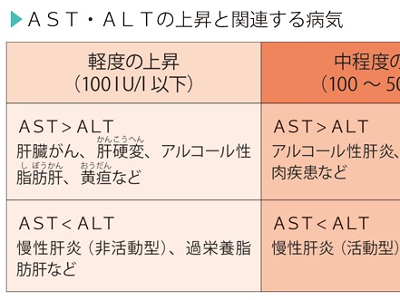
AST・ALT・γ-GTP検査の目的
肝臓・胆道などのトラブルをチェック AST、ALT、γ-GTPは、肝臓病や胆道系の病気を調べるための検査です。これらの検査だけで、肝臓病や胆道系の病気を診断することはできませんが、肝臓に障害があるかどうかを調べる第一段階の検査として、重要な意味をもつ検査です。いずれも採血して、血液中のそれぞれの値を計ります。 ASTは、心筋や肝臓、骨格筋、腎臓などに多く含まれているため、これらの臓器の細胞の障害は、血液中のASTにもすぐに反映されます。また、ALTは、とくに肝細胞の変性や壊死に敏感に反応します。そのため、肝臓病を診断するためには、ASTと肝臓の病変に敏感に反応するALTを必ず併せて調べることが重要になります。 γ-GTPは、肝臓では胆管系に多く分布しており、肝臓に毒性のある薬やアルコールに敏感に反応します。また、γ-GTPは胆道系酵素とも呼ばれており、黄疸の鑑別にも有効で、ASTやALTよりも早く異常値を示すため、スクリーニング(ふるい分け)検査としてよく用いられます。 ASTとALTに異常値が出た場合は、急性肝炎や慢性肝炎、アルコール性肝障害、肝硬変、肝臓がん、閉塞性黄疸などが考えられます。また、甲状腺機能亢進症や貧血などでも、AST・ALTが上昇します。ASTは心筋にも多く含まれているため、ASTの高値では心筋梗塞も疑われます。 ただ、両者の値は、肝細胞がどの程度壊れているかを示すものです。肝細胞の再生能力は非常に強いので、多少基準値から外れていても、壊れた分を再生できればとくに問題はありません。 また、ASTとALTは、両者のバランスを見ることも大切です。通常、ASTとALTはほぼ同じ値を示しますが、病気によってはASTとALTの比が変わってくることがあります。 γ-GTPが上昇する第1の要因は、肝臓の薬物代謝酵素が活性化していることです。 多くの薬は、肝臓のミクロゾームという部分にある薬物代謝酵素によって分解、解毒されます。γ-GTPもこの酵素の一種で、常に分解すべき物質が送り込まれていると、活性が高まり、血液中の値が上昇します。 γ-GTPの上昇にかかわる薬には、睡眠薬や抗けいれん薬のフェニトイン、鎮静薬のフェノバルビタール、糖尿病の薬、副腎皮質ホルモン薬などがあります。 また、アルコールも薬物の一種ですから、大量の飲酒を続けていると、アルコール分解酵素の活性が高まり、これを反映してγ-GTPが上昇します。 γ-GTPが上昇する第2の要因は、胆汁の停滞です。がんや胆石などで毛細胆管が圧迫されると、γ-GTPが上昇します。この傾向はASTやALTも同じなので、三者が同じように高値を示す場合は、胆道系の病気が疑われます。一方、γ-GTPだけが高値を示す場合は、第1の要因であげた薬剤性肝障害やアルコール性肝障害の可能性が高くなります。 AST、ALT、γ-GTPの検査で肝機能低下が疑われるときは、さらに詳しい検査を受けます。 肝臓病の代表ともいえる肝炎は、進行すると肝硬変、さらには肝臓がんへ発展することがあります。 AST、ALT、γ-GTPで「異常なし」の判定を受けた場合でも、大量の飲酒の習慣のある人、血糖値や血中脂質に異常がある人は、要注意です。脂肪肝が潜んでいる可能性がゼロではないからです。 脂肪肝では、とくにγ-GTPが高値を示すのですが、アルコール性肝障害でもγ-GTPが高値にならない人がおり、厚生労働省の調査によると、脂肪肝の患者のうち、γ-GTPが異常値を示したのは全体の3割強にとどまるといった報告もあります。 また本来、非アルコール性の脂肪肝は、肥満による内臓脂肪が原因で、肥満を改善したり、飲酒を制限することで回復する良性の病気です。 しかし、この脂肪肝の一部には、肝硬変に移行し、肝がんを合併する悪性のものがあります。これを非アルコール性脂肪肝炎といいます。

血中脂質検査の目的
脂質異常症(高脂血症)の有無をチェック 血液検査によって、血液中の「総コレステロール」「中性脂肪」「LDLコレステロール」「HDLコレステロール」を測定し、脂質異常症の有無を調べます。脂質異常症は、LDLコレステロールが過剰になる「高LDLコレステロール血症」、HDLコレステロールが少なすぎる「低HDLコレステロール血症」、中性脂肪が過剰になる「高中性脂肪血症」の3つに分類されます。 血中脂質が基準値から外れるもっとも大きな要因は、やはり生活習慣にあるといえます。高カロリーの食事、コレステール・脂肪・糖分を多く含む食品の食べ過ぎやアルコールの飲み過ぎは、コレステロールや中性脂肪を増加させます。また、運動不足は脂質の代謝能力を低下させ、中性脂肪の蓄積につながります。さらに、喫煙はHDLコレステロールを減らして、LDLコレステロールを優位にするといわれています。 そのほかの要因としては、ほかの病気が原因で、二次的に脂質異常を来す場合です。脂質異常の原因となる病気には、甲状腺機能低下症、糖尿病、クッシング症候群、ネフローゼ症候群、尿毒症、原発性胆汁性肝硬変、閉塞性黄疸、膠原病などがあげられます。また、遺伝性の高コレステロール血症や高中性脂肪血症もあります。 服用中の薬が原因で脂質異常症になることもあります。なかでも服用者がとくに多いのが高血圧に用いられる降圧薬です。そのほかにも、副腎皮質ホルモン薬、向精神薬、女性では経口避妊薬(ピル)や、更年期障害などに用いられる女性ホルモン薬などが原因となります。 高LDLコレステロール血症、低HDLコレステロール血症、高中性脂肪血症といった脂質異常は、動脈硬化を促進して、脳卒中や心臓病のリスクを高めます。 LDLそのものは、全身に必要なコレステロールを供給するという重要な役目を担っており、決して悪玉ではありません。しかし、血液中のLDLが過剰になると、LDLは動脈の内膜の傷から内部に侵入し、動脈壁に蓄積していきます。結果、動脈壁は厚く硬くなり、粥状動脈硬化が進んで行くのです。 一方、HDLは余分なコレステロールを回収してくれるので、動脈硬化を抑制します。しかし、HDLが少ないと、余分なコレステロールが十分に回収されず、たまったままになります。つまり、LDLとHDLのバランスがとれていれば、動脈硬化にはなりにくく、両者のバランスが崩れてLDLが優位になると、動脈硬化を促進してしまうということです。 また、中性脂肪が過剰になると、それに反比例するように、HDLが減ることがわかっています。さらに、中性脂肪が高くなると、LDLが小型化したLDL、「スモール・デンス・LDL」が増加します。小型化したLDLは、もっているコレステロールは少なくなるものの、動脈壁に侵入しやすくなっています。このことから、小型化したLDLは"超悪玉コレステロール"とも呼ばれており、通常のLDLよりもさらに質が悪くなっているということです。また、同じコレステロール量でも、小型化したLDLをもっている人は、心筋梗塞に3倍かかりやすいといわれています。 動脈硬化に直接悪影響を及ぼすのはLDLですが、中性脂肪も間接的に動脈硬化促進に働きます。また、HDLは低下することでLDLを野放しにし、動脈硬化を間接的に促進します。
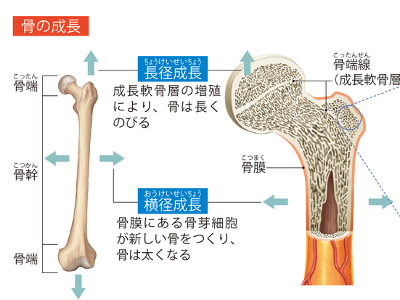
血液を生み出す骨の作用
骨の中心部には、骨髄腔(脊柱管)と呼ばれる空洞があります。この骨髄腔のまわりには、スポンジのような隙間のある組織があり、そこに赤い色をした骨髄が詰まっています。これが血液の生成にかかわり、別名造血器官と呼ばれる、「赤色骨髄」です。なお、骨髄には黄色い骨髄、すなわち黄色骨髄というものもあります。これは、赤色骨髄が脂肪の増加により黄色くなり、造血機能を失った骨髄です。 赤色骨髄が血液の生成にかかわる所以は、"血球芽細胞"がつくられているからです。 血液中には、酸素を運搬する赤血球をはじめ、止血を担う血小板、体内に侵入したウイルスなどを排除するしくみ-免疫を担当する白血球などの血液細胞が含まれていますが、血球芽細胞は将来、これらすべての血液細胞になりうる能力をもった細胞です。 血球芽細胞はさまざまな因子の作用を受け、赤血球、血小板、白血球などに変化し、血液中に流れ出ていきます。 骨は成分の約6割をリン酸カルシウムや炭酸カルシウム、リン酸マグネシウムなどの無機塩類で占めていますが、発育に伴って長く太く成長していきます。 骨の端を「骨端」、上と下の骨端に挟まれた部分を「骨幹」といいます。子どもの骨には上下両方の骨端と骨幹の境目あたりに、軟骨が集まった成長軟骨層が存在します。この部位の軟骨は増殖しながら、やがて骨に置き換わります。これによって骨が長くなるのです。 一方、骨膜にある骨芽細胞は、骨膜の内側に新しい骨をつくり、骨を太くしていきます。 この2つのメカニズムにより、常に新しい骨がつくられ成長していくのが骨の新生です。 では、骨の新生以前にあった古い骨はどうなるのかというと、破骨細胞という細胞が破壊します。 骨の新生と破壊、相反する細胞がバランスよく働くことで骨は新陳代謝を図り、常に再構築されています。成長期においては新生が上まわるため骨を成長させているわけです。 骨折の直後には、骨の血管から出血した血液が固まり、折れた骨の隙間を一時的に埋めます。その後、折れた部分の骨膜に骨芽細胞が集まり、増殖して網目状になり、仮骨(線維組織)をつくります。この仮骨がカルシウムの沈着で徐々に硬くなり、破骨細胞により再吸収され、元の形状に修復されます。
腎臓・泌尿器の病気の仕組み(腎がん・急性腎炎・尿路結石など)
腎臓は尿をつくるだけでなく、体液に含まれるナトリウムやカリウムなどの成分を調節したり、赤血球の産生を促すホルモンや血圧を調節するホルモンをつくるなど、多様なはたらきを担っています。そんな腎臓にダメージを与えるのが「腎炎(糸球体腎炎)」や腎臓のがんです。 また、「尿路結石」や「腎不全」、「前立腺肥大」がおこると、尿が出にくくなったり、出なくなったり、逆に頻尿になったりと、排尿に異変が生じます。 腎臓の中心部にある腎盂は尿を尿管へ送る通路です。この腎盂で発生するのが腎盂がんです。腎盂は移行上皮と呼ばれる粘膜で構成されており、がんはここで発生します。尿管も移行上皮で構成されているため、腎盂がんに尿管がんを合併することも少なくありません。 腎臓の尿細管の上皮細胞から発生するがんで、腎臓にできるがんの約9割を占めるといわれています。腎細胞がんは静脈へ侵入して広がる傾向があり、腎静脈から下大動脈へと腫瘍血栓をつくって、心臓の右心房へ達することもあります。 腎炎の一種である急性糸球体腎炎は、腎臓以外のところで感染がおき、その後、感染した病原体に対する免疫反応が糸球体を障害していくというものです。不要なものをこしとる毛細血管の"基底膜"という部分に、感染した病原体とこれに立ち向かう物質が結合した"免疫複合体"が沈着して炎症がおきます。すると、基底膜が分厚くなったり、毛細血管の内皮細胞が壊死するなどの異変が発生します。 急性腎不全は①血圧低下や全身の血流量低下、②重い急性腎炎や尿細管の閉塞など、③尿路以降の病変(腎臓から下の尿路結石など)が原因で数時間から数日の間に腎機能が著しく低下した状態です。1日の尿量が400ml以下になります。 慢性腎不全は糖尿病や慢性糸球体腎炎などの腎臓病が原因で、糸球体の能力が50%以下になった状態です。クレアチニンクリアランスという検査の数値が30~50ml/分になったころから、夜間の多尿などの症状が現れます。 ①ネフロンの壊死が始まり、その機能が中程度に障害された状態 ②ネフロンの壊死が進んだ状態。腎機能はかなり低下する 尿路結石 尿路結石は、尿の通り道である尿路に結石ができる病気の総称。結石がある場所により、 腎杯結石、腎盂結石、尿管結石、膀胱結石、尿道結石に分類されます。 進行過程 第1期 さほど肥大は進んでいないが、膀胱・尿道が刺激されるため下腹部に不快感がある。また、頻尿(とくに夜間の頻尿)がみられたり、排尿してもまだ尿が残っているような感じがする。 第2期 結節性腫瘤が中等度に肥大。尿が出るまでに時間がかかったり、排尿が終わるまでに時間がかかるようになる。残尿感、頻尿も強くなる。また、膀胱に尿が残るようにもなる。 第3期 前立腺全体が肥大すると尿道は閉じてしまう。膀胱の残尿量は300~400mlとなり、膀胱が拡大。残尿量がさらに増えると自分の意思で尿を出すことができず、絶えず尿が少量ずつもれ出る状態になる。
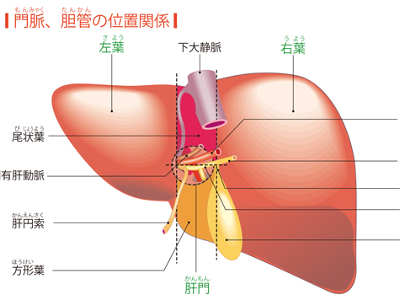
人体最大の臓器―肝臓
肝臓は、重さ約1.5㎏にもなる人体最大の臓器です。上部は横隔膜に、下部は胆のう、胃、十二指腸に接しており、多量の血液を含んでいるため、牛や豚のレバー同様、赤褐色をしています。 肝臓は一見、1つのかたまりのように見えますが、正確には左右2つに分かれており、これを右葉、左葉といいます。 また、多くの臓器では、動脈と静脈の2本の血管が出入りしていますが、肝臓にはもう1本、「門脈」という血管が通っています。 門脈とは胃や腸、すい臓、脾臓、胆のうなどから出た静脈が集まった血管です。肝臓の場合、必要な血液の約80%が門脈から肝臓に入ってきます。 肝臓は、「肝小葉」という直径1mmほどの小さな肝臓組織の集合体です。 肝小葉の周辺の結合組織には、俗に"三つ組"と呼ばれる肝動脈や門脈、胆管の枝が通っており、血液を取り込んだり、胆汁を運び出したりしています。また、肝小葉の中心には肝静脈につながる中心静脈が通っています。 肝小葉をつくっているのは、肝細胞と呼ばれる細胞で、その数は2500億~3000億個もあり、肝機能の中心的な役割を担っています。 肝臓は手術で70%くらいを切除しても、約4カ月で元の大きさに戻り、機能も回復します。これを「肝再生」といいます。 肝細胞の再生能力には、染色体の数が関係しているといわれています。通常の細胞は染色体が46本であるのに対し、肝細胞には染色体を通常の2倍、3倍、4倍ももつものが多く存在します。このことが、驚異的な肝再生を可能にしていると考えられています。
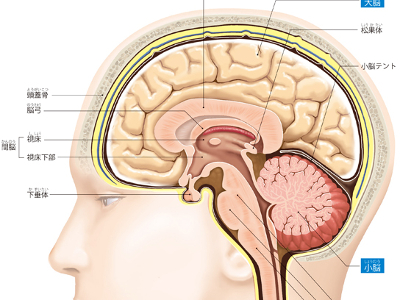
脳のしくみとはたらき
脳の重さは体重の約2%。成人で1200~1600gにもなります。全身からのあらゆる情報を受け、心身をコントロールするのが脳の役目です。 脳は、大脳、小脳、脳幹という3つの部位から成り立っています。そのなかでもっとも大きいのは、名前のとおり大脳で、脳全体の約8割を占めています。 大脳の表面は大脳皮質、内部は脳髄質という構造になっています。大脳には、ニューロンと呼ばれる多くの神経細胞があり、ここに全身からさまざまな情報が送られてきます。 大脳の下部、後頭部にある楕円形をした器官が小脳、大脳と小脳を除いた部分が脳幹です。 脳幹には「運動神経」「感覚神経」の神経線維が通り、中脳、橋、延髄の3つの器官で構成されています。 生命維持の中枢器官として全身のあらゆる情報をコントロールする脳は、硬い頭蓋骨とその内側にある3層の膜(髄膜)により、外部などからの刺激で損傷を受けないよう、しっかりと守られています。 髄膜の層は、外側(頭蓋骨の内側)の「硬膜」、中層にある「くも膜」、脳を覆う軟らかい膜「軟膜」で形成されています。さらに、くも膜と軟膜の間には"くも膜下腔"と呼ばれる部位があり、外部衝撃を吸収したり、脳への栄養を補給したりする"髄液"で満たされています。 大脳には、2つの異なったはたらきをする部位-新皮質と旧・古皮質があります。これらは、胎児から成人になるまで、旧皮質→古皮質→新皮質の順に成長していきます。 新皮質は、運動や感覚機能のほか、知的活動(理論的思考、判断力、言語能力)と複雑な感情(喜び、悲しみ)を営む部位で、霊長類ではよく発達しています。 旧・古皮質は、海馬、帯状回廊などが大脳辺縁系を構成し、本能的な欲求(食欲、性欲)、原始的感情(恐怖、怒り)、記憶の形成を営みます。
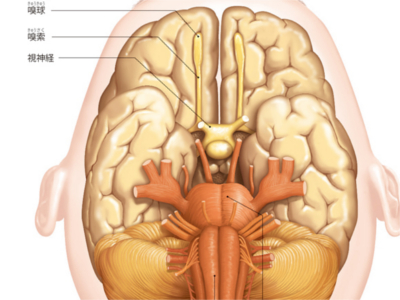
2つに分けられる大脳
大脳は大脳縦裂(縦に走る深い溝)で左右2つに分けられ、右を右脳(右半球)、左を左脳(左半球)といいます。 右脳は、左半身の運動指令と感覚の認知(五感)を担当します。 また、直感的な理解、創造的な発想(絵を描く、音楽を聴くなど)、方向・空間の認識にかかわる機能など、知覚と感性をつかさどり、これらのイメージや感性によって発達する脳といわれます。 左脳は、右半身への運動指令と感覚を担当します。 言語処理(話す、聞く、読む、書くなど)、時間の観念、計算など、思考・論理をつかさどるため、言語脳ともいわれ、対人関係を円滑にする能力がここに備わっています。 言語にかかわっていることからも、日常生活のなかでは左脳が担当する能力を使うことが多くなります。