胃腸検査の目的
便潜血は、食道や胃などの消化管の潰瘍やポリープ、がんなど、出血を伴う消化管の病気を調べる検査です。胃や腸などの消化管に出血があると、便に血が混じります。便潜血では、採取した便に試薬を使い、その変化から出血しているかどうかを判定します。 腹部単純X線検査では、横隔膜や腹部のガスの状態、腎臓や腰椎、骨盤の形状などを調べ、病変をチェックします。上部消化管X線造影撮影と上部消化管内視鏡検査は、いずれも食道、胃、十二指腸の病変を調べるための検査です。 便潜血は、潜血が確認されなければ「陰性」と判定されます。 腹部単純X線検査、上部消化管X線造影撮影、上部消化管内視鏡検査は、病変が確認されなければ「異常所見なし」と判定されます。 便潜血で陽性となる要因には、消化管の潰瘍やポリープ、がんなどが考えられます。 腹部単純X線検査で異常がみられる場合は、ガスのたまる腸閉塞、腹水のたまる腹膜炎などが疑われます。腎結石や胆石のときは、結石の病変がはっきりした白い陰影として映ります。 上部消化管X線造影撮影と上部消化管内視鏡検査では、食道炎、食道がん、食道静脈瘤など食道の病気、胃炎、胃潰瘍、胃がん、胃ポリープなど胃の病気、十二指腸潰瘍など十二指腸の病気があると、異常所見がみられます。
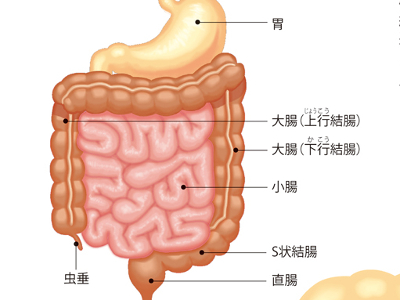
胃と大腸の病気(胃がん/急性胃炎/胃潰瘍/大腸ポリープ/結腸がん/虫垂炎/直腸がん)
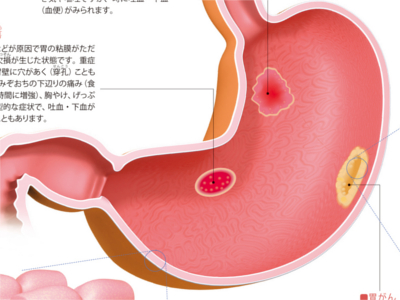
胃と大腸の内側は表面を粘膜で覆われていますが、異変には非常にデリケートにできています。 そのため、胃は暴飲暴食などの刺激で胃粘膜が傷つきやすく、病的な変化をおこすと、痛みが生じたり、胸やけや吐き気など不快な症状が現れます。また、大腸は腹痛をはじめ、下痢や便秘、お腹が張った感じ、下血(血便)などの症状が現れます。 しかし、胃、大腸ともにがんやポリープなどができた場合、早期には自覚症状が現れにくく、病気を進行させてしまう恐れがあります。普段、異変を感じないからといって、胃や腸が丈夫だと過信はせずに定期的に検診を受けるよう心がけましょう。 胃壁の最も内側にある粘膜内の細胞が、何らかの原因でがん細胞となり、無秩序に増殖を繰り返すのが胃がんです。 がんは、はじめは30~60μm(1μmは1000分の1mm)の大きさから出発し、5㎜程度の大きさになったころから発見が可能になります。 がんは胃壁の外に向かって、粘膜下層、筋層、漿膜下層(しょうまくかそう)、漿膜へと徐々に深く広がり始めます。がんの深さが粘膜下層までのものを「早期胃がん」、粘膜下層を超えて筋層より深くに及ぶものを「進行胃がん」といいます。 早期胃がんは、診断・治療上の必要から、その病変部の表面の形状によって隆起型、表面隆起型、表面陥凹(かんおう)型、陥凹型に分類されます。 早期胃がんに特有の症状はありません(多くの場合、無症状です)。胸やけやげっぷ、食欲不振など胃炎とよく似た症状がでるケースもありますが、これは粘膜の炎症に関係したものです。 暴飲暴食や香辛料など刺激の強い食品、薬、ストレスなどが原因で胃粘膜に急性の炎症がおきた状態です。主な症状はみぞおちの下辺りの痛み、吐き気や嘔吐ですが、時に吐血・下血(血便)がみられます。 ストレスなどが原因で胃の粘膜がただれ、深い欠損が生じた状態です。重症になると胃壁に穴があく(穿孔(せんこう))こともあります。みぞおちの下辺りの痛み(食後1~2時間に増強)、胸やけ、げっぷなどが典型的な症状で、吐血・下血がみられることもあります。 結腸に発生するがんで、発生部位により右側結腸がん(上行結腸がん)、左側結腸がん(下行結腸がん、S状結腸がん)と呼ばれます。とくにS状結腸にはがんができやすく、直腸がんと合わせて大腸がん全体の約7割を占めます。 多くの場合、初期には無症状です。この部位にある内容物(便)は液状であり、比較的腸管が太いため、がんができても閉塞することはあまりありません。ただし、進行すると右下腹部のしこり、便秘や下痢、黒色便、貧血などの症状がみられます。 初期症状は下血(血便あるいは血液と粘液が混じった粘血便)です。この部位にある内容物(便)は固形で腸管も細いため、がんができると狭くなったり閉塞することがよくあります。そうなると便秘と下痢を繰り返したり、腹痛がしたり、便とガスが出なくなったりします。 盲腸の下にある腸管の一部・虫垂が細菌やウイルスに感染して炎症をおこし、化膿した状態です。主な症状は腹痛(初期にみぞおちやへその辺りから痛みだし、右下腹部へと移動)、吐き気、嘔吐です。炎症が進むにつれ、37~38℃の発熱がみられます。 大腸の粘膜から発生する隆起した突出物(腫瘤)を大腸ポリープといいます。 大腸ポリープは、がん化することはない"非腫瘍性ポリープ"とがん化する"腫瘍性ポリープ"に大別されます。 非腫瘍性ポリープには、若年性ポリープ(幼児、小児の直腸にできる)、炎症性ポリープ(大腸炎が治る過程でできる)、過形成ポリープ(高齢者の直腸にできる)があります。 腫瘍性ポリープは腺腫ともいいます。大腸ポリープの約8割は腺腫です。腺腫のほとんどが1cm以下の大きさですが、2cm以上に成長するとがん化の可能性が高くなります。大腸がんの多くはこの腺腫から発生すると考えられています。 大腸ポリープの形状は、茎のあるものや扁平なものまでさまざまです。加齢とともに増加する病気で、多くは無症状ですが、まれに下血がみられます。 大腸の終末部・直腸にできるがんです。固形状になった便が病変部を刺激するため、早期に下血(血便、粘血便)がみられることがよくあります。がんが大きくなって腸管を詰まらせると便秘と下痢を繰り返したり、排出された便が普段より細くなります。また、がんがあるため、排便しても腸に便が残っている感じがします。
AST・ALT・γ-GTP検査の目的
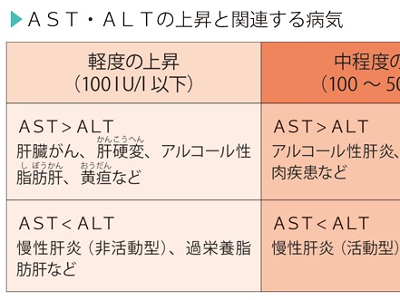
肝臓・胆道などのトラブルをチェック AST、ALT、γ-GTPは、肝臓病や胆道系の病気を調べるための検査です。これらの検査だけで、肝臓病や胆道系の病気を診断することはできませんが、肝臓に障害があるかどうかを調べる第一段階の検査として、重要な意味をもつ検査です。いずれも採血して、血液中のそれぞれの値を計ります。 ASTは、心筋や肝臓、骨格筋、腎臓などに多く含まれているため、これらの臓器の細胞の障害は、血液中のASTにもすぐに反映されます。また、ALTは、とくに肝細胞の変性や壊死に敏感に反応します。そのため、肝臓病を診断するためには、ASTと肝臓の病変に敏感に反応するALTを必ず併せて調べることが重要になります。 γ-GTPは、肝臓では胆管系に多く分布しており、肝臓に毒性のある薬やアルコールに敏感に反応します。また、γ-GTPは胆道系酵素とも呼ばれており、黄疸の鑑別にも有効で、ASTやALTよりも早く異常値を示すため、スクリーニング(ふるい分け)検査としてよく用いられます。 ASTとALTに異常値が出た場合は、急性肝炎や慢性肝炎、アルコール性肝障害、肝硬変、肝臓がん、閉塞性黄疸などが考えられます。また、甲状腺機能亢進症や貧血などでも、AST・ALTが上昇します。ASTは心筋にも多く含まれているため、ASTの高値では心筋梗塞も疑われます。 ただ、両者の値は、肝細胞がどの程度壊れているかを示すものです。肝細胞の再生能力は非常に強いので、多少基準値から外れていても、壊れた分を再生できればとくに問題はありません。 また、ASTとALTは、両者のバランスを見ることも大切です。通常、ASTとALTはほぼ同じ値を示しますが、病気によってはASTとALTの比が変わってくることがあります。 γ-GTPが上昇する第1の要因は、肝臓の薬物代謝酵素が活性化していることです。 多くの薬は、肝臓のミクロゾームという部分にある薬物代謝酵素によって分解、解毒されます。γ-GTPもこの酵素の一種で、常に分解すべき物質が送り込まれていると、活性が高まり、血液中の値が上昇します。 γ-GTPの上昇にかかわる薬には、睡眠薬や抗けいれん薬のフェニトイン、鎮静薬のフェノバルビタール、糖尿病の薬、副腎皮質ホルモン薬などがあります。 また、アルコールも薬物の一種ですから、大量の飲酒を続けていると、アルコール分解酵素の活性が高まり、これを反映してγ-GTPが上昇します。 γ-GTPが上昇する第2の要因は、胆汁の停滞です。がんや胆石などで毛細胆管が圧迫されると、γ-GTPが上昇します。この傾向はASTやALTも同じなので、三者が同じように高値を示す場合は、胆道系の病気が疑われます。一方、γ-GTPだけが高値を示す場合は、第1の要因であげた薬剤性肝障害やアルコール性肝障害の可能性が高くなります。 AST、ALT、γ-GTPの検査で肝機能低下が疑われるときは、さらに詳しい検査を受けます。 肝臓病の代表ともいえる肝炎は、進行すると肝硬変、さらには肝臓がんへ発展することがあります。 AST、ALT、γ-GTPで「異常なし」の判定を受けた場合でも、大量の飲酒の習慣のある人、血糖値や血中脂質に異常がある人は、要注意です。脂肪肝が潜んでいる可能性がゼロではないからです。 脂肪肝では、とくにγ-GTPが高値を示すのですが、アルコール性肝障害でもγ-GTPが高値にならない人がおり、厚生労働省の調査によると、脂肪肝の患者のうち、γ-GTPが異常値を示したのは全体の3割強にとどまるといった報告もあります。 また本来、非アルコール性の脂肪肝は、肥満による内臓脂肪が原因で、肥満を改善したり、飲酒を制限することで回復する良性の病気です。 しかし、この脂肪肝の一部には、肝硬変に移行し、肝がんを合併する悪性のものがあります。これを非アルコール性脂肪肝炎といいます。
肝臓の病気(急性肝炎/劇症肝炎/慢性肝炎/肝硬変/肝がん)
肝臓は胆汁の生成をはじめ、糖質やたんぱく質、脂肪などの栄養素の分解・合成と貯蔵、有害な物質の無毒化・排泄、各種ビタミンの活性化および貯蔵など、数多くの仕事をこなしています。そのほとんどは、肝臓の体積の約8割を占める肝細胞が担っています。 肝細胞が障害されると肝機能は低下しますが、このような事態を招く病気の代表が、「肝炎」です。 本来、肝臓は再生力の旺盛な臓器ですが、肝炎が慢性化して肝細胞の壊死が進んで、「肝硬変」に至ると、元に戻らなくなります。また、肝硬変になると「肝がん」を発症する危険も増してきます。 6カ月以上肝臓の炎症が持続し、検査数値の異常が続くものが慢性肝炎です。B型肝炎、C型肝炎の慢性化以外に、免疫異常やアルコールによる慢性肝炎もあります。肝細胞壊死は比較的軽度ですが、壊死・再生を繰り返すうちに肝臓の線維化(細胞がなくなり、固くなる)が進みます。 肝細胞が壊死と再生を繰り返すうちに、線維が増えてきてこぶのようなもの(結節)をつくり、肝臓が硬くなっていきます。こうなると肝臓内の血流が悪くなり、さらに肝機能が低下。食道粘膜下層の静脈が瘤状に隆起する食道静脈瘤などの問題が生じやすくなります。また、肝がんに進展することもあります。 肝臓に初発するがんの約9割は、肝細胞から発生する肝細胞がんです。肝細胞がんの8割以上に肝硬変がみられますが、慢性肝炎から発生する場合もあります。 肝炎ウイルス(主にA型・B型・C型)やアルコール、薬剤などによって肝細胞が破壊されますが、多くの場合は、再び修復されて元に戻ります。ただし、まれに劇症肝炎に陥ることもあります。また、ウイルス性肝炎のうちB型肝炎、C型肝炎は慢性化しやすいとされています。 肝臓が広い範囲で侵されて、肝機能が高度に障害されます。昏睡などの意識障害が発生し、生命の危険にさらされます。急性肝炎の約2%が劇症化するといわれています。

血中脂質検査の目的
脂質異常症(高脂血症)の有無をチェック 血液検査によって、血液中の「総コレステロール」「中性脂肪」「LDLコレステロール」「HDLコレステロール」を測定し、脂質異常症の有無を調べます。脂質異常症は、LDLコレステロールが過剰になる「高LDLコレステロール血症」、HDLコレステロールが少なすぎる「低HDLコレステロール血症」、中性脂肪が過剰になる「高中性脂肪血症」の3つに分類されます。 血中脂質が基準値から外れるもっとも大きな要因は、やはり生活習慣にあるといえます。高カロリーの食事、コレステール・脂肪・糖分を多く含む食品の食べ過ぎやアルコールの飲み過ぎは、コレステロールや中性脂肪を増加させます。また、運動不足は脂質の代謝能力を低下させ、中性脂肪の蓄積につながります。さらに、喫煙はHDLコレステロールを減らして、LDLコレステロールを優位にするといわれています。 そのほかの要因としては、ほかの病気が原因で、二次的に脂質異常を来す場合です。脂質異常の原因となる病気には、甲状腺機能低下症、糖尿病、クッシング症候群、ネフローゼ症候群、尿毒症、原発性胆汁性肝硬変、閉塞性黄疸、膠原病などがあげられます。また、遺伝性の高コレステロール血症や高中性脂肪血症もあります。 服用中の薬が原因で脂質異常症になることもあります。なかでも服用者がとくに多いのが高血圧に用いられる降圧薬です。そのほかにも、副腎皮質ホルモン薬、向精神薬、女性では経口避妊薬(ピル)や、更年期障害などに用いられる女性ホルモン薬などが原因となります。 高LDLコレステロール血症、低HDLコレステロール血症、高中性脂肪血症といった脂質異常は、動脈硬化を促進して、脳卒中や心臓病のリスクを高めます。 LDLそのものは、全身に必要なコレステロールを供給するという重要な役目を担っており、決して悪玉ではありません。しかし、血液中のLDLが過剰になると、LDLは動脈の内膜の傷から内部に侵入し、動脈壁に蓄積していきます。結果、動脈壁は厚く硬くなり、粥状動脈硬化が進んで行くのです。 一方、HDLは余分なコレステロールを回収してくれるので、動脈硬化を抑制します。しかし、HDLが少ないと、余分なコレステロールが十分に回収されず、たまったままになります。つまり、LDLとHDLのバランスがとれていれば、動脈硬化にはなりにくく、両者のバランスが崩れてLDLが優位になると、動脈硬化を促進してしまうということです。 また、中性脂肪が過剰になると、それに反比例するように、HDLが減ることがわかっています。さらに、中性脂肪が高くなると、LDLが小型化したLDL、「スモール・デンス・LDL」が増加します。小型化したLDLは、もっているコレステロールは少なくなるものの、動脈壁に侵入しやすくなっています。このことから、小型化したLDLは"超悪玉コレステロール"とも呼ばれており、通常のLDLよりもさらに質が悪くなっているということです。また、同じコレステロール量でも、小型化したLDLをもっている人は、心筋梗塞に3倍かかりやすいといわれています。 動脈硬化に直接悪影響を及ぼすのはLDLですが、中性脂肪も間接的に動脈硬化促進に働きます。また、HDLは低下することでLDLを野放しにし、動脈硬化を間接的に促進します。

腎臓・尿検査の目的
尿たんぱく・尿糖・尿潜血・尿沈渣は、主に腎臓や尿路の機能の障害を調べるための検査です。 血液中のたんぱくは、腎臓の糸球体でろ過され、99%以上は尿細管で再吸収されて血液に戻り、残りの約1%が尿中に排泄されます。尿たんぱくでは、この尿中のたんぱくの量を調べます。 尿糖では、血液中から尿中にもれ出したブドウ糖を調べる検査です。糖尿病の有無を調べる代表的な検査です。 尿潜血は、主に腎臓や膀胱、尿道など、尿の通り道の出血を調べます。 尿沈渣とは、採取した尿を遠心分離機にかけて沈殿してくる固形成分を調べる検査で、尿たんぱくや尿糖、尿潜血などで異常がみられたときに、尿中に出てくる細胞や細菌などをくわしく調べるために行われます。 尿たんぱく(定性検査)は、試薬や試験紙を使って行われます。そして、試薬や試験の色が変わらなければ「陰性」、異常なしとされます。定量検査で1日100mg以下であれば問題はありません。 尿糖(定性検査)、尿潜血も尿たんぱく同様、試験紙の変色具合で判定されます。色が変わらなければ「陰性」、異常なしです。尿糖の定量検査の基準値は、1日1g以下です。 尿潜血で「陽性」となった場合は、尿沈渣で尿中の赤血球数を調べます。1視野(400倍)に赤血球が1個以内、白血球が3個以内、上皮細胞や結晶成分も少量であれば、異常なしとされます。 尿たんぱくで陽性となる主な原因は、腎臓や尿路の機能異常や尿路感染症などです。腎炎、腎盂腎炎、膀胱炎、糖尿病性腎症、腎硬化症、ネフローゼ症候群、などが考えられます。そのほかにも、慢性関節リウマチなどの膠原病で、尿たんぱくが異常値を示すことがあります。また、妊娠中に尿たんぱくがみられる場合は、妊娠中毒症が疑われます。 尿糖が陽性となる原因の大半は糖尿病です。そのほかにも、甲状腺機能亢進症などのホルモン異常、腎性糖尿などが考えられます。 尿潜血が陽性になる原因の病気には、腎臓の外傷、特発性腎出血、腎腫瘍、腎結核、腎結石、急性腎炎、尿管結石、尿管腫瘍、膀胱炎、膀胱結石、前立腺炎などがあります。 尿沈渣は、異常となった成分によって関係する病気が異なりますが、急性腎炎、慢性腎炎、腎結石、尿路結石、尿路感染症、痛風、閉塞性黄疸、急性肝炎、悪性腫瘍、白血病などが考えられます。
尿酸値検査の目的
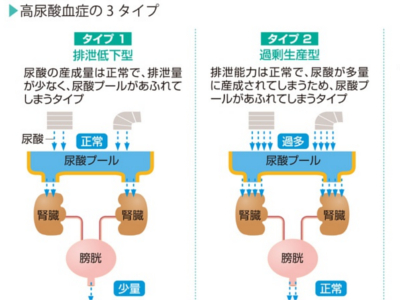
高尿酸血症の有無をチェック 採血して、血液中に含まれる尿酸の量(尿酸値)を計ります。通常、尿酸の8割は尿とともに、残り2割は汗や便とともに排泄されるので、生産と排泄のバランスがとれていれば、尿酸値は基準値の範囲内におさまっています。 しかし、何らかの原因で生産と排泄のバランスが崩れると、血液中に尿酸が増え、尿酸値は上昇します。 ただ、尿酸値は食事や飲酒、運動などの影響を受けやすいものです。絶食、脱水、強度の運動、大量の飲食などで尿酸値は上昇するので、検査前は注意が必要です。また、薬の影響で尿酸値が低値になることがあります。 尿酸値の平均は、男性で約5.5mg/mg、女性で約4.5mg/dlです。基準値は2.1~7.0mg/dl以下とされています。尿酸が血液中に溶けることのできる限度は7.0mg/dlなので、7.1mg/dl以上は高尿酸血症となります。 尿酸値は、尿酸プールから尿酸があふれ出したときに高くなります。そして、尿酸プールがあふれる原因には、以下の3つのタイプがあります。 ①尿酸の排泄量が少な過ぎる (排泄低下型) ②尿酸が多くつくられ過ぎている (過剰生産型) ③過剰生産型と排泄低下型が混合している(混合型) 過剰生産型の原因としては、プリン体代謝の障害や、プリン体を多く含む食品のとり過ぎなどが考えられます。 一方、排泄低下型の原因としては、尿酸をろ過する腎臓の機能低下が考えられます。 両者のおおもとの原因ははっきり解明されていませんが、高尿酸血症は男性に圧倒的に多く、そのほかには遺伝的な体質や生活習慣、肥満や糖尿病が深くかかわっていることがわかっています。また、降圧薬の一種など薬の影響で尿酸値が高くなることもあります。 尿酸値が高いだけでは、これといった自覚症状はありません。しかし、高尿酸血症を放置していると、ある日突然、足の親指の激痛におそわれることがあります。「痛風」の発作です。高尿酸値の第一の問題点は、この痛風発作です。 7.0mg/dl以上の高尿酸値が長年にわたって持続していると、血液中に溶け切らなかった尿酸が、足の親指などの関節のなかで尿酸ナトリウムという結晶(尿酸結晶)をつくります。 尿酸結晶は体内で異物と認識され、白血球がこれを排除するため集まってきて、炎症をおこします。痛風発作とは、尿酸結晶を排除するためにおこった炎症なのです。 また、高尿酸血症は、全身にさまざまな合併症をもたらします。 まず、体内の尿酸が増えると、尿酸を排泄する腎臓や尿路に結晶がたまり、腎不全や腎結石、尿路結石などをおこしやすくなります。 さらに、高尿酸血症は糖尿病や肥満をはじめ、高血圧や脂質異常症などの生活習慣病を合併することが多く、結果、動脈硬化を促進し、脳卒中や心筋梗塞を引き起こすことがあります。