
胃の構造とはたらき
胃は袋状の臓器で、長さは成人で約25㎝。からだの中心よりやや左よりの、左上腹部からへその間に位置しています。 胃の容積は、空腹時には50ml以下ですが、食後には1.5l、詰め込めば2lにもなります。口腔から肛門まで連なる消化管のなかで、もっとも大きな容積をもつ臓器が胃です。 胃は食道から送られてきた食べ物を消化しながら、小腸の受け入れを待ちます。そして、少しずつゆっくりと、粥状になった食べ物を小腸の最初の部分である十二指腸へ送り出します。このように、食べ物を一時的に蓄えること、胃液(塩酸とペプシン)によって、たんぱく質を分解することが胃の二大機能です。 食べ物が胃を通過するのに要する時間は、液体ならば数分以内、固形物では1~2時間程度です。しかし、脂肪を多く含む脂っこい食べ物は、3~4時間ほど胃にとどまります。 食道とつながる胃の入り口部分を「噴門」、胃の天井に当たる部分を「胃底」、胃の大部分を占める中央部を「胃体」、そして十二指腸とつながる胃の出口部分を「幽門」と呼びます。 幽門は括約筋という筋肉でできています。括約筋は輪状の筋肉で、胃の出口を閉じたり開いたりすることによって、胃の内容物の貯留・排出を調節しています。「括る」という文字にあるように、バルブのような役割をもつ筋肉といってもよいでしょう。 幽門は、食べ物が中性か弱酸性ならば開きますが、強い酸性の場合は、十二指腸の内壁が酸でただれないよう、反射的に閉じるようになっています。 胃液は、胃の内側を覆う粘膜の「胃腺」から分泌されます。胃腺には、①「塩酸」を分泌する「壁細胞」、②「ペプシノーゲン」「胃リパーゼ」を分泌する「主細胞」、③胃壁を守る「粘液」を分泌する「副細胞」の3つの細胞があります。胃底部や胃体部の胃腺からは塩酸やペプシノーゲンが多めに分泌され、噴門と幽門の胃腺からは粘液が多めに分泌されます。 塩酸、ペプシノーゲン、粘液が合わさって胃液となりますが、塩酸には食べ物を殺菌して、腐敗・発酵を防ぐはたらきがあります。 ペプシノーゲンは、たんぱく質を分解する強力な消化酵素「ペプシン」の前駆物質です。 ペプシノーゲンは、壁細胞が分泌する塩酸に活性化されて、ペプシンに変化して初めて機能します。副細胞が分泌する粘液は、塩酸で胃壁がただれないよう防御する役割を果たします。

血糖値検査の目的
糖尿病の有無をチェック 血液中に含まれる血糖の量を示す値を血糖値といいます。血糖を調べる検査にはいくつかの種類がありますが、一般の健康診断や人間ドックで調べられるのは、「空腹時血糖値」と「HbA1c」です。いずれも高血糖、すなわち、糖尿病の有無を調べるために行われます。 空腹時血糖値は、その名のとおり、空腹の状態のときの血糖値を調べる検査です。食後は食事の影響を受けて、誰しも血糖値が上昇します。その後、インスリンが働いて、通常、食前などの空腹時には血糖値は下がります。しかし、糖尿病でインスリンの作用が低下していると、ブドウ糖が代謝されず、血糖値が高い状態がいつまでも続きます。そこで、空腹時血糖値の検査を受けるときは、9時間以上絶食したのちの空腹時に血液を採取し、血糖値を測定します。通常は、検査前日の夜から飲食を控え、翌日の朝に採血します。 血糖の状態を調べるもう一つの検査が、「HbA1c(ヘモグロビン・エーワンシー)」です。血糖値が高い状態が長く続くと、血液中の赤血球の成分であるヘモグロビンにグルコースが結合し、グリコヘモグロビンを形成します。これが、HbA1cです。 赤血球の寿命は約4カ月といわれ、その間ヘモグロビンは体内を巡り、血液中のブドウ糖と少しずつ結びついていきます。つまり、血糖値が高い状態が長く続いていればいるほど、HbA1cも多くなるということです。 血液中のHbA1cは、赤血球の寿命の約半分くらいにあたる時期の血糖値を反映するといわれ、過去1~2カ月の血糖の状態を推定できることになります。HbA1cは、空腹時血糖値同様、採血して調べますが、食事の影響を受けないので、いつでも検査することができます。 血糖値が範囲を超えて上昇する要因としては、インスリンの分泌不足、あるいはインスリンの作用低下があげられます。健康な人では、一定濃度のインスリンが常に分泌されており、作用も安定しています。食後は血糖値が少し上昇しますが、インスリンの分泌も増加し、その働きによって血糖値は正常範囲を超えて上がらないようになっています。 ところが、インスリンの分泌量が少なかったり、分泌されるタイミングが悪かったり、インスリン抵抗性といって、分泌されたインスリンがうまく働かなかったりすると、血糖値は正常範囲を保てなくなります。このような状態はⅡ型糖尿病といい、日本人の糖尿病のほとんどがこのⅡ型糖尿病です。Ⅱ型糖尿病の原因には、遺伝的素因に加えて過食、運動不足、肥満、ストレスなどの生活習慣が大きくかかわっているといわれています。 また、糖尿病には、インスリンがほとんど分泌されないⅠ型糖尿病というものもあり、こちらは一種の自己免疫疾患であり、遺伝的体質が深く関係していると考えられています。 高血糖や糖尿病は、それ自体は命にかかわる病気ではありませんが、糖尿病のもっとも大きな問題点は合併症です。糖尿病の合併症は、細小血管合併症と大血管合併症の2つに大きく分けられます。 細小血管合併症には、「糖尿病性網膜症」、「糖尿病性神経障害」、「糖尿病性腎症」の3つがあり、高血糖によって細い血管の壁が破壊されておこります。いずれも糖尿病特有の合併症で、三大合併症と呼ばれています。 大血管合併症は、動脈硬化に由来するものです。糖尿病は動脈硬化の危険因子の一つであり、高血圧や脂質異常症、肥満などと相まって、動脈硬化を促進します。 結果、脳梗塞や脳出血などの脳血管障害、心筋梗塞や狭心症などの虚血性心疾患の引き金となります。 さらに、糖尿病で血糖コントロールの悪い人は、肺炎、腎盂腎炎、壊疽などのさまざまな感染症にもかかりやすくなります。 また、糖尿病の領域には至らなくとも、境界域にある人も合併症には要注意です。とくに食後2時間血糖値(ブドウ糖負荷試験)が境界域にある人(IGT=耐糖能異常)は、動脈硬化が進みやすく、脳卒中や心筋梗塞のリスクが高まります。
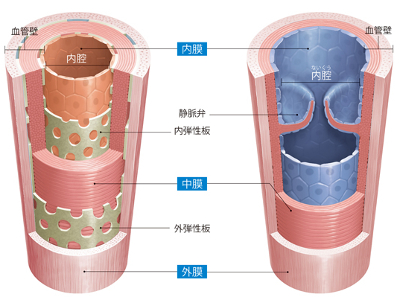
血液循環と血管の構造
血液循環を構成する2つのルート―。その1つは、心臓の左心室から大動脈に拍出された血液が、中動脈→小動脈→細動脈→微細動脈→毛細血管の順に進んで全身を流れ、微細静脈→細静脈→小静脈→中静脈→上大静脈・下大静脈へと合流を繰り返しながら右心房に戻ってくる「体循環」です。 体循環で血液がからだを一周する時間は、約20秒といわれています。このわずかな時間で、血液は左心室を出発し、からだ中を巡りながら必要な部位でガス交換、すなわち酸素を届け、不要な二酸化炭素を引き取って右心房に戻ってきます。 もう一方のルートは、右心房→右心室→肺動脈を経由して肺に入り、肺静脈を通って左心房に戻ってくる「肺循環」です。このコースは、右心房を出てから3~4秒という短時間で血液が心臓に戻ってきます。 肺循環では、体循環のルートを通って心臓に戻ってきた血液から、二酸化炭素や老廃物などを取り除いて、再度、酸素を多く含んだ新鮮な血液に再生するため、肺のなかでガス交換を行ったのち、心臓へと戻します。 肺循環を終えた血液は左心房、左心室を経由して大動脈から再び体循環のルートへと進みます。 血液は、常に体循環、肺循環を交互に繰り返して体内を循環しているのです。 血管は血液が流れるパイプラインであり、パイプの内側にあたる"内腔"と、パイプの外壁となる"血管壁"からできています。 動脈と静脈では構造的な差異が若干あり、まず動脈は内腔が狭く、内側から、薄い「内膜」、厚い「中膜」、「外膜」の3層の膜が重なる厚い血管壁に囲まれ、弾力性に富んだ構造になっています。 また、太い動脈と細い動脈では、それぞれ役割が異なります。大動脈のように太い動脈は、弾力性に富んで心臓からの強い血流を受け止めて、血流を和らげる役割を担います。俗に"弾性血管"と呼ばれています。 細い動脈は"抵抗血管"とも呼ばれ、心臓からの圧力に抵抗して血液量を調整しています。心臓から送られてきた血液を、どこにどれだけ流すのかを分配します。 一方、静脈は体循環から心臓に戻る血液のラインで、体内の二酸化炭素や老廃物を吸収した血液が流れています。動脈同様に3層の膜で血管壁を形成していますが、内膜、中膜ともに薄く、平滑筋や弾性線維も少ないため、血管壁の弾力が強くありません。 静脈を流れる血液は体内の約75%。血管の数も動脈より多く、太いため、逆流を防ぐために弁がついています。さらに手足の筋肉の動きを"血液の流れをサポートするポンプ"として利用し、ゆるやかなスピードで心臓に血液を戻します。 これら動脈と静脈の間には、直径1mmにも満たない(約1/100mm)毛細血管が無数にあり、両者間を網の目状に走っています。 毛細血管の血管壁は、動脈や静脈に比べて薄く、内皮細胞、基底膜、周皮細胞などからできています。平滑筋はありません。
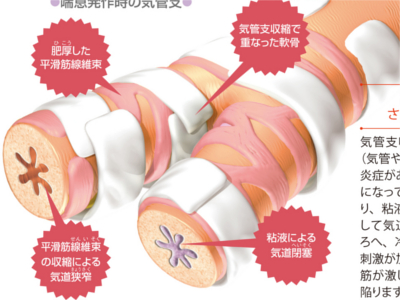
呼吸器の病気の仕組み(喘息/気管支炎/肺炎/肺気腫/肺がん)
気管支には平滑筋という筋肉が張り巡らされ、肺のすみずみにわたる空気の流れを調節しています。気管支の平滑筋が激しく収縮したり、粘液の分泌が高まるなどして気管支が狭くなると空気がスムーズに流れなくなり、呼吸困難をきたします。このような事態を招く代表的な病気が「気管支喘息」や「急性気管支炎」です。また、「肺炎」や「肺気腫」など、肺胞に異常がある場合も、スムーズな呼吸ができなくなります。 気管支喘息の患者さんの気道(気管や気管支)には、慢性の炎症があり、気道の粘膜が過敏になっています。また、むくんだり、粘液の分泌が増加するなどして気道が狭くなっているところへ、冷気やたばこの煙などの刺激が加わると、気管支の平滑筋が激しく収縮し、呼吸困難に陥ります。 気管支の内面を覆う粘膜には、線毛の生えた粘膜上皮細胞がきれいに並んでいます。粘液の分泌も活発ではなく、血管にもうっ血は生じていません。 ウイルスや細菌に感染して急性の炎症がおきると、気管支の粘膜にむくみが生じ、粘液の分泌も増加します。さらに進行すると粘膜上皮細胞がはがれ落ちて血管のうっ血が生じ、膿のような粘液が出てきます。 肺がんは、肺や気管支などにできる悪性の腫瘍です。肺がんは「小細胞」がんと「非小細胞がん」とに大別され、さらに非小細胞がんは"腺がん""扁平上皮がん""大細胞がん"に分けられます。 いずれも、肺や気管支などの正常な細胞が、がん細胞化して増殖・進行していきます。また、肺には無数の毛細血管が走っているため、肺にできたがんが血液にのって全身に運ばれ、他臓器に転移しやすいのが特徴です。発がんの主な原因は、喫煙、大気汚染、アスベストなどが考えられています。 肺がんのなかで、日本人にもっとも多いのが腺がんです。腺がんは肺の末梢部に発生するがんの一つで、とくに肺を包んでいる膜である胸膜に近い場所に発症しやすいのが特徴です。 また、がんに侵された肺胞はつぶれていきますが、その際につぶれた部分を覆っている胸膜が引っ張られます。そのため、腺がんに侵された肺の組織を肉眼で見てみると、胸膜が引きつれているように見えます。たばこの成分や粉塵がたまって肺胞に沈着した炭粉もがんの病巣中心部に集まっています。 腺がんの次に多い肺がんが扁平上皮がんです。扁平上皮がんは肺門部にある太い気管支に発症することが多いがんです。 肺がんのなかでは比較的症状が早くから現れるのが特徴で、がんが比較的小さなうちから血痰や咳などが現れます。進行や転移もほかの肺がんと比べて遅いといわれています。また、発症には喫煙が大きな要因となっています。 大細胞がんも腺がんと同じ肺の末梢部に多く発症します。肺がん全体の5%にすぎないがんですが、進行・転移のスピードは小細胞がんの次に速く、早期発見が予後を左右します。 扁平上皮がんと同じに肺門部に多くできるのが小細胞がんです。小細胞がんの特徴は肺がんのなかでも非常に増殖のスピードが速く、ほかの部位に転移もしやすいことです。発見段階ではすでに進行していることが多く、手術のみで治癒することが難しく、抗がん剤などの化学療法がメインの治療となります。 長年の多量喫煙や大気汚染などがきっかけで肺胞の壁が破壊されて大きな穴(気腔の拡大)が多発し、肺の弾力性が弱まっていきます。 肺は気道を通じて直接外界に接しているため、病原菌や塵芥など、さまざまな有害物質に侵されやすくなっています。こうした因子により生じる肺の炎症が肺炎です。 気管支肺炎は、空気の通りが悪い末梢の気管支の炎症として始まり、まわりの肺胞へ広がっていきます。肺気腫では呼吸細気管支や肺胞、肺胞のうなど「肺実質」と呼ばれる組織が破壊されます。
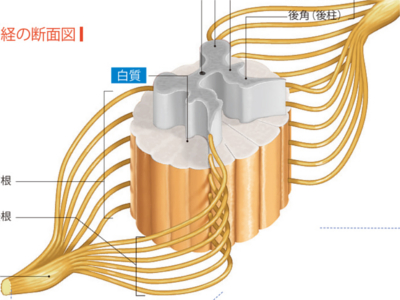
脊髄と脊髄神経のしくみ
脊髄の太さはほぼ小指大。長さ40~50cmの白くて細長い円柱状の器官です。 頭蓋骨に囲まれている脳と、背骨の脊柱管のなかに納まる脊髄は、神経管という1本の管を原型に進化したものです。神経管の前端がふくらんで脳となり、脊髄はその原型を残しています。 脊髄の断面では、中央に神経管の孔にあたる"中心管"という小さな孔があります。 中心管のまわりは神経細胞が集まり、灰白質になっており、灰白質はHの形をしています。その腹側のでっぱりに前角といい、筋を動かす神経細胞体が集まっています。 灰白質の周囲は白質になっていて、ここには脳の各部と脊髄を結ぶ神経線維が集まっています。 脊髄を保護するしくみは2重構造になっています。外層に位置する脊椎骨組織の内側には、脊髄を包む内層があり、硬膜、くも膜、軟膜の3層からなっています。 脊髄神経は、脊髄から31対出ている神経です。 脊椎の部位にあわせ、頸神経(8対)、胸神経(12対)、腰神経(5対)、仙骨神経(5対)、尾骨神経(1対)に区分されています。1対ずつ前面から出る"前根(運動神経)"と、後面から出る"後根(知覚神経)"があります。 脊髄の長さは脊柱管よりも短く、腰椎の1番程度までであり、その先は脊髄神経のみからなっています。 脊髄には、脳への信号、脳からの信号を伝える神経線維が通っているため、脊髄の一部が損傷すると、それより下の部位は脳と連絡できず、運動麻痺と知覚麻痺をおこします。
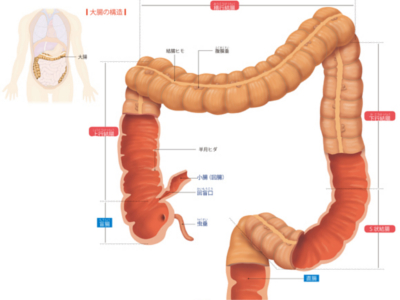
大腸のプロフィール
大腸は小腸から続く腸の最後にあたる部分で、小腸の外側を囲むようにして存在しています。 太さは小腸の約2倍、長さは成人で約1.5mあり、大部分は結腸が占めています 結腸は、盲腸から上へ向かう「上行結腸」、横へ伸びる「横行結腸」、上から下へ向かう「下行結腸」、下行結腸と直腸をS字で結ぶように伸びる「S状結腸」-の4つの部位からなります。 結腸の内壁は粘膜の層で覆われており、粘膜にある腸腺から粘液などが分泌されています。 小腸で消化・吸収が終わった消化物の残滓(かす)は、結腸の蠕動運動によって直腸へと運ばれます。その間に水分が吸収され、粘液などが混ざり合って便が形成されます。 S状結腸と肛門をつなぐ直腸は、長さ20㎝ほどの器官です。直腸には消化・吸収といった機能はなく、結腸でつくられた便が肛門から排出されるまで、一時ためておく場所として機能しています。 盲腸は小腸から続く部分です。小腸との境目の回盲口には弁があり、内容物の逆流を防いでいます。鳥や草食動物では、盲腸は消化機能をもつ器官として発達していますが、人における盲腸には、とくに役割はありません。 また、盲腸の先端には、「虫垂」といって、長さ数㎝、直径0.5~1㎝ほどの袋状の器官がついています。俗にいう"盲腸"という病気は、この虫垂に炎症がおこる病気で、正しくは"虫垂炎"といいます。虫垂はリンパ組織が発達しているため、免疫機能に関係するはたらきをしているのではないかと考えられていますが、炎症がおきて虫垂を切除しても内臓機能に影響はありません。
免疫機能不全による病気(膠原病、全身性エリテマトーデス)
膠原病とは全身の関節、血管、内臓など、広範囲に障害をおこす病気です。 血液中の抗体が、正常にはたらかず、自分の細胞に反応するなど異常な振るまいで自らの組織を攻撃し、発病すると考えられています。 発熱、倦怠感、関節痛や、手足の動脈に血流が不足して、冷感や皮膚の色が変化するレイノー現象などを伴います。 病状は慢性化し、一進一退を続けながら、重症の場合は死に至ることもあります。現在でも正確な原因の解明はされておらず、治療法などもみつけられていない難病です。 膠原病の一種として考えられている病気です。全身の臓器に原因不明の炎症がおこり、その独特の形から蝶形紅斑と呼ばれる頬から鼻にかけての紅斑や、全身にじんましん、紫斑、皮膚腫瘍などが現れます。 発生頻度は圧倒的に女性に多く、男女比は1:10程度。日本には約5~7万人くらいの患者がいます。また若年層に頻発し、20歳~30歳代の出産可能な若い年代での発症が多いことから、女性ホルモンとのかかわりがあると考えられています。 発症の原因はウイルス感染のほか、日光に当たること、外科手術、妊娠、ストレスなどです。