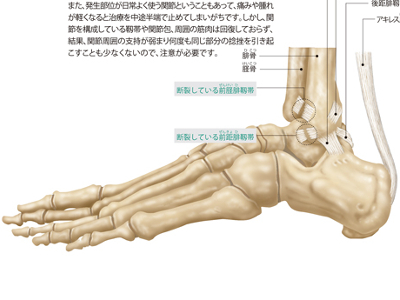
骨・関節の異常(骨粗鬆症/関節リウマチ/脱臼/捻挫)
骨・関節に生じるトラブルの代表は、「骨粗鬆症」と、複数の関節に左右対称の関節炎を引き起こす「関節リウマチ」です。どちらも、中高年に多くみられます。 骨を硬く充実させている骨塩(リン酸カルシウムなど)は加齢とともに減少していきます。その減少が過度に進んで、骨の中身がスカスカになり、骨折しやすくなった状態が骨粗鬆症です。 骨粗鬆症の影響が、早い時期から現れるのが"脊椎骨"です。身長が縮んだり、腰痛がおきたり、背中や腰が曲がるなどの症状が現れ、進行すると、上半身の重みで脊椎に圧迫骨折がおきることもあります。また、つまずくなど、ちょっとしたことで大腿骨や手首、腕の付け根を骨折することもよくあります。 骨粗鬆症は、閉経後の女性に多くみられます。これは女性ホルモンのエストロゲンの分泌が減少し、骨吸収がすすむためです。 今もなお原因解明の途上にある病気ですが、自己免疫による炎症が関与していると考えられています。 関節は関節包という「袋」で覆われています。その内側にある滑膜という部分から関節をスムーズに動かすための関節液が分泌されています。この滑膜に炎症がおこると、滑膜が増殖して軟骨や骨を侵食して破壊してしまい、やがて関節全体が変形して、その機能が障害されていきます。 炎症が進行、悪化すると骨の破壊や関節機能の障害はもとより、心臓、肺、腎臓などの器官への合併症を引き起こすこともあります。 関節組織には骨と骨が向かい合っている面があり、この面の位置関係が外的な力や病的な原因で本来の状態からずれてしまった状態を「脱臼」といいます。 外力により発生する脱臼を「外傷性脱臼」といいます。全身の関節でおこりますが、主に肩鎖(けんさ)関節、肩関節、肘(ちゅう)関節、指関節など上肢の関節に多くみられます。 病的な原因の脱臼は、化膿性関節炎などが原因で関節内に膿がたまってしまい、関節包が過度に伸張した状態になったり、慢性関節リウマチで靱帯や関節包がゆるんでしまうとおこります。 また、一度脱臼をおこした関節は、支える組織の修復が不十分な場合、軽微な外力で脱臼を繰り返してしまうことがあります。これを「反復性脱臼」といいます。 脱臼の症状は、弾発性固定(関節が動かない)、関節部の変形や疼痛、腫脹(しゅちょう)を伴います。発生頻度は青・壮年に高く、小児や高齢者では比較的低くなっています。小児や高齢者の骨は青・壮年に比べて硬度が低く、外力が働いた場合に脱臼ではなく骨折をおこすためと考えられています。 捻挫は、関節が可動域を超える運動をしいられて、一時的に偏位する(一方に偏る)ことによっておこります。 骨と骨をつないでいる関節は、衝撃が集まりやすく障害を受けやすい部位です。具体的には、関節を包む関節包や、関節を補強する靱帯が損傷します。 関節は動かせる範囲が決まっており、継続して力のかかる動きには弱いため、運動時に限らず日常生活でも捻挫はよく引き起こされます。"むち打ち症""突き指"などは日常生活でおこる捻挫の代表例です。 捻挫をおこすと、患部に熱感や腫脹、痛みなどを伴う炎症が発症します。損傷が重度のケースでは、骨折や靱帯断裂があり、これらは放置すると、運動障害や関節の軸変形になる可能性があるので、自己判断に頼らずに初期の診断をしっかりと行う必要があります。 また、発生部位が日常よく使う関節ということもあって、痛みや腫れが軽くなると治療を中途半端で止めてしまいがちです。しかし、関節を構成している靱帯や関節包、周囲の筋肉は回復しておらず、結果、関節周囲の支持が弱まり何度も同じ部分の捻挫を引き起こすことも少なくないので、注意が必要です。
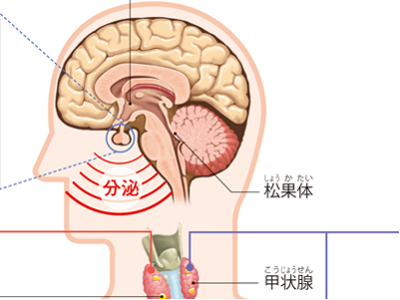
ホルモンのはたらきと役割
からだの各器官の活動は、「神経系」と「内分泌系」によって制御されています。 神経系とは、神経細胞と神経線維からなるネットワークで、脳とからだの各部位を結び、情報と指令の受け渡しをしています。 一方、内分泌系とは、からだのある場所で分泌(生産)されたホルモンが血液などを介して全身に運ばれ、各臓器や器官のはたらきを調節するものです。 ホルモンを分泌する器官を「内分泌腺」といいます。さまざまな臓器や器官の機能は、脳の中枢神経によって統合され、内分泌腺から分泌されるホルモンによって、適度な状態に保たれているのです。 ホルモンを分泌している内分泌腺には、脳にある「視床下部」「下垂体」「松果体」、頸部にある「甲状腺」とその後ろにある「副甲状腺」、胸部にある「心臓」、腹部にある「消化管」、「副腎」、「腎臓」、「すい臓」、そして男性では「精巣」、女性では「卵巣」と「胎盤」があります。また、これらの内分泌腺以外にも、肥満細胞から産生されるホルモンもあります。 体内には前述のようにホルモンを分泌するさまざまな内分泌腺がありますが、ホルモン分泌の司令塔としてはたらいているのが、視床下部と下垂体です。 まず、視床下部は、脳からの指令やからだからの情報を受けてホルモンを分泌します。 次に、視床下部から分泌されたホルモンを受けとった下垂体は、からだが必要としているホルモンを末梢の内分泌腺に分泌させるための指令となるホルモンを分泌します。 そして、副腎、甲状腺などの末梢の内分泌腺が、送られてきたホルモンに従って自らのホルモンを分泌することで、からだの生命バランスが保たれているのです。
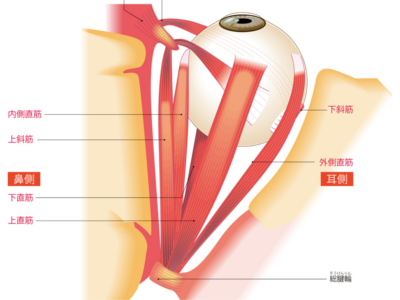
目のしくみ
目は光によって物の色、形や遠近、動きなどを感じる感覚器です。 眼球の黒目を角膜、白目を強膜といいます。角膜の後方には眼球内に光を入れる瞳孔と、入る光の量を調整する虹彩があります。 瞳孔から入ってきた光は、水晶体とゼリー状の物質でできた硝子体を通って、いちばん奥の網膜に達します。網膜では映し出された明暗・形・色を視細胞が感知し、視神経を通して大脳に伝達します。 また、網膜の周囲には、脈絡膜、強膜など複数の膜があり、眼球を保護したり、栄養や酸素を与える役目を果たしています。 眼球は、6つの外眼筋という筋肉のはたらきにより、見たいと思う方向へ視線を制御しています。 視覚をつかさどり、人間が外界からキャッチする情報全体の約80%を処理する目は、感覚器のなかでもっとも重要な役目を担っています。そのため、目の周りには、眼球を保護するためのまぶた(眼瞼)や、まつげがあります。 眼球の表面を保護するまぶたは、数秒間に1回程度まばたきをして上眼瞼の裏側にある涙腺から分泌される涙で眼球の表面をうるおし、ほこりなどを洗い流します。 さらに、まつげも眼球に異物が入らないようガードし、根元のマイボーム腺(まぶたの裏にある皮脂腺)から油分を分泌して、角膜の表面を乾燥から守っています。
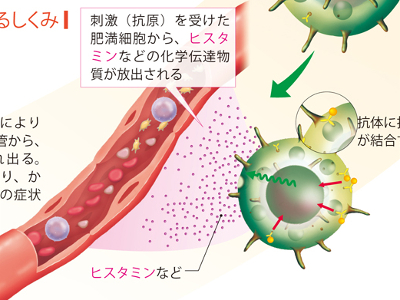
免疫機能の乱れによる不調
免疫機能の中心となる白血球は、体内に侵入した異物(抗原)を攻撃してからだを守ってくれますが、ときには、このはたらきが逆効果となることがあります。 免疫機能が何らかの原因で異常をおこすと、攻撃の必要のないものまで攻撃したり、抗原の威力がそう強くないものに過剰な攻撃をしかけたりしてしまいます。これらのことが原因で、体内の正常な組織や細胞が破壊されてしまうのです。 免疫機能の異常からおこる症状の一つは、アレルギー反応として現れます。アレルギーとは、体内に侵入した、"アレルゲン"という原因物質を攻撃するための抗体が、正常に機能しないためおこるものです。 この抗体は、「肥満細胞」に付着しますが、そこにアレルゲンがついてしまうと、肥満細胞内の化学伝達物質である"ヒスタミン"が血液中に大量に放出されます。ヒスタミンは、毛細血管を拡張する、気管支を収縮させる、血圧を上昇させる、浮腫やかゆみを引き起こすといった作用をもつため、大量に体内放出されると、かゆみ、鼻水、充血、じんましんなどのアレルギー反応がおこります。 代表的なアレルゲンは、花粉、ほこり、動物の毛です。
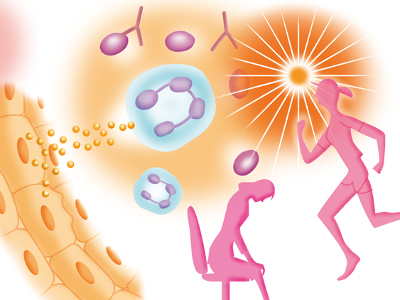
免疫機能不全による病気(膠原病、全身性エリテマトーデス)
膠原病とは全身の関節、血管、内臓など、広範囲に障害をおこす病気です。 血液中の抗体が、正常にはたらかず、自分の細胞に反応するなど異常な振るまいで自らの組織を攻撃し、発病すると考えられています。 発熱、倦怠感、関節痛や、手足の動脈に血流が不足して、冷感や皮膚の色が変化するレイノー現象などを伴います。 病状は慢性化し、一進一退を続けながら、重症の場合は死に至ることもあります。現在でも正確な原因の解明はされておらず、治療法などもみつけられていない難病です。 膠原病の一種として考えられている病気です。全身の臓器に原因不明の炎症がおこり、その独特の形から蝶形紅斑と呼ばれる頬から鼻にかけての紅斑や、全身にじんましん、紫斑、皮膚腫瘍などが現れます。 発生頻度は圧倒的に女性に多く、男女比は1:10程度。日本には約5~7万人くらいの患者がいます。また若年層に頻発し、20歳~30歳代の出産可能な若い年代での発症が多いことから、女性ホルモンとのかかわりがあると考えられています。 発症の原因はウイルス感染のほか、日光に当たること、外科手術、妊娠、ストレスなどです。
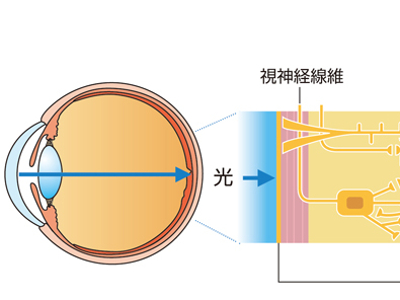
ものを見るメカニズム
人間がものを見るしくみは、カメラを想像すると理解しやすいかもしれません。 カメラは、レンズを通過した光が屈折し、この屈折した光が画像素子(フイルム)上に集まって、被写体を映し出します。 人の眼には「黒目」と呼ばれる角膜があります。角膜は肉眼では黒く見えますが、下の虹彩が透けて見えているだけで、実は透明な組織です。 この角膜と、角膜の後ろにある水晶体という透明な組織は、カメラでいうところのレンズの役割を果しています。 角膜と水晶体を通過した光(視覚情報)は屈折し、さらに硝子体という透明な組織を通り、網膜に象を結びます。 網膜は画像素子(フイルム)のような役割を果たす組織です。 網膜に光が達すると明暗・形・色が感知され、その情報が視神経を経由して脳に伝わります。そして、私たちは"見る"という行為を通じて、外界を認識するわけです。 屈折率(屈折の角度)が正常ならば、光は網膜でピントが合って、ぴったりと像を結びます。これを「正視」といいます。しかし、屈折率が強すぎたり、弱すぎたりすると、網膜の手前や後方で像を結ぶため、ピントが合いません。このような「正視」以外の屈折状態が「屈折異常」いいます。 屈折異常には、「近視」「遠視」「乱視」があります。 近視の多くは、眼球が前後に長くなる「眼軸長」や、光の屈折力が強すぎることによっておこります。網膜の手前でピントが合うため、近くのものはよく見えますが、遠くのものがぼやけてしまいます。 遠視は近視とは逆に、眼球の眼軸が前後に短くなることや、光の屈折力が弱すぎるためにおこります。網膜より後方でピントが合うため、遠いものも、近いものも、はっきり見えにくくなります。 乱視は眼球の表面にゆがみがあり、光が屈折するときにいろいろな方向に行ってしまうためにおこります。目に入ってきた光が、一点で像を結ばないので網膜上にはっきりとした像ができません。軽度ではあまり自覚症状がありませんが、ひどくなると、遠くのものも近くのものもぼやけて見え、片目で見るとものが2重、3重にずれて見えることもあります。 網膜には色を識別する細胞である「錐体」と、光の明暗を感知する「杆体」があります。 錐体の細胞は、赤、青、緑を感じる3種類あり、この細胞が感知する光の割合によって視神経から大脳への信号が送られます。 この情報を元に大脳で色が認識されますが、錐体の機能に異常がある場合、色覚異常といって、色を正しく識別できない状態になることがあります。
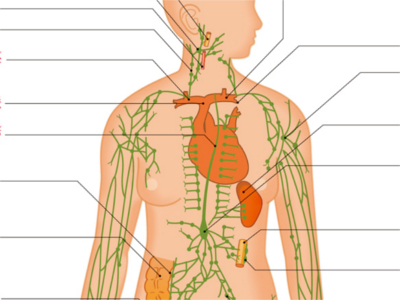
リンパ系の構造とはたらき
からだのなかには、リンパ管という細い管のネットワークが張り巡らされています。 リンパ管は、全身に網の目のように広がっている細いリンパ管(毛細リンパ管)が、合流しながら太くなっていきます。 右側上半身のリンパ管は、合流を繰り返しながら、右リンパ本幹(右胸管)へ、それ以外は左リンパ胸管(胸管)につながります。最終的には右リンパ本幹は内頸静脈へ、左リンパ胸管は鎖骨下静脈へと合流し、血液に戻ります。 毛細リンパ管の壁は内被細胞でできていて、随所に細胞の間が開いている所があり、その隙間からリンパ球を含む組織液がしみ出てリンパ液となります。リンパ管を通って静脈に戻るリンパ液は、心臓から動脈を通り、毛細血管から再びしみ出してリンパ管に入り、循環します。 リンパ管の合流地点の要所には、リンパ節(リンパ腺)と呼ばれる豆状にふくらんだ器官があります。1~20mmという大きさで、数は全身に約800個。首、わき、ひじ、ひざ、足の付け根となる鼠径部など、四肢や頭と体幹をつなぐ関節部に集中しています。 リンパ節は、ケガなどをして細菌などが体内に入った場合、それらをせき止める場所です。細菌が血液に混入するのを防ぐため、傷を負った部位から近いリンパ節で細菌を捕え、その場にとどめます。 そのため、傷口とは別に"リンパ節が腫れる"などの炎症をおこしますが、リンパ節より先に細菌を通さない"関所"の役割を担っているのです。 リンパ液の成分は、血漿とほぼ同じです。しかし、たんぱく質量は少なく、白血球の一部であるリンパ球が含まれています。 リンパ球には、ヘルパーT細胞、キラーT細胞、B細胞、ナチュラルキラー細胞など複数の種類があります。これらは、侵入してきた病原体を攻撃するというはたらきは同じですが、複数の菌に対処できるように、それぞれ攻撃相手となる外敵を違えています。 また、B細胞やT細胞、マクロファージ、樹状細胞などの免疫細胞は、胸腺、脾臓、リンパ節、パイエル板、扁桃、虫垂、赤色骨髄といった付随的なリンパ組織を足場に使って、からだを循環しています。