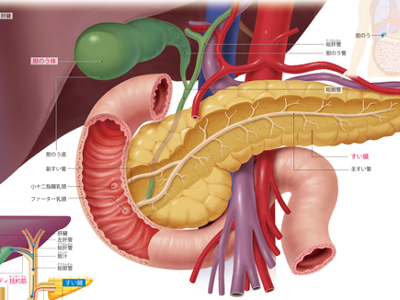
胆のう・胆道のはたらき
胆のうは、脂肪の消化・吸収を助ける胆汁を濃縮して、一時的に蓄えておくための器官です。 胆のうは、右上腹部のやや右寄り、肝臓の下側に位置する袋状の器官です。長さ7~10㎝、幅2.5~4㎝、容積は30~50mlほどで、洋なしのような形をしています。 胆のうの下には十二指腸とすい臓があり、これらは胆のう管、総胆管、主すい管を通してつながっています。 胆汁は肝臓の肝細胞でつくられています。肝臓内には胆汁が流れる管がいくつもあり、その管が合流して、総肝管と呼ばれる太い管になります。 総肝管を流れてきた胆汁は、胆のう管を通って胆のうへ運ばれ、一時的に貯蔵されます。そして、十二指腸に脂肪分の多い食物が入ってくると、胆汁は胆のうから排出され、胆のう管、総胆管を流れ、十二指腸乳頭部から放出されます。 総胆管と十二指腸がつながるところには、「オッディ括約筋」と呼ばれる筋肉があります。 オッディ括約筋は、必要に応じて閉じたり、開いたりするようになっています。胆のうが収縮して胆汁を絞り出すタイミングに合わせて、オッディ括約筋がゆるみ、胆汁が放出されるしくみになっています。 このように胆汁が流れる経路全体を胆道といいます。
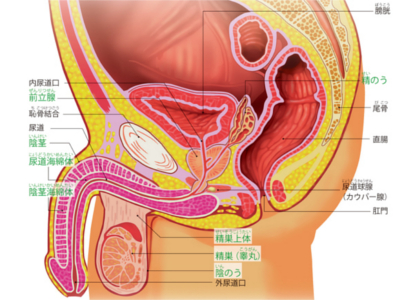
男性の生殖器のしくみ
男性の生殖器は、「外生殖器」と「内生殖器」に分かれます。 陰茎(ペニス)と陰のう部分を外生殖器といい、陰茎の根元から袋状の陰のうがぶら下がるような構造になっています。内生殖器は、精巣(睾丸)、精巣上体(副睾丸)、精管、精のう、前立腺からなり、精巣上体と精巣は陰のうの内部に位置します。 陰茎の内部は、尿道海綿体と陰茎海綿体で構成されてます。 陰茎は尿の排出と精液の排出という2つのはたらきをするため、尿道海綿体の中心には尿道が通り、また陰茎海綿体には、多くの細かい空洞が集まっており、その中心と上部には血管が通っています。 陰茎海綿体の細かい空洞が血液で満たされたとき、膨張して陰茎が勃起します。 精巣内部には、男性ホルモンと精子をつくる精細管という細い管が多数張り巡らされています。精細管は、精巣に連結された精巣上体のなかにも続いています。複数の精細管は精巣の出口付近で1本になり、精管にまとまります。 前立腺は、男性のみがもつ生殖器です。膀胱直下にある栗の実ほどの大きさの器官で、尿道を取り囲むように位置しています。器官全体が筋質に富んでいて、そのなかに腺(外腺、内腺)があります。 前立腺から分泌される前立腺液に、精のうから分泌された精のう液と精巣でつくられた精子が混ざり合って精液になり、射精されます。また、精液は前立腺内に貯蔵することもできます。 男性の長い尿道は、膀胱のすぐ下にある前立腺のところで圧迫を受けることがしばしばあります。男性は加齢とともに、大きさは違うものの前立腺が肥大化していきます。そのため尿道は細くなっていき、排尿に時間がかかるようになります。
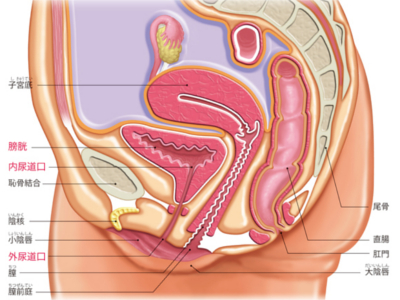
男性の尿道、女性の尿道
男性の尿道は長さが16~25㎝ほどあり、尿道外括約筋より膀胱側を「後部尿道」、前方を「前部尿道」といいます。 後部尿道は、周囲を「前立腺」に囲まれています。前立腺の先には、「尿道球腺(カウパー腺)」があり、多数の側管から粘液を分泌しています。 後面には「精丘」という部分が突出しており、そこに2本の「射精管」がつながっています。精丘の両側には、前立腺排泄管が多く開口しています。 男性の尿道は、膀胱にたまった尿を排出するための通路であると同時に、射精時の精液の通り道でもあります。 睾丸でつくられた精子は、精管を通って前立腺の内側から尿道に入り、前立腺から分泌された前立腺液とともに射精されます。このように、1つの器官が異なる2つの機能を担っているというのが、男性の尿道の大きな特徴です。 さらに、前立腺は加齢とともに肥大し、「前立腺肥大症」になる場合もあります。 女性の尿道は、長さが約3~4㎝と、男性にくらべ短いのが特徴です。尿道は、「膀胱頸部」から「膣前壁」の前面に沿うように走り、「膣前庭」につながります。 女性の場合、膀胱出口から尿道の途中にかけて内括約筋と外括約筋があり、ここで排尿をコントロールしています。 女性の尿道は、膀胱にたまった尿を体外に排泄するためだけの通路です。 女性の尿道は男性にくらべて短いので、構造上どうしても尿道口から細菌が侵入しやすくなっています。 そのため、膀胱に細菌が感染しておこる膀胱炎などがおこりやすいといえます。 健康な膀胱であれば、からだの防除機構が働いて、感染を防いでくれますが、抵抗力が弱っていると、「膀胱炎」をおこしやすくなります。
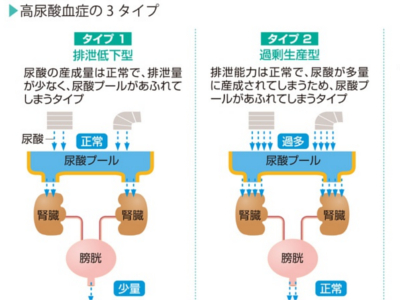
尿酸値検査の目的
高尿酸血症の有無をチェック 採血して、血液中に含まれる尿酸の量(尿酸値)を計ります。通常、尿酸の8割は尿とともに、残り2割は汗や便とともに排泄されるので、生産と排泄のバランスがとれていれば、尿酸値は基準値の範囲内におさまっています。 しかし、何らかの原因で生産と排泄のバランスが崩れると、血液中に尿酸が増え、尿酸値は上昇します。 ただ、尿酸値は食事や飲酒、運動などの影響を受けやすいものです。絶食、脱水、強度の運動、大量の飲食などで尿酸値は上昇するので、検査前は注意が必要です。また、薬の影響で尿酸値が低値になることがあります。 尿酸値の平均は、男性で約5.5mg/mg、女性で約4.5mg/dlです。基準値は2.1~7.0mg/dl以下とされています。尿酸が血液中に溶けることのできる限度は7.0mg/dlなので、7.1mg/dl以上は高尿酸血症となります。 尿酸値は、尿酸プールから尿酸があふれ出したときに高くなります。そして、尿酸プールがあふれる原因には、以下の3つのタイプがあります。 ①尿酸の排泄量が少な過ぎる (排泄低下型) ②尿酸が多くつくられ過ぎている (過剰生産型) ③過剰生産型と排泄低下型が混合している(混合型) 過剰生産型の原因としては、プリン体代謝の障害や、プリン体を多く含む食品のとり過ぎなどが考えられます。 一方、排泄低下型の原因としては、尿酸をろ過する腎臓の機能低下が考えられます。 両者のおおもとの原因ははっきり解明されていませんが、高尿酸血症は男性に圧倒的に多く、そのほかには遺伝的な体質や生活習慣、肥満や糖尿病が深くかかわっていることがわかっています。また、降圧薬の一種など薬の影響で尿酸値が高くなることもあります。 尿酸値が高いだけでは、これといった自覚症状はありません。しかし、高尿酸血症を放置していると、ある日突然、足の親指の激痛におそわれることがあります。「痛風」の発作です。高尿酸値の第一の問題点は、この痛風発作です。 7.0mg/dl以上の高尿酸値が長年にわたって持続していると、血液中に溶け切らなかった尿酸が、足の親指などの関節のなかで尿酸ナトリウムという結晶(尿酸結晶)をつくります。 尿酸結晶は体内で異物と認識され、白血球がこれを排除するため集まってきて、炎症をおこします。痛風発作とは、尿酸結晶を排除するためにおこった炎症なのです。 また、高尿酸血症は、全身にさまざまな合併症をもたらします。 まず、体内の尿酸が増えると、尿酸を排泄する腎臓や尿路に結晶がたまり、腎不全や腎結石、尿路結石などをおこしやすくなります。 さらに、高尿酸血症は糖尿病や肥満をはじめ、高血圧や脂質異常症などの生活習慣病を合併することが多く、結果、動脈硬化を促進し、脳卒中や心筋梗塞を引き起こすことがあります。
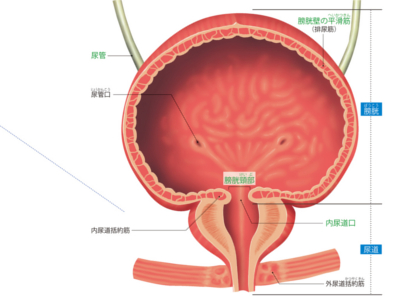
尿を蓄えて排泄する膀胱と尿道
膀胱は、腎臓でつくられた尿を一時的にためておく袋状の器官です。 位置は、恥骨の後方-。膀胱の後ろには直腸があり、女性では子宮と膣に接しています。 膀胱の上部には尿管が左右2つ開口しており、これを尿管口といいます。 また、下部の出口は内尿道口といい、その付近を膀胱頸部といいます。 膀胱の壁は、外側に平滑筋の層があり、内側は粘膜で覆われています。 平滑筋の層には伸縮性があり、膀胱が空のときは1㎝ほどの厚さがありますが、尿がたまってくると引き伸ばされ、3mmほどに薄くなります。 成人の膀胱の容量は約300~500mlです。膀胱はこれだけの尿を蓄える器官であると同時に、たまった尿を排泄する器官でもあります。 尿道は膀胱の尿の出口(内尿道口)と、体外への尿の出口(外尿道口)をつなぐ管状の器官です。 内尿道口の付近には、自分の意思とは無関係に働く"内尿道括約筋"と、自分の意思で働かせられる"外尿道括約筋"があります。 両方の括約筋をゆるめることで尿が尿道に流れ込み、外尿道口から排泄されます。 腎小体でつくられた原尿は尿細管で再吸収され、尿になります。この尿の輸送路を「尿路」といい、腎杯から、腎盂、尿管、膀胱、尿道までを指します。また、腎盂から尿管までを「上部尿路」、膀胱から尿道までを「下部尿路」と呼んでいます。 また、腎杯、腎盂、尿管の壁には平滑筋があり、蠕動運動による収縮の波で、尿を膀胱へと運んでいきます。
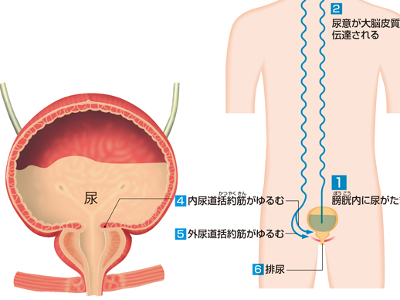
排尿のしくみ
膀胱は、腎臓から送られてきた尿を一時的に蓄えておく器官ですが、蓄えた尿を排泄する役目も担っています。 成人の膀胱は、300~500mlの尿を蓄えることができます。しかし、通常は200~300mlほど尿がたまると、尿意を感じます。 膀胱に尿がたまると、その情報は知覚神経や脊髄を通って大脳へ伝えられます。すると、大脳では排尿の指令が下り、膀胱の壁の平滑筋が反射的に収縮して膀胱の内圧が高まります。また、自分の意思とは無関係に働く内括約筋も自然にゆるみ、排尿の準備が整います。これを「排尿反射」といいます。 しかし、これだけで排尿がおこるわけではありません。尿意をもよおしてもトイレが見つからない場合などは、排尿をがまんしなければなりません。がまんを可能にしているのが、外括約筋です。 外括約筋は意思によってコントロールできる横紋筋です。この外括約筋を自力でゆるめることで、尿はからだの外へ排泄されます。 外括約筋はふだんは閉じたままになっているため、睡眠中などに膀胱がいっぱいになっても、勝手に排尿されることはありません。ただ、膀胱の壁や内括約筋の運動は、反射的に行われます。その反射中枢は脊髄の下部に存在しており、そこに出入りする神経が損傷されると、尿がもれ出す「尿失禁」になってしまいます。 また、乳幼児は脊髄の仙髄という部分での反射だけで排尿がおこりますが、脳の排尿中枢が発達するにしたがって、意思でこの反射をコントロールできるようになります。
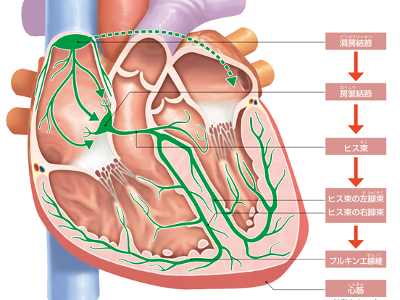
拍動のメカニズム
心臓は、心筋が規則的に収縮と弛緩を繰り返すことによって、一定のリズムで拍動を続けています。 心臓が休むことも大きく乱れることもなく、規則正しく拍動を続けていられるのは、"刺激伝導系"というメカニズムのおかげです。 刺激伝導系の発端は、心臓の運動の司令塔である"洞房結節(右心房の上端にある)"から「動け」という電気刺激の信号が発せられることです。 その信号は右心房の壁を通り、右心室との境界周辺にある房室結節に伝わります。さらに、そこからヒス束→プルキンエ線維(拍動の刺激を伝達する最終部分)に伝わり、最終的に信号に反応した心筋が収縮して拍動が生じます。 この電気信号は、房室結節でとてもゆっくりと伝えられるため、心房と心室では収縮に時間差ができます。 この時間差があることで、心房が収縮し、血液を心室に充満させ、次いで心室が収縮して血液を排出するという流れがスムーズに行われるのです。 血液の循環にあたって、避けなければならないのが血液の逆流です。そこで、血液が一方向だけに流れるように働いているのが、心臓内にある4つの弁です。右心房と右心室の間にある「三尖弁」、左心房と左心室の間にある「僧帽弁」、そして肺動脈への出口にある「肺動脈弁」、大動脈への出口にある「大動脈弁」がそれです。 心臓が静脈から血液を取り込むときには三尖弁と僧帽弁が開き、肺動脈弁と大動脈弁が閉じます。逆に、血液を送り出すときは三尖弁と僧帽弁が閉じ、肺動脈弁と大動脈弁が開くというように、交互に開閉を繰り返して血液の逆流を防いでいます。 安静時と運動時では、心拍数や心拍出量を調節する必要があります。 調節機能としては、心筋が引き伸ばされる力に比例して、心筋細胞自体が収縮力を増すこと。また、自律神経(交感神経、副交感神経)から発せられるシグナルによって、心筋がその時々に必要な心拍をおこし、血液を全身に送り出すことなどがあげられます。 からだの各部位に必要なだけの血液を送る調節は、安静時では毎分の心拍数が70回、心拍出量は5.5L程度ですが、激しい運動を行った直後には、毎分の心拍数は200回以上、血液の拍出量は25Lにも達します。
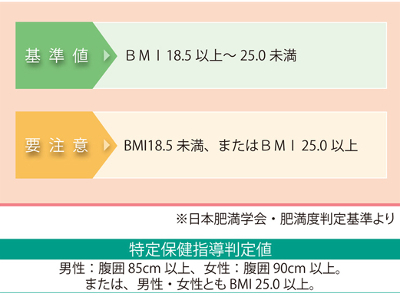
肥満度検査の目的
内臓脂肪蓄積・肥満の有無をチェック むかしは、体重測定だけで肥満の有無を判定していましたが、肥満と肥満がもたらす病気の関係が明らかになるにつれ、検査方法も変化してきました。 現在、肥満の判定に用いられているのは、「BMI」と「腹囲」です。BMIと腹囲を総合して、健康上問題となる肥満を判定します。 BMI(BodyMassIndex=ボディ・マス・インデックス)とは、国際的にも広く用いられている体格指数で、体重と身長からBMI値を割り出します。 肥満の定義上、本来は体脂肪量から判定すべきなのですが、BMIは体脂肪を反映することから、肥満を判定する一つの目安として用いられています。 腹囲は、とくに内臓脂肪の蓄積を知るのに有意な検査で、メタボリックシンドロームの診断基準項目の一つにもなっています。 正確には、腹部CT検査などで、内臓脂肪面積が100c㎡以上ある場合に、内臓脂肪型肥満と診断されるのですが、腹囲は内臓脂肪の蓄積(内臓脂肪面積)を反映することから、こちらも肥満判定に用いられています。 BMIや腹囲が基準値を外れる要因、つまりは肥満の要因には、遺伝的素因や性差も関与していますが、何よりも大きいのは生活習慣です。 食べ過ぎによる摂取エネルギーの過剰、運動不足による消費エネルギーの不足が、エネルギー収支のバランスを崩し、体脂肪や体重の増加をまねきます。 また、肥満をまねく生活習慣の下地にはストレス、睡眠不足、自律神経やホルモンバランスの乱れなども関係しています。これらが過食を招いたり、太りやすい体質をつくる場合も少なくありません。 中年以降に太りやすくなる原因としては、基礎代謝の低下があげられます。 基礎代謝とは、呼吸や睡眠、消化など、生命を維持するための活動に必要な最低限のエネルギーのことです。 年をとると活動量が減り、筋肉が落ち、また若い頃のように成長に必要なエネルギーもいらなくなります。 こうして基礎代謝は老化に伴い低下していくのですが、さらに運動不足などが加わると、基礎代謝の低下にも拍車がかかります。 基礎代謝は成人で平均1200kcalとされており、これより低下すればするほど、エネルギー収支のバランスが崩れて太りやすくなります。 肥満、とくに内臓脂肪の蓄積は、さまざまな生活習慣病を合併することで知られています。具体的には脂質異常症をはじめ、糖尿病、高血圧、高尿酸血症、脂肪肝、動脈硬化など。さらには脳卒中や心筋梗塞などの引き金となるといわれています。 また、近年はメタボリックシンドロームの概念からも、内臓脂肪型肥満が問題視されています。 脂肪細胞からは、アディポサイトカインと呼ばれる生理活性物質が分泌されています。 アディポサイトカインには、血糖値の上昇、脂質異常の促進、血圧の上昇にかかわる悪玉アディポサイトカインと、動脈硬化の抑制や糖代謝の改善に働く善玉アディポサイトカイン(アディポネクチンという)があり、健康な体内では善玉と悪玉のバランスが保たれています。 しかし、内臓脂肪が蓄積した状態では、善玉であるアディポネクチンの分泌が低下し、悪玉アディポサイトカインの分泌が過剰になるのです。 このアンバランスが生活習慣病の連鎖を引き起こし、動脈硬化を促進させると考えられています。 そのほかにも、内臓脂肪、皮下脂肪にかかわらず、肥満を放置していると、ひざや腰などに過剰な負荷がかかり続けるため、膝関節症などの運動器疾患をもたらします。 また、睡眠時無呼吸症候群や、女性では月経異常など婦人科系疾患との関連も指摘されています。
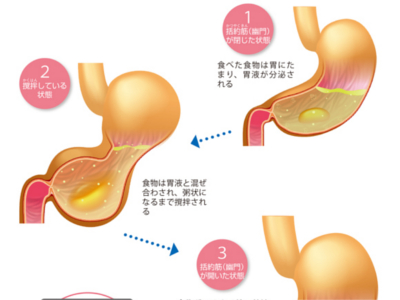
平滑筋・胃の蠕動運動をつかさどる筋肉
平滑筋でできた3層構造の筋層は、胃を伸び縮み可能な臓器に仕立てていると同時に、いわゆる胃の蠕動運動を生み出しています。 胃の蠕動運動とは、3層の筋肉が縦、横、斜めに収縮・弛緩を繰り返すことによって生じるうねりが波のように伝わっていく運動のことです。 この蠕動運動により、食道から送られた食べ物は噴門から幽門まで運ばれ、その間に食べ物と胃液が混ぜ合わされて粥状になります。
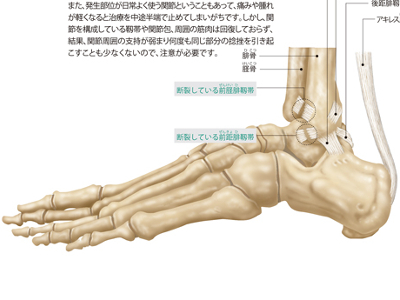
骨・関節の異常(骨粗鬆症/関節リウマチ/脱臼/捻挫)
骨・関節に生じるトラブルの代表は、「骨粗鬆症」と、複数の関節に左右対称の関節炎を引き起こす「関節リウマチ」です。どちらも、中高年に多くみられます。 骨を硬く充実させている骨塩(リン酸カルシウムなど)は加齢とともに減少していきます。その減少が過度に進んで、骨の中身がスカスカになり、骨折しやすくなった状態が骨粗鬆症です。 骨粗鬆症の影響が、早い時期から現れるのが"脊椎骨"です。身長が縮んだり、腰痛がおきたり、背中や腰が曲がるなどの症状が現れ、進行すると、上半身の重みで脊椎に圧迫骨折がおきることもあります。また、つまずくなど、ちょっとしたことで大腿骨や手首、腕の付け根を骨折することもよくあります。 骨粗鬆症は、閉経後の女性に多くみられます。これは女性ホルモンのエストロゲンの分泌が減少し、骨吸収がすすむためです。 今もなお原因解明の途上にある病気ですが、自己免疫による炎症が関与していると考えられています。 関節は関節包という「袋」で覆われています。その内側にある滑膜という部分から関節をスムーズに動かすための関節液が分泌されています。この滑膜に炎症がおこると、滑膜が増殖して軟骨や骨を侵食して破壊してしまい、やがて関節全体が変形して、その機能が障害されていきます。 炎症が進行、悪化すると骨の破壊や関節機能の障害はもとより、心臓、肺、腎臓などの器官への合併症を引き起こすこともあります。 関節組織には骨と骨が向かい合っている面があり、この面の位置関係が外的な力や病的な原因で本来の状態からずれてしまった状態を「脱臼」といいます。 外力により発生する脱臼を「外傷性脱臼」といいます。全身の関節でおこりますが、主に肩鎖(けんさ)関節、肩関節、肘(ちゅう)関節、指関節など上肢の関節に多くみられます。 病的な原因の脱臼は、化膿性関節炎などが原因で関節内に膿がたまってしまい、関節包が過度に伸張した状態になったり、慢性関節リウマチで靱帯や関節包がゆるんでしまうとおこります。 また、一度脱臼をおこした関節は、支える組織の修復が不十分な場合、軽微な外力で脱臼を繰り返してしまうことがあります。これを「反復性脱臼」といいます。 脱臼の症状は、弾発性固定(関節が動かない)、関節部の変形や疼痛、腫脹(しゅちょう)を伴います。発生頻度は青・壮年に高く、小児や高齢者では比較的低くなっています。小児や高齢者の骨は青・壮年に比べて硬度が低く、外力が働いた場合に脱臼ではなく骨折をおこすためと考えられています。 捻挫は、関節が可動域を超える運動をしいられて、一時的に偏位する(一方に偏る)ことによっておこります。 骨と骨をつないでいる関節は、衝撃が集まりやすく障害を受けやすい部位です。具体的には、関節を包む関節包や、関節を補強する靱帯が損傷します。 関節は動かせる範囲が決まっており、継続して力のかかる動きには弱いため、運動時に限らず日常生活でも捻挫はよく引き起こされます。"むち打ち症""突き指"などは日常生活でおこる捻挫の代表例です。 捻挫をおこすと、患部に熱感や腫脹、痛みなどを伴う炎症が発症します。損傷が重度のケースでは、骨折や靱帯断裂があり、これらは放置すると、運動障害や関節の軸変形になる可能性があるので、自己判断に頼らずに初期の診断をしっかりと行う必要があります。 また、発生部位が日常よく使う関節ということもあって、痛みや腫れが軽くなると治療を中途半端で止めてしまいがちです。しかし、関節を構成している靱帯や関節包、周囲の筋肉は回復しておらず、結果、関節周囲の支持が弱まり何度も同じ部分の捻挫を引き起こすことも少なくないので、注意が必要です。