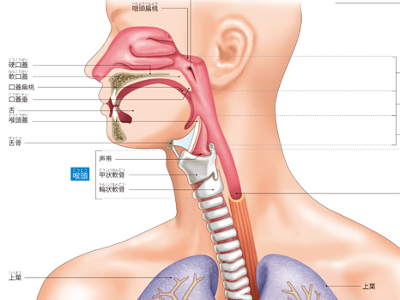
呼吸器のしくみ
通常「のど」と呼ばれている部分は、口腔、鼻腔、食道上部の咽頭、気管上部の喉頭までを指します。 のどは、呼吸器官としては外気との出入口にあたり、酸素を取り入れ、二酸化炭素を排出するはたらきをしています。また、食べ物の通り道、声を出すための器官という複数の役割も担っています。そして、外気から取り込まれた空気は、喉頭からさらに気管の奥へ送られます。 気管は、のどと肺をつなぐ管状の部分で、軟骨と筋肉でできています。気管は下端が2本に分岐しており、分岐から先を「気管支」と呼びます。 気管支は、左右の肺まで続く主気管支、肺の中で細かく分岐する細気管支からなります。 肺は、脊椎、肋骨、胸骨でつくられた鳥かご状の胸郭で囲まれている、リーフ型をした袋状の呼吸器官です。左右の肺は対称ではなく、右肺は上葉、中葉、下葉の3つに分かれているのに対し、左肺は近くに心臓があることから上葉、下葉のみで、右肺に比べて小さめにできています。内部では、気管支、肺動脈、肺静脈がすみずみまでのびています。 呼吸器経路で運ばれてきた空気は、肺の中の呼吸細気管支と呼ばれるいちばん末端の気管支から、酸素と二酸化炭素の交換を行う肺胞まで到達します。
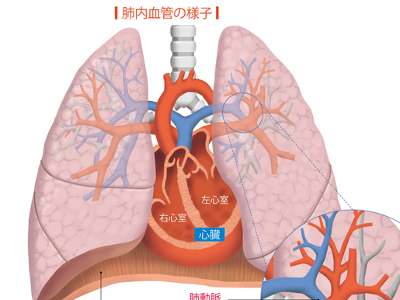
呼吸をつかさどる気管・気管支・肺
喉頭から肺へのびる気管は、直径約15mm、長さ約10㎝―。軟骨と筋肉でつくられている管状の器官です。 私たちは、呼吸が止まると生命を維持することができません。そのため空気の通り道となる気管は、管をガードするように気管軟骨というU字形の軟骨が積み重なり、気管が狭まらないよう確保されています。 気管から枝分かれした2本の気管支(主気管支)は、右肺と左肺に分かれ、さらに肺のなかで20回ほど分岐を繰り返して肺のなかに広がっています。 分岐した気管支は先端から末端へ向かって、細気管支、終末気管支、呼吸気管支、肺胞管となり、終点は肺胞がブドウの房のようにつながった形状になっています。 呼吸筋の作用による肺の拡張で、鼻や口から空気を吸い込むと、空気は咽頭で合流し、気管から左右の肺へ運ばれ、最終的に肺胞へ送られます。 途中、気管や気管支の内面の粘膜や線毛が、通過する空気中の異物、細菌などを捕らえます。このように気管や気管支は、空気清浄機のように空気中の異物をろ過しつづけ、清浄な空気を肺へ送るのです。途中で捕らえられた異物や細菌は、咳やくしゃみ、痰と共に口や鼻から排出されます。 肺は脊椎、肋骨、胸骨で囲まれた臓器です。 灰は呼吸を通じて、空気から酸素を体内に取り込むという、大切な役割を担っています。 しかし、肺は自らの力で空気の出し入れはできず、胸壁の拡大・縮小にしたがって空気の吸入・排出を行っています。 また、肺の表面を覆う胸膜という軟らかい膜が、胸壁と肺との間で起こる衝撃を緩和しています。 肺の構成は上葉、中葉、下葉、の3つに分かれた「右肺」、上葉、下葉に分かれた「左肺」の2つで1対になります。 左肺が右肺よりも少し小さいのは、心臓が近くにあるためです。 肺のなかは気管支と心臓からつながる肺動脈、肺静脈がすみずみまでのびていて、それぞれが肺胞に入り込んでいます。 気管支が分岐した呼吸細気管支の末端に、ブドウの房のように複数ある小さな袋が肺胞です。 一つ一つの肺胞の外側には、肺動脈、肺静脈からそれぞれ分岐した肺胞毛細血管が走っていて、この毛細血管内の血液中二酸化炭素と、肺胞内の酸素がガス交換を行っています。 一つひとつの肺胞は微小ですが、左右2つの肺に約6億もの肺胞が広がり、その表面積は60㎡にも及ぶといわれます。 肺には2種類の血管があります。1つは血液ガス交換をするための「機能血管」で、心臓の右心室から出ている肺動脈から肺胞までをつないでいます。ガス交換をしたのちに肺静脈となり、心臓の左心室へつながります。 もう1つは、肺そのものを養っている「栄養血管」です。栄養血管へは直接大動脈から血液が送られ、大静脈へ戻っていきます。 肺の役割は、血液に酸素を送り、血液から二酸化炭素を受け取るという、血液中の"ガス交換"です。 ガス交換を行うのは、気管支の末端とつながる"肺胞"です。 安静時、直径約0.2mmの袋状の肺胞は、壁も非常に薄く、表面を網の目のように走る肺胞毛細血管と肺胞との間で、酸素と二酸化炭素の交換を行います。 このガス交換時、赤血球に含まれるヘモグロビンのはたらきが重要となります。 ヘモグロビンは、血中の酸素が濃いところでは酸素と結合し、薄いところでは酸素を放出します。 また、二酸化炭素が濃いと二酸化炭素と結合し、薄いと放出するはたらきも併せもっています。 全身から肺に戻ってきた二酸化炭素を多く含んだヘモグロビンは、肺のなかで二酸化炭素を放出し、新しい酸素を取り入れて、再び全身へと出ていきます。 そして、酸素を必要とする細胞をみつけると、ヘモグロビンは間質液という組織間液のなかに酸素をうつし、細胞はそこから酸素を受け取ります。 逆に細胞からは間質液中に不要となった二酸化炭素が排出され、それが血液に取り込まれて肺に運ばれていきます。 肺胞内のガス交換を「外呼吸」、全身の細胞とのガス交換を「内呼吸」といいます。 全身から心臓に戻された二酸化炭素を含んだ血液は、肺内で新たな酸素を受け取り、再び勢いよく全身に送り出されていきます。
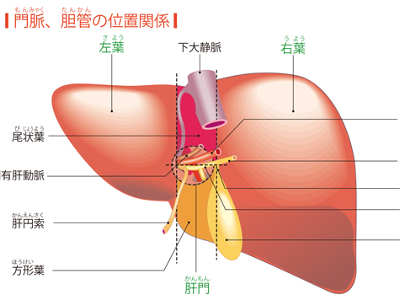
人体最大の臓器―肝臓
肝臓は、重さ約1.5㎏にもなる人体最大の臓器です。上部は横隔膜に、下部は胆のう、胃、十二指腸に接しており、多量の血液を含んでいるため、牛や豚のレバー同様、赤褐色をしています。 肝臓は一見、1つのかたまりのように見えますが、正確には左右2つに分かれており、これを右葉、左葉といいます。 また、多くの臓器では、動脈と静脈の2本の血管が出入りしていますが、肝臓にはもう1本、「門脈」という血管が通っています。 門脈とは胃や腸、すい臓、脾臓、胆のうなどから出た静脈が集まった血管です。肝臓の場合、必要な血液の約80%が門脈から肝臓に入ってきます。 肝臓は、「肝小葉」という直径1mmほどの小さな肝臓組織の集合体です。 肝小葉の周辺の結合組織には、俗に"三つ組"と呼ばれる肝動脈や門脈、胆管の枝が通っており、血液を取り込んだり、胆汁を運び出したりしています。また、肝小葉の中心には肝静脈につながる中心静脈が通っています。 肝小葉をつくっているのは、肝細胞と呼ばれる細胞で、その数は2500億~3000億個もあり、肝機能の中心的な役割を担っています。 肝臓は手術で70%くらいを切除しても、約4カ月で元の大きさに戻り、機能も回復します。これを「肝再生」といいます。 肝細胞の再生能力には、染色体の数が関係しているといわれています。通常の細胞は染色体が46本であるのに対し、肝細胞には染色体を通常の2倍、3倍、4倍ももつものが多く存在します。このことが、驚異的な肝再生を可能にしていると考えられています。
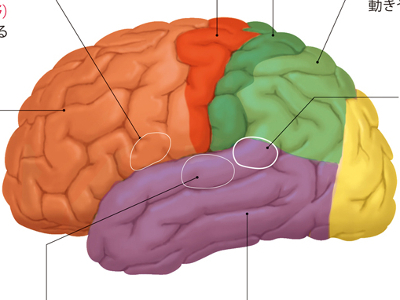
大脳皮質の構造と活動
大脳は、前頭葉、頭頂葉、後頭葉、側頭葉という4つの部位に分けられます。それぞれの表面は、大脳皮質という神経細胞の薄い層に覆われています。 大脳皮質には、「領野」と呼ばれる専門的な機能をもつ領域があります。 領野では、からだの各部位から送られてきた情報を判断し、情報に対応するからだの各部位に動作などの指令を送ります。
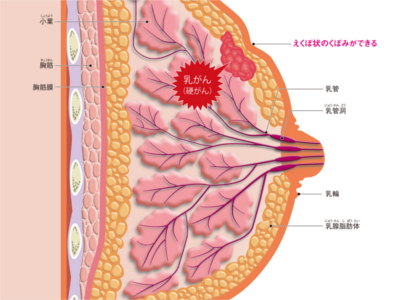
乳がん
女性に多くみられるがんの代表格―乳がん。その約90%は乳腺の乳管から、約5~10%は腺小葉から発生します。乳がんはしだいに乳腺の外に広がっていきます(浸潤がん)。また、リンパ管や血管を通ってわきの下のリンパ節(腋窩リンパ節)やその周辺のリンパ節に転移することもあります。 非浸潤(ひしんじゅん)がん 発がんしたものの、がんが乳腺内にとどまっているもの。極めて早期の乳がん 浸潤がんⅠ期 腫瘤の大きさが2㎝以下で、同じ側の腋窩(えきか)リンパ節に転移がないもの Ⅱ期 触っても腫瘤がわからない、または2㎝以下の大きさでも同じ側の腋窩リンパ節に転移があってさわると硬い。あるいは、同じ側の腋窩リンパ節転移の有無にかかわらず、腫瘤が2.1~5㎝のもの Ⅲa期 腫瘤が2㎝以下の大きさでも同じ側の腋窩リンパ節に転移があり周囲の組織に癒着している。あるいは、腋窩のリンパ節転移はないが胸骨内側のリンパ節膨張のあるもの Ⅲb期 腫瘤の触知や大きさにかかわらず、同じ側の鎖骨下または鎖骨上リンパ節への転移や上腕部にむくみがある。または腫瘤の大きさ、同じ側の腋窩・鎖骨下・鎖骨上リンパ節の転移、上腕部のむくみの有無にかかわらず、腫瘤が胸郭に達するか、同じ側の乳房の皮膚にむくみ、浸潤、潰瘍などの病変がみられるもの Ⅳ期 乳房以外の皮膚への浸潤、反対側の乳房やリンパ節、肺、胸膜などの遠隔転移があるもの
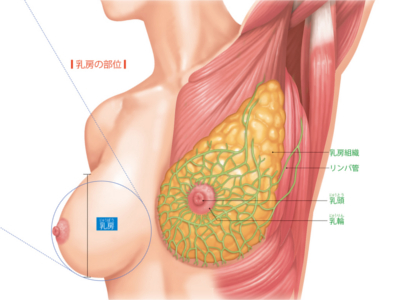
乳房の役目とメカニズム
左右1対の乳房は、育児のための"乳汁"をつくる乳腺組織を脂肪組織が取り巻き、リンパ管が多数通る構造を有しています。 乳房の表面はふくらんで、半球状になっており、中央付近には周囲よりも色の濃い乳輪があります。 乳汁は、乳腺組織にある腺房細胞でつくられます。この腺房細胞が複数集まると腺房となり、さらに腺房が複数集まると乳腺小葉という、房状の組織になります。 乳腺小葉の外周には、毛細血管が張り巡らされ、この血液から乳汁がつくられます。 これが乳腺小葉につながった乳管を通り、乳頭(乳首)へ運ばれます。乳首近くの乳管には乳管洞というふくらみがあり、ここは乳管から運ばれた乳汁を蓄える場所になっています。
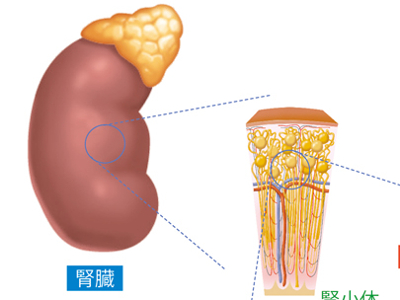
ネフロンのしくみ
腎臓の主なはたらきは、血液をろ過して尿をつくることですが、その中枢ともいえるシステムが「ネフロン」です。 ネフロンとは、糸球体とボーマンのうからなる腎小体と、腎小体から続く尿細管までを一つの単位として表わす言葉です。 腎臓はネフロンの集合体であり、左右の腎臓にはそれぞれ約100万個、合計約200万個ものネフロンが存在するといわれています。 ただし、常に働いているのは、ネフロン全体の6~10%ほどです。ネフロンは交代で働くようになっており、かなりの余裕をもって機能しているといえます。 そのため、腎炎などの病気でネフロンの機能の一部が失われても、残りのネフロンによって機能はカバーされます。 ネフロンの糸球体は、毛細血管が糸玉のように丸く集まってできています。大きさは0.2mmほどで、かろうじて肉眼で見ることができます。 腎臓に流れ込んだ血液は、糸球体の毛細血管を通過する間にろ過されます。毛細血管の壁は3層構造になっており、内側から「毛細血管内皮細胞」「糸球体基底膜」「足細胞」といいます。 毛細血管内皮細胞には、直径50~100mmほどの孔がたくさん開いているため、透過性が高くなっています。糸球体基底膜は、細かな線維が絡み合っており、また、足細胞には約5~10mmの小さな孔があるため、赤血球・白血球・血小板やたんぱく質などの大きな分子は通過できません。 糸球体は、血液を段階的にろ過するシステムになっています。 糸球体でろ過された原尿は、皮質と髄質のなかを複雑に走る尿細管で再吸収されます。 尿細管は、糸球体を出て皮質から髄質に向かう「近位尿細管」「下行脚」、Uターンして皮質に向かう「上行脚」「遠位尿細管」と続きますが、ここまではほかの尿細管との分岐や合流が一切ない1本道です。 遠位尿細管の最後は集合管に合流します。 集合管では、ホルモンなどの作用を受けて、最終的な尿の成分調整が行われます。たとえば、脳下垂体から分泌されるバソプレシンというホルモンは、集合管の細胞膜に働きかけて、水を通しやすくします。結果、水が再吸収され、尿が濃縮されて濃い尿がつくられます。 こうして原尿の約1%が尿として腎杯に注がれ、腎盂を通って尿管へと運ばれます。