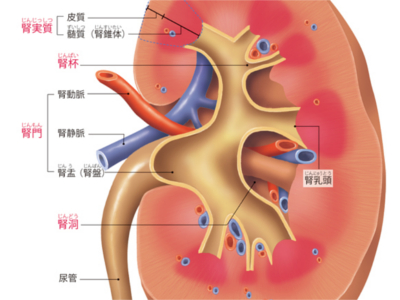
腎臓のはたらき
腎臓の役割は血液から老廃物や余分な水分、塩分などを取り出すことです。 腎臓は横隔膜の下、背骨をはさんで左右に1つずつあります。重さは約150g、握りこぶしよりやや大きく、縦の長さが約10㎝、幅約5~6㎝で、そら豆のような形をしています。 腎臓には、尿をつくるため、心臓から多量の血液が絶えず送り込まれています。そのため、色は暗赤色をしています。 腎臓を縦割にしてみると、実質(腎実質)と空洞(腎洞)からなっていることがわかります。実質の外側の領域を「皮質」、内側の領域を「髄質」といいます。 皮質には心臓から送られて来た血液をろ過する「腎小体」があります。腎小体でこされた成分のうち、有用なものは髄質で再吸収されます。 髄質は十数個の円錐状のかたまりが集まったもので、一つ一つのかたまりは、その形状から「腎錐体」と呼ばれています。 再吸収された尿は、腎錐体の先端にある「腎乳頭」から流れ出し、この尿を受け取るのが、「腎杯」という小さなコップ状の袋です。 腎杯は、根元のところで互いにつながりながら、やがて「腎盂」という一つの広い空間になります。 尿は腎盂から尿管を通って、膀胱へと運ばれます。 皮質には、左右の腎臓に約100万個ずつといわれるほど膨大な数の腎小体があります。 1個の腎小体は、「糸球体」と「ボーマンのう」からなっています。糸球体は毛細血管が球状に集まったもので、糸球体を囲んでいるのが、ボーマンのうという袋状の器官です。 糸球体でろ過された尿はボーマンのうに排泄され、ボーマンのうに続く尿細管に流れ込みます。尿細管は皮質と髄質のなかをあちこち走りながら、最後は「集合管」に合流します。 心臓から排出された血液は、大動脈を経て、左右の腎動脈から腎臓へ流れ込みます。心臓が送り出す全血液の約4分の1が、常に腎臓へ送られています。 腎動脈は腎臓のなかでいくつか枝分かれしながら、最後は「糸球体」の毛細血管に収斂されます。

腎臓・尿検査の目的
尿たんぱく・尿糖・尿潜血・尿沈渣は、主に腎臓や尿路の機能の障害を調べるための検査です。 血液中のたんぱくは、腎臓の糸球体でろ過され、99%以上は尿細管で再吸収されて血液に戻り、残りの約1%が尿中に排泄されます。尿たんぱくでは、この尿中のたんぱくの量を調べます。 尿糖では、血液中から尿中にもれ出したブドウ糖を調べる検査です。糖尿病の有無を調べる代表的な検査です。 尿潜血は、主に腎臓や膀胱、尿道など、尿の通り道の出血を調べます。 尿沈渣とは、採取した尿を遠心分離機にかけて沈殿してくる固形成分を調べる検査で、尿たんぱくや尿糖、尿潜血などで異常がみられたときに、尿中に出てくる細胞や細菌などをくわしく調べるために行われます。 尿たんぱく(定性検査)は、試薬や試験紙を使って行われます。そして、試薬や試験の色が変わらなければ「陰性」、異常なしとされます。定量検査で1日100mg以下であれば問題はありません。 尿糖(定性検査)、尿潜血も尿たんぱく同様、試験紙の変色具合で判定されます。色が変わらなければ「陰性」、異常なしです。尿糖の定量検査の基準値は、1日1g以下です。 尿潜血で「陽性」となった場合は、尿沈渣で尿中の赤血球数を調べます。1視野(400倍)に赤血球が1個以内、白血球が3個以内、上皮細胞や結晶成分も少量であれば、異常なしとされます。 尿たんぱくで陽性となる主な原因は、腎臓や尿路の機能異常や尿路感染症などです。腎炎、腎盂腎炎、膀胱炎、糖尿病性腎症、腎硬化症、ネフローゼ症候群、などが考えられます。そのほかにも、慢性関節リウマチなどの膠原病で、尿たんぱくが異常値を示すことがあります。また、妊娠中に尿たんぱくがみられる場合は、妊娠中毒症が疑われます。 尿糖が陽性となる原因の大半は糖尿病です。そのほかにも、甲状腺機能亢進症などのホルモン異常、腎性糖尿などが考えられます。 尿潜血が陽性になる原因の病気には、腎臓の外傷、特発性腎出血、腎腫瘍、腎結核、腎結石、急性腎炎、尿管結石、尿管腫瘍、膀胱炎、膀胱結石、前立腺炎などがあります。 尿沈渣は、異常となった成分によって関係する病気が異なりますが、急性腎炎、慢性腎炎、腎結石、尿路結石、尿路感染症、痛風、閉塞性黄疸、急性肝炎、悪性腫瘍、白血病などが考えられます。
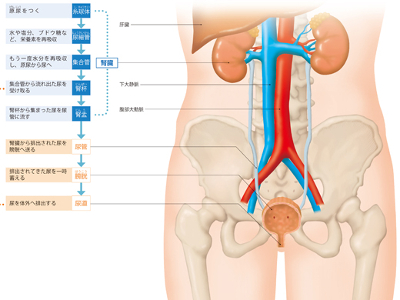
腎臓・泌尿器のしくみとはたらき
泌尿器とは、心臓から送り出された血液から余分な水や老廃物をこしとり、尿として排泄するまでのしくみにかかわる器官をいいます。 具体的には尿をつくる腎臓、腎臓でつくられた尿を運ぶ尿管、尿を一時ためておく膀胱、尿を体外へ排出する尿道からなり立っています。 男性と女性とでは、尿道のつくりが異なります。男性の尿道は長さが16~25㎝ほどあり、排尿と射精の2つの役割を担っています。一方、女性の尿道は長さが3~5㎝ほどと短く、その役割は排尿だけです。 男女ともに、膀胱の出口付近には"内括約筋"と"外括約筋"という筋肉があり、2つの括約筋が収縮することで尿のもれを防いでいます。 心臓から腎臓へ送られた血液は、「糸球体」の毛細血管に流れ込み、分子の大きい赤血球やたんぱく質などはここでろ過されます。分子の小さい水やブドウ糖、アミノ酸、カリウム、ナトリウム、尿酸、クレアチニンなどの老廃物は原尿(尿のもと)となり、糸球体から続く「尿細管」に送られます。糸球体では、1日約150~200Lもの原尿がつくられますが、実際に尿として排出されるのは原尿の約1%ほどです。
腎臓・泌尿器の病気の仕組み(腎がん・急性腎炎・尿路結石など)
腎臓は尿をつくるだけでなく、体液に含まれるナトリウムやカリウムなどの成分を調節したり、赤血球の産生を促すホルモンや血圧を調節するホルモンをつくるなど、多様なはたらきを担っています。そんな腎臓にダメージを与えるのが「腎炎(糸球体腎炎)」や腎臓のがんです。 また、「尿路結石」や「腎不全」、「前立腺肥大」がおこると、尿が出にくくなったり、出なくなったり、逆に頻尿になったりと、排尿に異変が生じます。 腎臓の中心部にある腎盂は尿を尿管へ送る通路です。この腎盂で発生するのが腎盂がんです。腎盂は移行上皮と呼ばれる粘膜で構成されており、がんはここで発生します。尿管も移行上皮で構成されているため、腎盂がんに尿管がんを合併することも少なくありません。 腎臓の尿細管の上皮細胞から発生するがんで、腎臓にできるがんの約9割を占めるといわれています。腎細胞がんは静脈へ侵入して広がる傾向があり、腎静脈から下大動脈へと腫瘍血栓をつくって、心臓の右心房へ達することもあります。 腎炎の一種である急性糸球体腎炎は、腎臓以外のところで感染がおき、その後、感染した病原体に対する免疫反応が糸球体を障害していくというものです。不要なものをこしとる毛細血管の"基底膜"という部分に、感染した病原体とこれに立ち向かう物質が結合した"免疫複合体"が沈着して炎症がおきます。すると、基底膜が分厚くなったり、毛細血管の内皮細胞が壊死するなどの異変が発生します。 急性腎不全は①血圧低下や全身の血流量低下、②重い急性腎炎や尿細管の閉塞など、③尿路以降の病変(腎臓から下の尿路結石など)が原因で数時間から数日の間に腎機能が著しく低下した状態です。1日の尿量が400ml以下になります。 慢性腎不全は糖尿病や慢性糸球体腎炎などの腎臓病が原因で、糸球体の能力が50%以下になった状態です。クレアチニンクリアランスという検査の数値が30~50ml/分になったころから、夜間の多尿などの症状が現れます。 ①ネフロンの壊死が始まり、その機能が中程度に障害された状態 ②ネフロンの壊死が進んだ状態。腎機能はかなり低下する 尿路結石 尿路結石は、尿の通り道である尿路に結石ができる病気の総称。結石がある場所により、 腎杯結石、腎盂結石、尿管結石、膀胱結石、尿道結石に分類されます。 進行過程 第1期 さほど肥大は進んでいないが、膀胱・尿道が刺激されるため下腹部に不快感がある。また、頻尿(とくに夜間の頻尿)がみられたり、排尿してもまだ尿が残っているような感じがする。 第2期 結節性腫瘤が中等度に肥大。尿が出るまでに時間がかかったり、排尿が終わるまでに時間がかかるようになる。残尿感、頻尿も強くなる。また、膀胱に尿が残るようにもなる。 第3期 前立腺全体が肥大すると尿道は閉じてしまう。膀胱の残尿量は300~400mlとなり、膀胱が拡大。残尿量がさらに増えると自分の意思で尿を出すことができず、絶えず尿が少量ずつもれ出る状態になる。
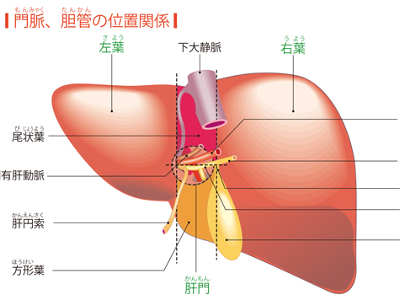
人体最大の臓器―肝臓
肝臓は、重さ約1.5㎏にもなる人体最大の臓器です。上部は横隔膜に、下部は胆のう、胃、十二指腸に接しており、多量の血液を含んでいるため、牛や豚のレバー同様、赤褐色をしています。 肝臓は一見、1つのかたまりのように見えますが、正確には左右2つに分かれており、これを右葉、左葉といいます。 また、多くの臓器では、動脈と静脈の2本の血管が出入りしていますが、肝臓にはもう1本、「門脈」という血管が通っています。 門脈とは胃や腸、すい臓、脾臓、胆のうなどから出た静脈が集まった血管です。肝臓の場合、必要な血液の約80%が門脈から肝臓に入ってきます。 肝臓は、「肝小葉」という直径1mmほどの小さな肝臓組織の集合体です。 肝小葉の周辺の結合組織には、俗に"三つ組"と呼ばれる肝動脈や門脈、胆管の枝が通っており、血液を取り込んだり、胆汁を運び出したりしています。また、肝小葉の中心には肝静脈につながる中心静脈が通っています。 肝小葉をつくっているのは、肝細胞と呼ばれる細胞で、その数は2500億~3000億個もあり、肝機能の中心的な役割を担っています。 肝臓は手術で70%くらいを切除しても、約4カ月で元の大きさに戻り、機能も回復します。これを「肝再生」といいます。 肝細胞の再生能力には、染色体の数が関係しているといわれています。通常の細胞は染色体が46本であるのに対し、肝細胞には染色体を通常の2倍、3倍、4倍ももつものが多く存在します。このことが、驚異的な肝再生を可能にしていると考えられています。
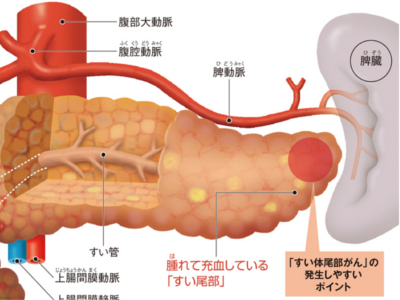
すい臓の病気の仕組み(すい炎/すいがん/糖尿病)
すい臓は胃の後ろにあります。そのためすい炎やすいがんになると、上腹部の痛み・不快感のほか、食欲不振、消化吸収障害などが生じます。 急性すい炎と慢性すい炎があります。前者はすい臓が分泌する消化酵素(すい液)によって自身を消化してしまうもので、上腹部の激痛、発熱、吐き気・嘔吐などの症状がみられます。後者は、炎症によりすい臓の機能を担う細胞(実質細胞)が壊れて抜け落ち、その部分が線維化した状態です。発症当初は上腹部痛がありますが、病気が進むと痛みは軽減し、その代わりに消化吸収障害、糖尿病などを引き起こします。 すい臓から発生する悪性腫瘍で、約9割はすい管(すい臓のなかを網の目のように走る細い管)の細胞から発生します。初期には無症状または上腹部の不快感、食欲不振がみられる程度ですが、進行すると上腹部や背中の痛み、黄疸、腹部のしこりなどが現れます。また、糖尿病を発症することもあります。 軽い急性すい炎ではすい臓がむくんで腫れます。重症では消化酵素が細胞膜や血管などを破壊し、出血や赤黄色のまだら模様がみられます。
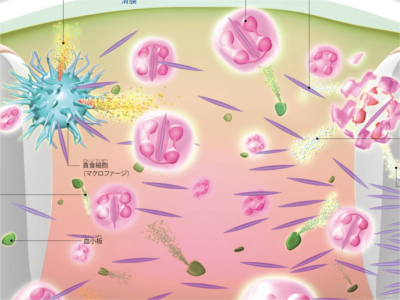
通風のメカニズム
ある日突然、足の親指の付け根の関節が赤く腫れ、激烈な痛みに襲われる―。痛風発作がおこる背景には、血液中に過剰にあふれ出した尿酸があります。症状は1週間から10日ほどでおさまりますが、油断すると再び同じような発作を繰り返すようになり、やがて腎臓などの内臓も障害されていきます。 血液中の尿酸値が高くなると、余分な尿酸がナトリウム結合して「尿酸塩結晶」がつくられ、関節軟骨やその周辺に沈着します。尿酸塩結晶が関節液中にはがれおちると、体の防御機能を担う白血球の一つである「好中球」を中心とした血液細胞は、結晶を排除しようとして、炎症反応がおこります。これが、激痛や腫れといった痛風発作の原因です。 尿酸塩結晶に攻撃を仕掛けた好中球は、たんぱく分解酵素を含むファゴリソソーム内に尿酸塩結晶を取り込むものの、分解できずこわれてしまいます。このときに関節液中に放出されるリソソーム内の酵素が炎症をおこすもっとも重要な因子です。他にも、血小板からセロトニン、マクロファージからインターロイキン、好中球から活性酸素などさまざまな物質の放出が炎症に関係しています。
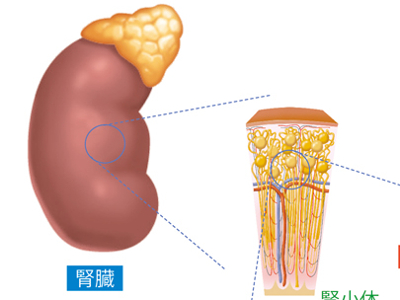
ネフロンのしくみ
腎臓の主なはたらきは、血液をろ過して尿をつくることですが、その中枢ともいえるシステムが「ネフロン」です。 ネフロンとは、糸球体とボーマンのうからなる腎小体と、腎小体から続く尿細管までを一つの単位として表わす言葉です。 腎臓はネフロンの集合体であり、左右の腎臓にはそれぞれ約100万個、合計約200万個ものネフロンが存在するといわれています。 ただし、常に働いているのは、ネフロン全体の6~10%ほどです。ネフロンは交代で働くようになっており、かなりの余裕をもって機能しているといえます。 そのため、腎炎などの病気でネフロンの機能の一部が失われても、残りのネフロンによって機能はカバーされます。 ネフロンの糸球体は、毛細血管が糸玉のように丸く集まってできています。大きさは0.2mmほどで、かろうじて肉眼で見ることができます。 腎臓に流れ込んだ血液は、糸球体の毛細血管を通過する間にろ過されます。毛細血管の壁は3層構造になっており、内側から「毛細血管内皮細胞」「糸球体基底膜」「足細胞」といいます。 毛細血管内皮細胞には、直径50~100mmほどの孔がたくさん開いているため、透過性が高くなっています。糸球体基底膜は、細かな線維が絡み合っており、また、足細胞には約5~10mmの小さな孔があるため、赤血球・白血球・血小板やたんぱく質などの大きな分子は通過できません。 糸球体は、血液を段階的にろ過するシステムになっています。 糸球体でろ過された原尿は、皮質と髄質のなかを複雑に走る尿細管で再吸収されます。 尿細管は、糸球体を出て皮質から髄質に向かう「近位尿細管」「下行脚」、Uターンして皮質に向かう「上行脚」「遠位尿細管」と続きますが、ここまではほかの尿細管との分岐や合流が一切ない1本道です。 遠位尿細管の最後は集合管に合流します。 集合管では、ホルモンなどの作用を受けて、最終的な尿の成分調整が行われます。たとえば、脳下垂体から分泌されるバソプレシンというホルモンは、集合管の細胞膜に働きかけて、水を通しやすくします。結果、水が再吸収され、尿が濃縮されて濃い尿がつくられます。 こうして原尿の約1%が尿として腎杯に注がれ、腎盂を通って尿管へと運ばれます。
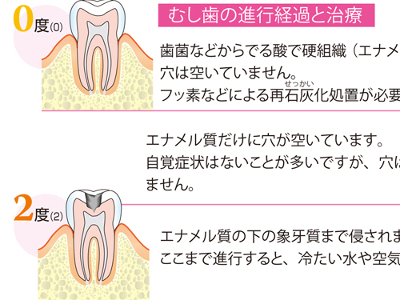
むし歯と歯周病の仕組み
歯は「食べる」という生命維持に不可欠な行為の出発点―。ところが、歯の大切さを軽視し、治療を先送りにしたり、予防を怠る人が少なくありません。激痛のようなはっきりした症状が現れたときには、すでに歯の疾患はかなり進んでしまっています。 ・0度 歯菌などから出る酸で硬組織(エナメル質)は侵されていますが、穴は空いていません。 フッ素などによる再石灰化処置が必要です。 ・1度 エナメル質だけに穴が空いています。 自覚症状はないことが多いですが、穴は埋めなくてはなりません。 ・2度 エナメル質の下の象牙質まで侵されます。 ここまで進行すると、冷たい水や空気が歯にしみるようになります。 ・3度 歯髄まで侵され、歯髄炎をおこして痛みにおそわれます。 ここまでくると、神経を抜く根管治療が必要になります。 ・4度 歯冠のエナメル質や象牙質はなくなってしまい、歯髄も死んだ状態です。抜歯などの処置が必要になる場合もあります。 歯周組織に炎症がおこる病気を総称して「歯周病」と呼びますが、このうち、炎症が歯肉に限られているものを「歯肉炎」といいます。 歯肉炎の原因菌は好気性菌と呼ばれ、酸素を好むため歯肉の表面にすみつき、炎症を引き起こします。 炎症をおこして腫(は)れてくるのは、歯と歯の間の歯肉です。健康な歯肉はピンク色をしていますが、歯肉炎になると三角の部分が赤くなり、腫れて盛り上がって見えます。炎症が進むにつれて、歯肉はさらに赤く腫れ上がり、ブヨブヨしてきます。
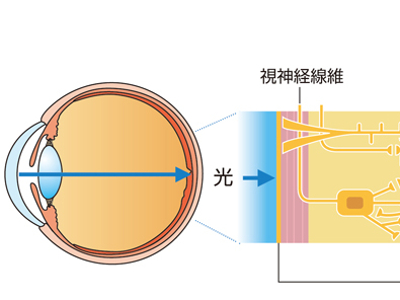
ものを見るメカニズム
人間がものを見るしくみは、カメラを想像すると理解しやすいかもしれません。 カメラは、レンズを通過した光が屈折し、この屈折した光が画像素子(フイルム)上に集まって、被写体を映し出します。 人の眼には「黒目」と呼ばれる角膜があります。角膜は肉眼では黒く見えますが、下の虹彩が透けて見えているだけで、実は透明な組織です。 この角膜と、角膜の後ろにある水晶体という透明な組織は、カメラでいうところのレンズの役割を果しています。 角膜と水晶体を通過した光(視覚情報)は屈折し、さらに硝子体という透明な組織を通り、網膜に象を結びます。 網膜は画像素子(フイルム)のような役割を果たす組織です。 網膜に光が達すると明暗・形・色が感知され、その情報が視神経を経由して脳に伝わります。そして、私たちは"見る"という行為を通じて、外界を認識するわけです。 屈折率(屈折の角度)が正常ならば、光は網膜でピントが合って、ぴったりと像を結びます。これを「正視」といいます。しかし、屈折率が強すぎたり、弱すぎたりすると、網膜の手前や後方で像を結ぶため、ピントが合いません。このような「正視」以外の屈折状態が「屈折異常」いいます。 屈折異常には、「近視」「遠視」「乱視」があります。 近視の多くは、眼球が前後に長くなる「眼軸長」や、光の屈折力が強すぎることによっておこります。網膜の手前でピントが合うため、近くのものはよく見えますが、遠くのものがぼやけてしまいます。 遠視は近視とは逆に、眼球の眼軸が前後に短くなることや、光の屈折力が弱すぎるためにおこります。網膜より後方でピントが合うため、遠いものも、近いものも、はっきり見えにくくなります。 乱視は眼球の表面にゆがみがあり、光が屈折するときにいろいろな方向に行ってしまうためにおこります。目に入ってきた光が、一点で像を結ばないので網膜上にはっきりとした像ができません。軽度ではあまり自覚症状がありませんが、ひどくなると、遠くのものも近くのものもぼやけて見え、片目で見るとものが2重、3重にずれて見えることもあります。 網膜には色を識別する細胞である「錐体」と、光の明暗を感知する「杆体」があります。 錐体の細胞は、赤、青、緑を感じる3種類あり、この細胞が感知する光の割合によって視神経から大脳への信号が送られます。 この情報を元に大脳で色が認識されますが、錐体の機能に異常がある場合、色覚異常といって、色を正しく識別できない状態になることがあります。