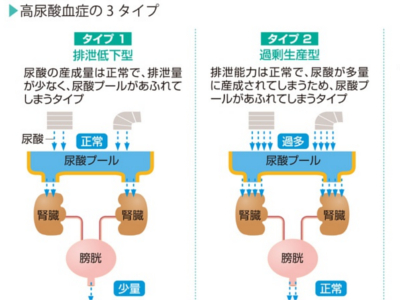
尿酸値検査の目的
高尿酸血症の有無をチェック 採血して、血液中に含まれる尿酸の量(尿酸値)を計ります。通常、尿酸の8割は尿とともに、残り2割は汗や便とともに排泄されるので、生産と排泄のバランスがとれていれば、尿酸値は基準値の範囲内におさまっています。 しかし、何らかの原因で生産と排泄のバランスが崩れると、血液中に尿酸が増え、尿酸値は上昇します。 ただ、尿酸値は食事や飲酒、運動などの影響を受けやすいものです。絶食、脱水、強度の運動、大量の飲食などで尿酸値は上昇するので、検査前は注意が必要です。また、薬の影響で尿酸値が低値になることがあります。 尿酸値の平均は、男性で約5.5mg/mg、女性で約4.5mg/dlです。基準値は2.1~7.0mg/dl以下とされています。尿酸が血液中に溶けることのできる限度は7.0mg/dlなので、7.1mg/dl以上は高尿酸血症となります。 尿酸値は、尿酸プールから尿酸があふれ出したときに高くなります。そして、尿酸プールがあふれる原因には、以下の3つのタイプがあります。 ①尿酸の排泄量が少な過ぎる (排泄低下型) ②尿酸が多くつくられ過ぎている (過剰生産型) ③過剰生産型と排泄低下型が混合している(混合型) 過剰生産型の原因としては、プリン体代謝の障害や、プリン体を多く含む食品のとり過ぎなどが考えられます。 一方、排泄低下型の原因としては、尿酸をろ過する腎臓の機能低下が考えられます。 両者のおおもとの原因ははっきり解明されていませんが、高尿酸血症は男性に圧倒的に多く、そのほかには遺伝的な体質や生活習慣、肥満や糖尿病が深くかかわっていることがわかっています。また、降圧薬の一種など薬の影響で尿酸値が高くなることもあります。 尿酸値が高いだけでは、これといった自覚症状はありません。しかし、高尿酸血症を放置していると、ある日突然、足の親指の激痛におそわれることがあります。「痛風」の発作です。高尿酸値の第一の問題点は、この痛風発作です。 7.0mg/dl以上の高尿酸値が長年にわたって持続していると、血液中に溶け切らなかった尿酸が、足の親指などの関節のなかで尿酸ナトリウムという結晶(尿酸結晶)をつくります。 尿酸結晶は体内で異物と認識され、白血球がこれを排除するため集まってきて、炎症をおこします。痛風発作とは、尿酸結晶を排除するためにおこった炎症なのです。 また、高尿酸血症は、全身にさまざまな合併症をもたらします。 まず、体内の尿酸が増えると、尿酸を排泄する腎臓や尿路に結晶がたまり、腎不全や腎結石、尿路結石などをおこしやすくなります。 さらに、高尿酸血症は糖尿病や肥満をはじめ、高血圧や脂質異常症などの生活習慣病を合併することが多く、結果、動脈硬化を促進し、脳卒中や心筋梗塞を引き起こすことがあります。
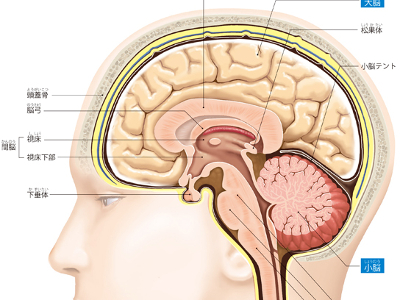
脳のしくみとはたらき
脳の重さは体重の約2%。成人で1200~1600gにもなります。全身からのあらゆる情報を受け、心身をコントロールするのが脳の役目です。 脳は、大脳、小脳、脳幹という3つの部位から成り立っています。そのなかでもっとも大きいのは、名前のとおり大脳で、脳全体の約8割を占めています。 大脳の表面は大脳皮質、内部は脳髄質という構造になっています。大脳には、ニューロンと呼ばれる多くの神経細胞があり、ここに全身からさまざまな情報が送られてきます。 大脳の下部、後頭部にある楕円形をした器官が小脳、大脳と小脳を除いた部分が脳幹です。 脳幹には「運動神経」「感覚神経」の神経線維が通り、中脳、橋、延髄の3つの器官で構成されています。 生命維持の中枢器官として全身のあらゆる情報をコントロールする脳は、硬い頭蓋骨とその内側にある3層の膜(髄膜)により、外部などからの刺激で損傷を受けないよう、しっかりと守られています。 髄膜の層は、外側(頭蓋骨の内側)の「硬膜」、中層にある「くも膜」、脳を覆う軟らかい膜「軟膜」で形成されています。さらに、くも膜と軟膜の間には"くも膜下腔"と呼ばれる部位があり、外部衝撃を吸収したり、脳への栄養を補給したりする"髄液"で満たされています。 大脳には、2つの異なったはたらきをする部位-新皮質と旧・古皮質があります。これらは、胎児から成人になるまで、旧皮質→古皮質→新皮質の順に成長していきます。 新皮質は、運動や感覚機能のほか、知的活動(理論的思考、判断力、言語能力)と複雑な感情(喜び、悲しみ)を営む部位で、霊長類ではよく発達しています。 旧・古皮質は、海馬、帯状回廊などが大脳辺縁系を構成し、本能的な欲求(食欲、性欲)、原始的感情(恐怖、怒り)、記憶の形成を営みます。
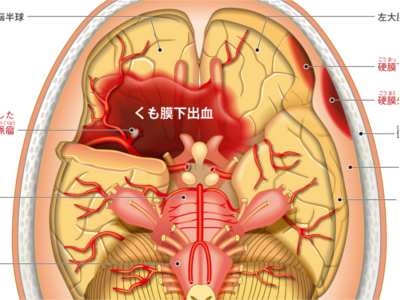
脳の病気の仕組み(脳梗塞・脳卒中・脳血栓症)
脳は全血液の約15%にも及ぶ大量の血液を必要とします。脳の血管が詰まって血流がとどこおったり、血管が破裂して出血するなどのトラブルが生じると、その部分の脳細胞は破壊され、意識障害や麻痺など、さまざまな症状が突然現れる「脳卒中」が引き起こされます。 脳は硬膜、くも膜、軟膜の3つの膜に覆われています。これらの膜と膜の間で出血がおきたり、俗にいう脳ミソ(脳実質)のなかでおきた出血を総称して「頭蓋内出血」といいます。頭蓋内出血は"外傷性"と"非外傷性"に分けられます。 頭蓋内出血に陥ると、突然からだの左右いずれかに運動麻痺や感覚麻痺が生じ、多くの場合は意識障害を伴います。症状が進行性の場合には、大量の出血があり、脳のヘルニアをおこして呼吸停止に至ります。図は、くも膜の下で出血した(くも膜下出血)脳の底面の様子です。 脳の血管が著しく狭くなったり、詰まるなどして血流がとどこおり、とどこおった先の脳細胞が壊死した状態を「脳梗塞」といいます。脳梗塞には、「脳血栓症」と「脳塞栓症」の2つのタイプがあります。 脳梗塞は前兆なしに突然おこることもありますが、前兆があるケースも少なくありません。「片方の手足がしびれる」、「急に手の力が抜けてものを落としてしまう」、「めまいでまっすぐに歩けない」、「ろれつが回らない」、「人の話をよく理解できない」、「文字が思うように書けない」、「一時的に物が見えにくくなる」などは、脳梗塞の前兆でおこることがあります。 動脈硬化により脳に血栓ができ、脳の血管が詰まったもの 心臓など脳以外の部位でできた"血栓"が流れてきて、脳の血管を詰まらせたもの
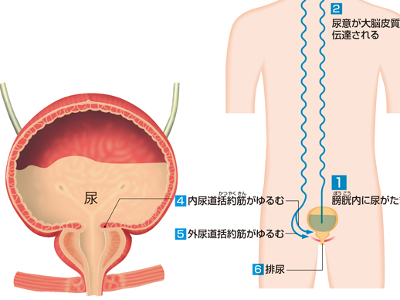
排尿のしくみ
膀胱は、腎臓から送られてきた尿を一時的に蓄えておく器官ですが、蓄えた尿を排泄する役目も担っています。 成人の膀胱は、300~500mlの尿を蓄えることができます。しかし、通常は200~300mlほど尿がたまると、尿意を感じます。 膀胱に尿がたまると、その情報は知覚神経や脊髄を通って大脳へ伝えられます。すると、大脳では排尿の指令が下り、膀胱の壁の平滑筋が反射的に収縮して膀胱の内圧が高まります。また、自分の意思とは無関係に働く内括約筋も自然にゆるみ、排尿の準備が整います。これを「排尿反射」といいます。 しかし、これだけで排尿がおこるわけではありません。尿意をもよおしてもトイレが見つからない場合などは、排尿をがまんしなければなりません。がまんを可能にしているのが、外括約筋です。 外括約筋は意思によってコントロールできる横紋筋です。この外括約筋を自力でゆるめることで、尿はからだの外へ排泄されます。 外括約筋はふだんは閉じたままになっているため、睡眠中などに膀胱がいっぱいになっても、勝手に排尿されることはありません。ただ、膀胱の壁や内括約筋の運動は、反射的に行われます。その反射中枢は脊髄の下部に存在しており、そこに出入りする神経が損傷されると、尿がもれ出す「尿失禁」になってしまいます。 また、乳幼児は脊髄の仙髄という部分での反射だけで排尿がおこりますが、脳の排尿中枢が発達するにしたがって、意思でこの反射をコントロールできるようになります。
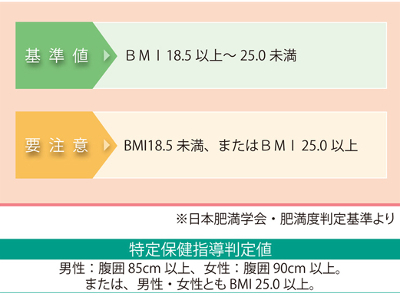
肥満度検査の目的
内臓脂肪蓄積・肥満の有無をチェック むかしは、体重測定だけで肥満の有無を判定していましたが、肥満と肥満がもたらす病気の関係が明らかになるにつれ、検査方法も変化してきました。 現在、肥満の判定に用いられているのは、「BMI」と「腹囲」です。BMIと腹囲を総合して、健康上問題となる肥満を判定します。 BMI(BodyMassIndex=ボディ・マス・インデックス)とは、国際的にも広く用いられている体格指数で、体重と身長からBMI値を割り出します。 肥満の定義上、本来は体脂肪量から判定すべきなのですが、BMIは体脂肪を反映することから、肥満を判定する一つの目安として用いられています。 腹囲は、とくに内臓脂肪の蓄積を知るのに有意な検査で、メタボリックシンドロームの診断基準項目の一つにもなっています。 正確には、腹部CT検査などで、内臓脂肪面積が100c㎡以上ある場合に、内臓脂肪型肥満と診断されるのですが、腹囲は内臓脂肪の蓄積(内臓脂肪面積)を反映することから、こちらも肥満判定に用いられています。 BMIや腹囲が基準値を外れる要因、つまりは肥満の要因には、遺伝的素因や性差も関与していますが、何よりも大きいのは生活習慣です。 食べ過ぎによる摂取エネルギーの過剰、運動不足による消費エネルギーの不足が、エネルギー収支のバランスを崩し、体脂肪や体重の増加をまねきます。 また、肥満をまねく生活習慣の下地にはストレス、睡眠不足、自律神経やホルモンバランスの乱れなども関係しています。これらが過食を招いたり、太りやすい体質をつくる場合も少なくありません。 中年以降に太りやすくなる原因としては、基礎代謝の低下があげられます。 基礎代謝とは、呼吸や睡眠、消化など、生命を維持するための活動に必要な最低限のエネルギーのことです。 年をとると活動量が減り、筋肉が落ち、また若い頃のように成長に必要なエネルギーもいらなくなります。 こうして基礎代謝は老化に伴い低下していくのですが、さらに運動不足などが加わると、基礎代謝の低下にも拍車がかかります。 基礎代謝は成人で平均1200kcalとされており、これより低下すればするほど、エネルギー収支のバランスが崩れて太りやすくなります。 肥満、とくに内臓脂肪の蓄積は、さまざまな生活習慣病を合併することで知られています。具体的には脂質異常症をはじめ、糖尿病、高血圧、高尿酸血症、脂肪肝、動脈硬化など。さらには脳卒中や心筋梗塞などの引き金となるといわれています。 また、近年はメタボリックシンドロームの概念からも、内臓脂肪型肥満が問題視されています。 脂肪細胞からは、アディポサイトカインと呼ばれる生理活性物質が分泌されています。 アディポサイトカインには、血糖値の上昇、脂質異常の促進、血圧の上昇にかかわる悪玉アディポサイトカインと、動脈硬化の抑制や糖代謝の改善に働く善玉アディポサイトカイン(アディポネクチンという)があり、健康な体内では善玉と悪玉のバランスが保たれています。 しかし、内臓脂肪が蓄積した状態では、善玉であるアディポネクチンの分泌が低下し、悪玉アディポサイトカインの分泌が過剰になるのです。 このアンバランスが生活習慣病の連鎖を引き起こし、動脈硬化を促進させると考えられています。 そのほかにも、内臓脂肪、皮下脂肪にかかわらず、肥満を放置していると、ひざや腰などに過剰な負荷がかかり続けるため、膝関節症などの運動器疾患をもたらします。 また、睡眠時無呼吸症候群や、女性では月経異常など婦人科系疾患との関連も指摘されています。
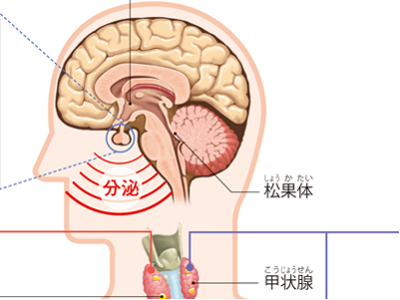
ホルモンのはたらきと役割
からだの各器官の活動は、「神経系」と「内分泌系」によって制御されています。 神経系とは、神経細胞と神経線維からなるネットワークで、脳とからだの各部位を結び、情報と指令の受け渡しをしています。 一方、内分泌系とは、からだのある場所で分泌(生産)されたホルモンが血液などを介して全身に運ばれ、各臓器や器官のはたらきを調節するものです。 ホルモンを分泌する器官を「内分泌腺」といいます。さまざまな臓器や器官の機能は、脳の中枢神経によって統合され、内分泌腺から分泌されるホルモンによって、適度な状態に保たれているのです。 ホルモンを分泌している内分泌腺には、脳にある「視床下部」「下垂体」「松果体」、頸部にある「甲状腺」とその後ろにある「副甲状腺」、胸部にある「心臓」、腹部にある「消化管」、「副腎」、「腎臓」、「すい臓」、そして男性では「精巣」、女性では「卵巣」と「胎盤」があります。また、これらの内分泌腺以外にも、肥満細胞から産生されるホルモンもあります。 体内には前述のようにホルモンを分泌するさまざまな内分泌腺がありますが、ホルモン分泌の司令塔としてはたらいているのが、視床下部と下垂体です。 まず、視床下部は、脳からの指令やからだからの情報を受けてホルモンを分泌します。 次に、視床下部から分泌されたホルモンを受けとった下垂体は、からだが必要としているホルモンを末梢の内分泌腺に分泌させるための指令となるホルモンを分泌します。 そして、副腎、甲状腺などの末梢の内分泌腺が、送られてきたホルモンに従って自らのホルモンを分泌することで、からだの生命バランスが保たれているのです。
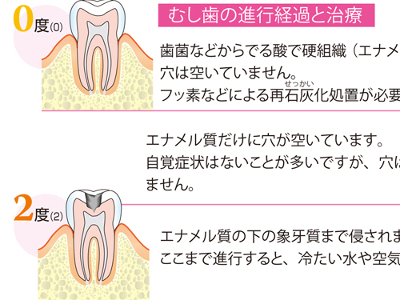
むし歯と歯周病の仕組み
歯は「食べる」という生命維持に不可欠な行為の出発点―。ところが、歯の大切さを軽視し、治療を先送りにしたり、予防を怠る人が少なくありません。激痛のようなはっきりした症状が現れたときには、すでに歯の疾患はかなり進んでしまっています。 ・0度 歯菌などから出る酸で硬組織(エナメル質)は侵されていますが、穴は空いていません。 フッ素などによる再石灰化処置が必要です。 ・1度 エナメル質だけに穴が空いています。 自覚症状はないことが多いですが、穴は埋めなくてはなりません。 ・2度 エナメル質の下の象牙質まで侵されます。 ここまで進行すると、冷たい水や空気が歯にしみるようになります。 ・3度 歯髄まで侵され、歯髄炎をおこして痛みにおそわれます。 ここまでくると、神経を抜く根管治療が必要になります。 ・4度 歯冠のエナメル質や象牙質はなくなってしまい、歯髄も死んだ状態です。抜歯などの処置が必要になる場合もあります。 歯周組織に炎症がおこる病気を総称して「歯周病」と呼びますが、このうち、炎症が歯肉に限られているものを「歯肉炎」といいます。 歯肉炎の原因菌は好気性菌と呼ばれ、酸素を好むため歯肉の表面にすみつき、炎症を引き起こします。 炎症をおこして腫(は)れてくるのは、歯と歯の間の歯肉です。健康な歯肉はピンク色をしていますが、歯肉炎になると三角の部分が赤くなり、腫れて盛り上がって見えます。炎症が進むにつれて、歯肉はさらに赤く腫れ上がり、ブヨブヨしてきます。
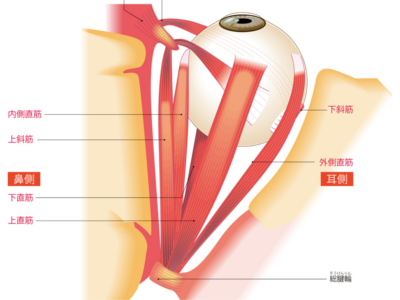
目のしくみ
目は光によって物の色、形や遠近、動きなどを感じる感覚器です。 眼球の黒目を角膜、白目を強膜といいます。角膜の後方には眼球内に光を入れる瞳孔と、入る光の量を調整する虹彩があります。 瞳孔から入ってきた光は、水晶体とゼリー状の物質でできた硝子体を通って、いちばん奥の網膜に達します。網膜では映し出された明暗・形・色を視細胞が感知し、視神経を通して大脳に伝達します。 また、網膜の周囲には、脈絡膜、強膜など複数の膜があり、眼球を保護したり、栄養や酸素を与える役目を果たしています。 眼球は、6つの外眼筋という筋肉のはたらきにより、見たいと思う方向へ視線を制御しています。 視覚をつかさどり、人間が外界からキャッチする情報全体の約80%を処理する目は、感覚器のなかでもっとも重要な役目を担っています。そのため、目の周りには、眼球を保護するためのまぶた(眼瞼)や、まつげがあります。 眼球の表面を保護するまぶたは、数秒間に1回程度まばたきをして上眼瞼の裏側にある涙腺から分泌される涙で眼球の表面をうるおし、ほこりなどを洗い流します。 さらに、まつげも眼球に異物が入らないようガードし、根元のマイボーム腺(まぶたの裏にある皮脂腺)から油分を分泌して、角膜の表面を乾燥から守っています。
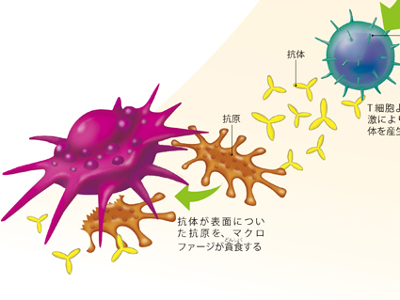
免疫機能のはたらき
免疫とは、からだに侵入したウイルスや細菌など、病原体を血液中から排除するために働く、体内のセキュリティシステムです。 このシステムを機能させるのは、リンパ球のT細胞、B細胞、NK細胞(ナチュラルキラー細胞)、マクロファージ、顆粒球など白血球の仲間たちです。 体内で異物を発見すると、最初にマクロファージや顆粒球の好中球が異物を食べ、NK細胞が異物を破壊します。これが「自然免疫」という初期の防御システムです。 自然免疫で対処しきれない場合は、さらにほかのリンパ球が対応をします。このリンパ球による異物への反応を「獲得免疫」といい、"体液性免疫"と"細胞性免疫"の2種類に分けられます。 体液性免疫は、異物(抗原)が侵入すると、まずマクロファージが異物を捕え、抗原の情報を認識してヘルパーT細胞に伝えます。同時に、化学物質を放出してB細胞を形質細胞に増殖させて大量の抗体をつくり出し、抗原を一つ一つ抗体で取り囲み、マクロファージが飲み込む―というものです。 細胞性免疫では、T細胞とマクロファージが抗原を直接攻撃します。マクロファージは侵入してきた抗原の情報を認識し、ヘルパーT細胞に伝えます。その情報からヘルパーT細胞は、サイトカインを分泌して、キラーT細胞や、マクロファージなどを活性化させ、抗原を破壊して貪食させます。 免疫にかかわる細胞の中心となるのは、白血球の仲間、リンパ球です。 リンパ球には、胸腺(心臓の上にかぶさり、両肺の間の上部に位置する臓器)を経由して分化するT細胞と、胸腺を経由しないB細胞があります。 T細胞は、ウイルスや、がんを攻撃したり、生理活性物質(ホルモン)を生み出すはたらきをします。 T細胞は胸腺で分化し、成熟してサプレッサーT細胞、ヘルパーT細胞、キラーT細胞に分かれます。B細胞は、ヘルパーT細胞の指令により、抗体をつくるために分裂をしながら増殖して、異物(抗原)を攻撃します。 そのほか、自己判断で異物やがん化した細胞を攻撃、処理するNK細胞、病原菌を食べ、リゾチームで溶かして消す好中球など、免疫系にはさまざまな種類と役割の違う細胞があり、それぞれの役割を果たしながら連携して、異物や病原菌からからだを守っているのです。
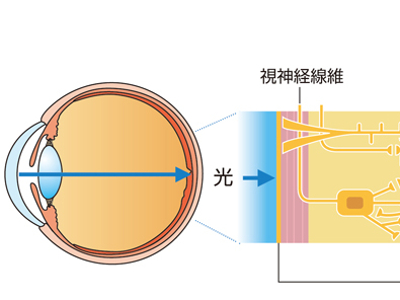
ものを見るメカニズム
人間がものを見るしくみは、カメラを想像すると理解しやすいかもしれません。 カメラは、レンズを通過した光が屈折し、この屈折した光が画像素子(フイルム)上に集まって、被写体を映し出します。 人の眼には「黒目」と呼ばれる角膜があります。角膜は肉眼では黒く見えますが、下の虹彩が透けて見えているだけで、実は透明な組織です。 この角膜と、角膜の後ろにある水晶体という透明な組織は、カメラでいうところのレンズの役割を果しています。 角膜と水晶体を通過した光(視覚情報)は屈折し、さらに硝子体という透明な組織を通り、網膜に象を結びます。 網膜は画像素子(フイルム)のような役割を果たす組織です。 網膜に光が達すると明暗・形・色が感知され、その情報が視神経を経由して脳に伝わります。そして、私たちは"見る"という行為を通じて、外界を認識するわけです。 屈折率(屈折の角度)が正常ならば、光は網膜でピントが合って、ぴったりと像を結びます。これを「正視」といいます。しかし、屈折率が強すぎたり、弱すぎたりすると、網膜の手前や後方で像を結ぶため、ピントが合いません。このような「正視」以外の屈折状態が「屈折異常」いいます。 屈折異常には、「近視」「遠視」「乱視」があります。 近視の多くは、眼球が前後に長くなる「眼軸長」や、光の屈折力が強すぎることによっておこります。網膜の手前でピントが合うため、近くのものはよく見えますが、遠くのものがぼやけてしまいます。 遠視は近視とは逆に、眼球の眼軸が前後に短くなることや、光の屈折力が弱すぎるためにおこります。網膜より後方でピントが合うため、遠いものも、近いものも、はっきり見えにくくなります。 乱視は眼球の表面にゆがみがあり、光が屈折するときにいろいろな方向に行ってしまうためにおこります。目に入ってきた光が、一点で像を結ばないので網膜上にはっきりとした像ができません。軽度ではあまり自覚症状がありませんが、ひどくなると、遠くのものも近くのものもぼやけて見え、片目で見るとものが2重、3重にずれて見えることもあります。 網膜には色を識別する細胞である「錐体」と、光の明暗を感知する「杆体」があります。 錐体の細胞は、赤、青、緑を感じる3種類あり、この細胞が感知する光の割合によって視神経から大脳への信号が送られます。 この情報を元に大脳で色が認識されますが、錐体の機能に異常がある場合、色覚異常といって、色を正しく識別できない状態になることがあります。