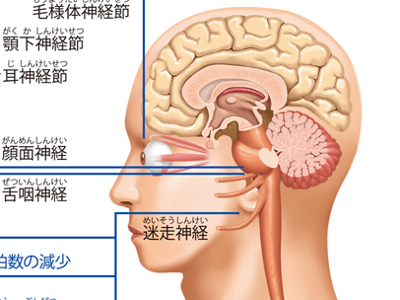
臓器や器官のはたらきを調整する「自律神経」
交感神経は、"昼の神経"とも呼ばれ、身体の活動時に優位になる神経です。 交感神経が働くと、瞳孔が拡大し、心拍は速くなり、血管は収縮して血圧を高め、体温が上昇する-など、からだが活性化し、活動しやすい状態になります。また、感情の起伏も激しくなります。 副交感神経は、"夜の神経"とも呼ばれ、身体の安静時に活動する神経です。からだを緊張から解きほぐし、休息させるようにはたらきます。 副交感神経が交感神経よりも優位に動き出すと、瞳孔は収縮し、心拍はゆっくりになり、血圧は低くなります。消化吸収機能も高まりからだに栄養がとり込まれます。からだだけでなく、精神面でも激しい感情や不安、悩みなどが抑えられて穏やかになり、睡眠など休息にふさわしい状態に移行します。 いわば、車のアクセルのような役割を果たす「交感神経」と、ブレーキのような役割を果たす「副交感神経」-。両者の相反する作用がバランスよく働くことで、からだは健康な状態を保つことができるのです。
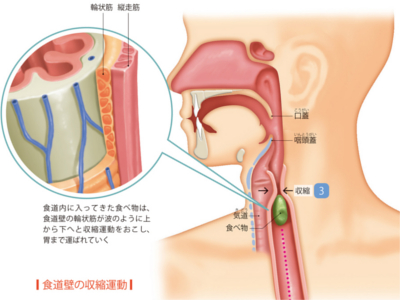
食べ物が胃へ運ばれるしかけ
食道の役割は、口のなかで噛み砕かれた食べ物や水分を、胃へ送り込むことです。 ただ、食べ物は、自然に胃へと流れ落ちるわけではありません。食道のうねうねとした運動-蠕動運動によって、強制的に胃へと運ばれるのです。そのため、横になっていても、たとえ逆立ちしていたとしても、重力に関係なく食べ物は胃へ運ばれます。 食道の蠕動運動を担っているのは、食道壁にある固有筋層です。輪状筋が上から順に次々と収縮運動をすることで、ゆっくりと食べ物を胃へと押し運んでいきます。食べ物が食道を通過する時間は水分で1~10秒、固形物で30~60秒。胃に届くまでは水分で1秒、固形物で5~6秒です。 一方で、食道には胃からの逆流を防ぐ"防御機能"も備わっています。食道と胃の接合部である「噴門」に、「下部食道括約筋」があり、胃への入り口の開閉を調節しているのです。 括約筋とは、収縮することで管状の器官を閉じる作用をもつ筋肉のことで、ふだんは下部食道括約筋が収縮して、噴門が閉じられています。 しかし、食べ物が噴門に到達すると、下部食道括約筋がゆるんで噴門が開き、食べ物を胃へと通します。そして、食べ物が通過すると、噴門は再び閉じます。これを「噴門反射」といいます。 「のどもと過ぎれば熱さ忘れる」という諺がありますが、食道の粘膜の感覚は、あまり敏感ではありません。しかし、食べ物や飲み物の刺激には鈍感でも、実際には熱いものや強いアルコール、たばこなどの影響によって、食道の粘膜は障害されます。 とくにアルコールやたばこによる過剰な刺激は、食道炎や食道がんの原因にもなります。食べ物を飲み込むときに痛みがある、しみたり、つかえる感じがあるなどの場合は要注意です。 食道の粘膜には、胃液に含まれる強力な酸や消化酵素を防御する機能はありません。そのため、胃液の逆流にさらされていると、容易に粘膜が傷害されてしまいます。 胃液が逆流する原因は、下部食道括約筋がうまく働かないことが考えられます。また、胃の上部が横隔膜の上に脱出した状態になる「食道裂孔ヘルニア」(235頁)も、胃液を逆流させる大きな原因となります。
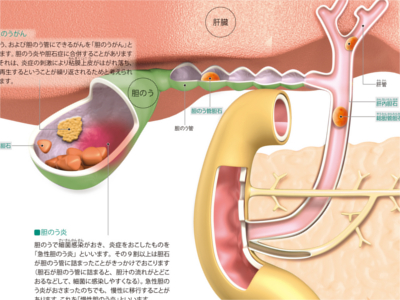
胆道・胆のうの病気の仕組み(胆石/胆のう炎/胆のうがん)
胆のうは肝臓でつくられた胆汁を濃縮して貯蔵します。胆汁は脂肪やビタミンなどを腸で吸収されやすいよう処理するなど、からだにとって役立つ仕事をしています。しかし、時に胆汁に含まれる成分が固まって石(胆石)をつくってしまうことがあります。これが「胆石症」です。胆石症は「胆のう炎」を合併することが少なくありません。また、胆石症や胆のう炎は、「胆のうがん」のリスク要因として知られています。 胆道のどこかで、胆汁の成分が固まって胆石ができる病気です。胆石は、その主成分によって"ビリルビン胆石"と"コレステロール胆石"に大別されます。胆石ができる部位は胆のうが多く、これを「胆のう胆石」といいます。このほか、肝内胆管や総胆管、胆のう管にも胆石ができることもあり、できた場所によって「肝内胆石」「総胆管胆石」「胆のう管胆石」に分類されます。 胆のう、および胆のう管にできるがんを「胆のうがん」といいます。胆のう炎や胆石症に合併することがありますが、それは、炎症の刺激により粘膜上皮がはがれ落ち、また再生するということが繰り返されるためと考えられています。 胆のうで細菌感染がおき、炎症をおこしたものを「急性胆のう炎」といいます。その9割以上は胆石が胆のう管に詰まったことがきっかけでおこります(胆石が胆のう管に詰まると、胆汁の流れがとどこおるなどして、細菌に感染しやすくなる)。急性胆のう炎がおさまったのちでも、慢性に移行することがあります。これを「慢性胆のう炎」といいます。
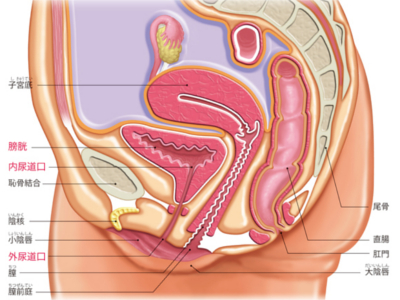
男性の尿道、女性の尿道
男性の尿道は長さが16~25㎝ほどあり、尿道外括約筋より膀胱側を「後部尿道」、前方を「前部尿道」といいます。 後部尿道は、周囲を「前立腺」に囲まれています。前立腺の先には、「尿道球腺(カウパー腺)」があり、多数の側管から粘液を分泌しています。 後面には「精丘」という部分が突出しており、そこに2本の「射精管」がつながっています。精丘の両側には、前立腺排泄管が多く開口しています。 男性の尿道は、膀胱にたまった尿を排出するための通路であると同時に、射精時の精液の通り道でもあります。 睾丸でつくられた精子は、精管を通って前立腺の内側から尿道に入り、前立腺から分泌された前立腺液とともに射精されます。このように、1つの器官が異なる2つの機能を担っているというのが、男性の尿道の大きな特徴です。 さらに、前立腺は加齢とともに肥大し、「前立腺肥大症」になる場合もあります。 女性の尿道は、長さが約3~4㎝と、男性にくらべ短いのが特徴です。尿道は、「膀胱頸部」から「膣前壁」の前面に沿うように走り、「膣前庭」につながります。 女性の場合、膀胱出口から尿道の途中にかけて内括約筋と外括約筋があり、ここで排尿をコントロールしています。 女性の尿道は、膀胱にたまった尿を体外に排泄するためだけの通路です。 女性の尿道は男性にくらべて短いので、構造上どうしても尿道口から細菌が侵入しやすくなっています。 そのため、膀胱に細菌が感染しておこる膀胱炎などがおこりやすいといえます。 健康な膀胱であれば、からだの防除機構が働いて、感染を防いでくれますが、抵抗力が弱っていると、「膀胱炎」をおこしやすくなります。
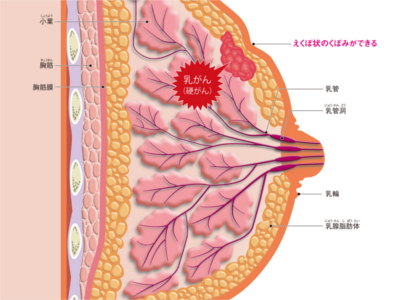
乳がん
女性に多くみられるがんの代表格―乳がん。その約90%は乳腺の乳管から、約5~10%は腺小葉から発生します。乳がんはしだいに乳腺の外に広がっていきます(浸潤がん)。また、リンパ管や血管を通ってわきの下のリンパ節(腋窩リンパ節)やその周辺のリンパ節に転移することもあります。 非浸潤(ひしんじゅん)がん 発がんしたものの、がんが乳腺内にとどまっているもの。極めて早期の乳がん 浸潤がんⅠ期 腫瘤の大きさが2㎝以下で、同じ側の腋窩(えきか)リンパ節に転移がないもの Ⅱ期 触っても腫瘤がわからない、または2㎝以下の大きさでも同じ側の腋窩リンパ節に転移があってさわると硬い。あるいは、同じ側の腋窩リンパ節転移の有無にかかわらず、腫瘤が2.1~5㎝のもの Ⅲa期 腫瘤が2㎝以下の大きさでも同じ側の腋窩リンパ節に転移があり周囲の組織に癒着している。あるいは、腋窩のリンパ節転移はないが胸骨内側のリンパ節膨張のあるもの Ⅲb期 腫瘤の触知や大きさにかかわらず、同じ側の鎖骨下または鎖骨上リンパ節への転移や上腕部にむくみがある。または腫瘤の大きさ、同じ側の腋窩・鎖骨下・鎖骨上リンパ節の転移、上腕部のむくみの有無にかかわらず、腫瘤が胸郭に達するか、同じ側の乳房の皮膚にむくみ、浸潤、潰瘍などの病変がみられるもの Ⅳ期 乳房以外の皮膚への浸潤、反対側の乳房やリンパ節、肺、胸膜などの遠隔転移があるもの
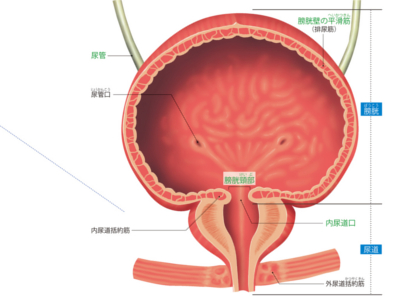
尿を蓄えて排泄する膀胱と尿道
膀胱は、腎臓でつくられた尿を一時的にためておく袋状の器官です。 位置は、恥骨の後方-。膀胱の後ろには直腸があり、女性では子宮と膣に接しています。 膀胱の上部には尿管が左右2つ開口しており、これを尿管口といいます。 また、下部の出口は内尿道口といい、その付近を膀胱頸部といいます。 膀胱の壁は、外側に平滑筋の層があり、内側は粘膜で覆われています。 平滑筋の層には伸縮性があり、膀胱が空のときは1㎝ほどの厚さがありますが、尿がたまってくると引き伸ばされ、3mmほどに薄くなります。 成人の膀胱の容量は約300~500mlです。膀胱はこれだけの尿を蓄える器官であると同時に、たまった尿を排泄する器官でもあります。 尿道は膀胱の尿の出口(内尿道口)と、体外への尿の出口(外尿道口)をつなぐ管状の器官です。 内尿道口の付近には、自分の意思とは無関係に働く"内尿道括約筋"と、自分の意思で働かせられる"外尿道括約筋"があります。 両方の括約筋をゆるめることで尿が尿道に流れ込み、外尿道口から排泄されます。 腎小体でつくられた原尿は尿細管で再吸収され、尿になります。この尿の輸送路を「尿路」といい、腎杯から、腎盂、尿管、膀胱、尿道までを指します。また、腎盂から尿管までを「上部尿路」、膀胱から尿道までを「下部尿路」と呼んでいます。 また、腎杯、腎盂、尿管の壁には平滑筋があり、蠕動運動による収縮の波で、尿を膀胱へと運んでいきます。
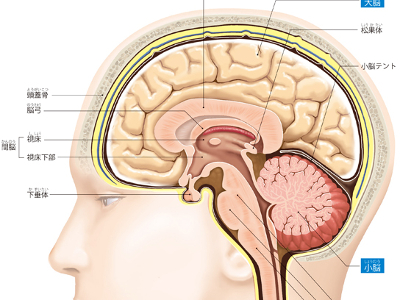
脳のしくみとはたらき
脳の重さは体重の約2%。成人で1200~1600gにもなります。全身からのあらゆる情報を受け、心身をコントロールするのが脳の役目です。 脳は、大脳、小脳、脳幹という3つの部位から成り立っています。そのなかでもっとも大きいのは、名前のとおり大脳で、脳全体の約8割を占めています。 大脳の表面は大脳皮質、内部は脳髄質という構造になっています。大脳には、ニューロンと呼ばれる多くの神経細胞があり、ここに全身からさまざまな情報が送られてきます。 大脳の下部、後頭部にある楕円形をした器官が小脳、大脳と小脳を除いた部分が脳幹です。 脳幹には「運動神経」「感覚神経」の神経線維が通り、中脳、橋、延髄の3つの器官で構成されています。 生命維持の中枢器官として全身のあらゆる情報をコントロールする脳は、硬い頭蓋骨とその内側にある3層の膜(髄膜)により、外部などからの刺激で損傷を受けないよう、しっかりと守られています。 髄膜の層は、外側(頭蓋骨の内側)の「硬膜」、中層にある「くも膜」、脳を覆う軟らかい膜「軟膜」で形成されています。さらに、くも膜と軟膜の間には"くも膜下腔"と呼ばれる部位があり、外部衝撃を吸収したり、脳への栄養を補給したりする"髄液"で満たされています。 大脳には、2つの異なったはたらきをする部位-新皮質と旧・古皮質があります。これらは、胎児から成人になるまで、旧皮質→古皮質→新皮質の順に成長していきます。 新皮質は、運動や感覚機能のほか、知的活動(理論的思考、判断力、言語能力)と複雑な感情(喜び、悲しみ)を営む部位で、霊長類ではよく発達しています。 旧・古皮質は、海馬、帯状回廊などが大脳辺縁系を構成し、本能的な欲求(食欲、性欲)、原始的感情(恐怖、怒り)、記憶の形成を営みます。
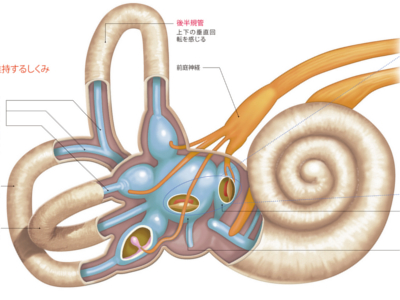
平衡感覚のシステム
体の平衡は目・耳・手足・脳のネットワークによってつかさどられていますが、なかでも重要な情報を提供しているのが内耳です。 内耳は聴覚をつかさどる蝸牛管と、平衡感覚をつかさどる三半規管と耳石器の三つの器官から構成されています。ちなみに、三半規管と耳石器を合わせて「前庭器官」と呼んでいます。前庭器官からは平衡感覚を伝える前庭神経が出ていて、脳幹へとつながっています。 三半規管は、外側半規管、前半規管、後半規管の3つの半規管からなっています。外側半規管は前後の水平回転、前半規管と後半規管は直交する2軸の垂直回転の動きや速さを感知しています。 頭を動かすと、三半規管のなかの内リンパに流れが生じ、この流れを感覚細胞がとらえ、頭が動いた方向や速さを認識するしくみです。 また、耳石器は水平・垂直方向の傾きと動く速さを感知しています。 耳石器のなかには卵形のう、球形のうと呼ばれる2つの器があり、それぞれには炭酸カルシウムからできた小さな石(耳石)が詰まっています。 頭を動かして、重力の方向が変化すると、耳石が動き、配置にズレが生じますが、このズレを感覚細胞がとらえ、からだの傾きや動きを認識するしくみになっています。
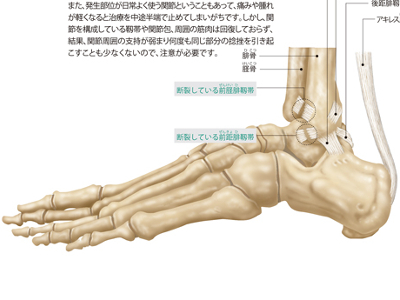
骨・関節の異常(骨粗鬆症/関節リウマチ/脱臼/捻挫)
骨・関節に生じるトラブルの代表は、「骨粗鬆症」と、複数の関節に左右対称の関節炎を引き起こす「関節リウマチ」です。どちらも、中高年に多くみられます。 骨を硬く充実させている骨塩(リン酸カルシウムなど)は加齢とともに減少していきます。その減少が過度に進んで、骨の中身がスカスカになり、骨折しやすくなった状態が骨粗鬆症です。 骨粗鬆症の影響が、早い時期から現れるのが"脊椎骨"です。身長が縮んだり、腰痛がおきたり、背中や腰が曲がるなどの症状が現れ、進行すると、上半身の重みで脊椎に圧迫骨折がおきることもあります。また、つまずくなど、ちょっとしたことで大腿骨や手首、腕の付け根を骨折することもよくあります。 骨粗鬆症は、閉経後の女性に多くみられます。これは女性ホルモンのエストロゲンの分泌が減少し、骨吸収がすすむためです。 今もなお原因解明の途上にある病気ですが、自己免疫による炎症が関与していると考えられています。 関節は関節包という「袋」で覆われています。その内側にある滑膜という部分から関節をスムーズに動かすための関節液が分泌されています。この滑膜に炎症がおこると、滑膜が増殖して軟骨や骨を侵食して破壊してしまい、やがて関節全体が変形して、その機能が障害されていきます。 炎症が進行、悪化すると骨の破壊や関節機能の障害はもとより、心臓、肺、腎臓などの器官への合併症を引き起こすこともあります。 関節組織には骨と骨が向かい合っている面があり、この面の位置関係が外的な力や病的な原因で本来の状態からずれてしまった状態を「脱臼」といいます。 外力により発生する脱臼を「外傷性脱臼」といいます。全身の関節でおこりますが、主に肩鎖(けんさ)関節、肩関節、肘(ちゅう)関節、指関節など上肢の関節に多くみられます。 病的な原因の脱臼は、化膿性関節炎などが原因で関節内に膿がたまってしまい、関節包が過度に伸張した状態になったり、慢性関節リウマチで靱帯や関節包がゆるんでしまうとおこります。 また、一度脱臼をおこした関節は、支える組織の修復が不十分な場合、軽微な外力で脱臼を繰り返してしまうことがあります。これを「反復性脱臼」といいます。 脱臼の症状は、弾発性固定(関節が動かない)、関節部の変形や疼痛、腫脹(しゅちょう)を伴います。発生頻度は青・壮年に高く、小児や高齢者では比較的低くなっています。小児や高齢者の骨は青・壮年に比べて硬度が低く、外力が働いた場合に脱臼ではなく骨折をおこすためと考えられています。 捻挫は、関節が可動域を超える運動をしいられて、一時的に偏位する(一方に偏る)ことによっておこります。 骨と骨をつないでいる関節は、衝撃が集まりやすく障害を受けやすい部位です。具体的には、関節を包む関節包や、関節を補強する靱帯が損傷します。 関節は動かせる範囲が決まっており、継続して力のかかる動きには弱いため、運動時に限らず日常生活でも捻挫はよく引き起こされます。"むち打ち症""突き指"などは日常生活でおこる捻挫の代表例です。 捻挫をおこすと、患部に熱感や腫脹、痛みなどを伴う炎症が発症します。損傷が重度のケースでは、骨折や靱帯断裂があり、これらは放置すると、運動障害や関節の軸変形になる可能性があるので、自己判断に頼らずに初期の診断をしっかりと行う必要があります。 また、発生部位が日常よく使う関節ということもあって、痛みや腫れが軽くなると治療を中途半端で止めてしまいがちです。しかし、関節を構成している靱帯や関節包、周囲の筋肉は回復しておらず、結果、関節周囲の支持が弱まり何度も同じ部分の捻挫を引き起こすことも少なくないので、注意が必要です。
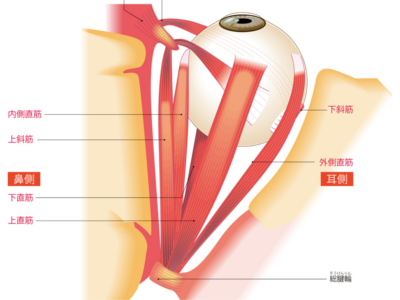
目のしくみ
目は光によって物の色、形や遠近、動きなどを感じる感覚器です。 眼球の黒目を角膜、白目を強膜といいます。角膜の後方には眼球内に光を入れる瞳孔と、入る光の量を調整する虹彩があります。 瞳孔から入ってきた光は、水晶体とゼリー状の物質でできた硝子体を通って、いちばん奥の網膜に達します。網膜では映し出された明暗・形・色を視細胞が感知し、視神経を通して大脳に伝達します。 また、網膜の周囲には、脈絡膜、強膜など複数の膜があり、眼球を保護したり、栄養や酸素を与える役目を果たしています。 眼球は、6つの外眼筋という筋肉のはたらきにより、見たいと思う方向へ視線を制御しています。 視覚をつかさどり、人間が外界からキャッチする情報全体の約80%を処理する目は、感覚器のなかでもっとも重要な役目を担っています。そのため、目の周りには、眼球を保護するためのまぶた(眼瞼)や、まつげがあります。 眼球の表面を保護するまぶたは、数秒間に1回程度まばたきをして上眼瞼の裏側にある涙腺から分泌される涙で眼球の表面をうるおし、ほこりなどを洗い流します。 さらに、まつげも眼球に異物が入らないようガードし、根元のマイボーム腺(まぶたの裏にある皮脂腺)から油分を分泌して、角膜の表面を乾燥から守っています。